Красная сыпь на шее у беременной

Высыпания на шее – частое явление у беременных женщин. Их организм очень чувствителен к внешним факторам, после зачатия развивается склонность к аллергии. Сыпь, она же крапивница – один из самых популярных симптомов этой болезни. Для будущего ребенка и его мамы особой опасности нет, но в некоторых ситуациях возможно развитие серьезных осложнений, самостоятельно справиться с которыми не получится.
Обострение

Аллергия – это не что иное, как защитная реакция организма на воздействие вредоносных веществ. Только вот когда иммунная система женщины полностью здорова, эта самая защита тщательно отфильтровывает внешние факторы, давая негативную реакцию только в случае реального вреда.
При аллергии защитный механизм дает сбой, и реагирует на вполне безобидные раздражители:
- продукты питания;
- ткань;
- косметику;
- лекарства;
- шерсть домашних животных;
- химикаты.
Во время беременности организм женщины подвергается глобальной перестройке, которая в первую очередь затрагивает гормональную систему. Это отражается на всем, в том числе и на иммунитете.
Обратите внимание! В результате после наступления беременности обычно следует обострение болезни, аллергенами становятся те вещества, которые раньше никогда не были причиной проблем.
Прямой угрозы здоровью малыша и его мамы сыпь не несет, но некоторые дополнительные факторы могут доставить неудобства.
Симптомы
Основной признак аллергической крапивницы – высыпание на шее. Оно имеет цвет от розового до ярко-красного, размер пятен колеблется от 1 мм до 15-20 см (редко).
Помимо визуальных признаков наблюдается:

- зуд;
- жжение;
- слабость;
- повышение температуры (редко, при осложнениях);
- затрудненное дыхание;
- аллергический конъюнктивит;
- ринит.
Женщина становится раздражительной – терпеть зуд сутками напролет не каждый сможет. Это может негативно отразиться на будущем ребенке. Если мама постоянно находится в стрессовом состоянии, то малыш будет апатичным и очень ранимым, он будет остро реагировать на все события, которые произойдут в его жизни.
Опасность заключается в том, что симптомы, перечисленные выше, свойственны не только аллергии. Ряд заболеваний обладает такими же признаками, причем эти болезни представляют очень большую опасность для ребенка, иногда смертельную:
- краснуха;
- корь;
- дерматоз;
- чесотка;
- ветряная оспа (крайне редко);
- герпес.
Так как эти патологии можно вылечить только с помощью специалистов, самостоятельно делать выводы о природе заболевания нельзя, нужно пройти полную диагностику.
Фото
На фото ниже изображен один из ярко выраженных симптомов аллергической реакции.

Диагностика
Аллергическая сыпь имеет настолько характерные симптомы, что опытный врач поставит диагноз после простого визуального осмотра и беседы с пациенткой (сбора анамнеза).
В ходе разговора специалист уточнит:
- предполагаемый аллерген;
- самочувствие;
- ранее перенесенные заболевания;
- образ жизни, в том числе режим сна;
- рацион;
- психоэмоциональную нагрузку.
Обычно на этом обследование заканчивается, но в некоторых случаях у врача возникают сомнения в причинах высыпаний или в конкретном аллергене.
Тогда требуются дополнительные обследования:
- анализ крови на инфекции;
- анализ на IgE (специфические антитела);
- кожные пробы.
Как правило, этого достаточно для диагностирования. Обратите внимание, что существует еще много способов выявления аллергии и ее причин, но для беременных женщин они не применяются.
Важно! Если перечисленные выше методики не принесли результата, то врач может назначить биопсию – кусочек кожи с покраснением отправят в лабораторию для изучения. Точность данного способа 100%, но назначается это крайне редко – слишком большой стресс для организма.
Лечение

Если диагностика установила инфекционное происхождение сыпи, то лечение назначается специфическое, с учетом конкретного возбудителя. Антибиотики обычно не применяют, это может навредить плоду. Чаще всего используются иммуномодуляторы, которые активизируют естественные защитные силы организма, и он сам справляется с болезнью.
Аллергическое же высыпание в некоторых случаях вовсе оставляют без капитального лечения, лишь снимая симптоматику. Объясняется это тем, что большинство антигистаминных препаратов (основа лечения аллергии) нельзя использовать при беременности, особенно на ранних сроках.
В первую очередь нужно устранить аллерген. Если полностью избавиться от него нельзя, то хотя бы до минимума уменьшите время непосредственного контакта.
После этого нужно скорректировать диету – из рациона следует убрать потенциальные аллергены:
- орехи;
- сладости;
- кофе;
- цитрусовые фрукты;
- продукты, содержащие много искусственных красителей и консервантов.
Симптоматическая терапия осуществляется с помощью натуральных мазей. Самая распространенная, эффективная и безопасная среди них – цинковая. Это средство прекрасно снимает зуд, устраняет шелушение, а также уменьшает площадь высыпания. Само собой, принимать самостоятельное решение об использовании того или иного препарата нельзя, все мероприятия осуществляются строго после консультации врача.
Важно! Не используйте никаких народных методов лечения. Если в обычном состоянии организма они еще могут принести больше пользы, чем вреда, то при беременности такие средства окажутся губительными – возможна новая аллергическая реакция.
Последствия для ребенка
Опасность для плода есть только в трех случаях:
- смертельная угроза для матери (отек Квинке, анафилактический шок);
- неправильное лечение аллергии;
- сыпь вызвана инфекцией, опасной для беременных женщин;
В остальных ситуациях последствия не будут серьезными.

Как уже говорилось выше, некоторые симптомы аллергической сыпи на шее могут доставлять массу дискомфорта женщине. От этого она будет сильно нервничать, проявлять агрессию, испытывать стресс. Это отразится на психическом состоянии ребенка, у него может развиться апатичность и капризность.
Кроме того, постоянный контакт плода с определенными антителами может стать причиной развития врожденной аллергии – раздражителями будут выступать те же вещества, которые вызвали болезнь у матери. Такая аллергия очень тяжело поддается лечению.
Полностью обезопасить себя от аллергического высыпания на шее нельзя, но снизить вероятность развития болезни можно. Для этого нужно скорректировать образ жизни еще на стадии планирования беременности.
Основные рекомендации:
- регулярные осмотры в клинике;
- здоровое питание;
- частые прогулки на свежем воздухе;
- влажная уборка жилища и проветривание помещений;
- много витаминов.
Эти условия позволят иммунитету стать крепче, что снижает вероятность развития не только аллергического высыпания, но и других заболеваний.
Выводы
Высыпание на шее у беременных чаще всего становится признаком аллергической реакции. Для уточнения причин болезни следует обратиться к врачу, самолечением заниматься строго запрещено, особенно если речь идет о народных методах. Лучшая профилактика заболевания – здоровый образ жизни и положительные эмоции. Это полезно как для женщины, так и для ее будущего ребенка.
(Пока оценок нет)
Загрузка…
Источник
Большинство высыпаний во время беременности не вызвано непосредственно нею и может появится по тем же причинам, что и у любого человека (например, контактный дерматит или аллергия). Но существует ряд специфических дерматозов, характерных исключительно для периода вынашивания ребенка. В таких случаях сыпь появляется как результат множества изменений и взаимодействия различных факторов в организме беременной женщины и проходит после родов. Выделяют 4 основных кожных заболевания при беременности:
- атопический дерматит (дерматоз) беременных (англ. Atopic eruption of pregnancy или AEP);
- полиморфный дерматоз беременных (англ. Pruritic urticarial papules and plaques of pregnancy или PUPPP, а также eruption of pregnancy или PEP);
- пемфигоид беременных (англ. Pemphigoid gestationis или PG);
- внутрипеченочный холестаз беременных (Intrahepatic Cholestasis of Pregnancy или ICP).
Атопический дерматит беременных
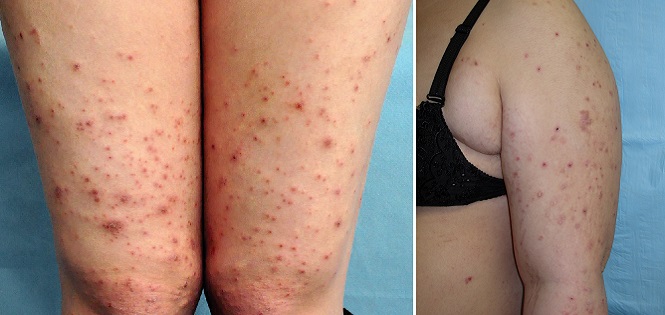 Атопический дерматит беременных
Атопический дерматит беременных
Атопический дерматит беременных – это общий термин, который включает три состояния:
- экзема беременных;
- зудящий фолликулит беременных;
- пруриго беременных.
Атопический дерматит составляет около половины всех кожных заболеваний, диагностированных во время беременности.
Признаки, симптомы и характер
Такая сыпь может сопровождаться сильным зудом и обычно появляется на руках, ногах или туловище.
Экзема часто характеризуется красными, чешуйчатыми пятнами, небольшими выпуклостями или шелушащейся кожей.1 Появляется чаще при первой одноплодной беременности и обычно в первом или втором триместрах, в необычных местах: на лице, ладонях, сгибах рук и ног.2
Зудящий фолликулит вначале поражает туловище и может распространиться на другие части тела. Узелки, образующиеся на коже, содержат гной, поэтому могут напоминать прыщи. Это редкое заболевание, возникает в последних двух триместрах и обычно длится от двух до трех недель.
Пруриго может возникать на любом сроке. Примерно 1 из 300 женщин может быть подвержена этому дерматозу, который длится от нескольких недель до нескольких месяцев после родов. Имеет вид зудящих или покрытых коркой папул на руках, ногах или животе.3
Женщина может испытать повторные вспышки атопического дерматита при дальнейших беременностях.
Причины
Характер этого заболевания говорит о проблеме с иммунной системой, которая сопровождается склонностью к экземе, астме или сенной лихорадке. Часто атопический дерматит встречается в истории болезни нескольких членов семьи. Он связан с плохой барьерной функцией кожи, делает ее сухой и чувствительной.4
Лечение
Атопический дерматит можно лечить местными кремами/мазями и пероральными антигистаминными препаратами. Некоторым женщинам также назначаются пероральные стероиды.
Как влияет на беременность и плод?
Атопический дерматит не представляет опасности для матери или плода.1
Полиморфный дерматоз беременных
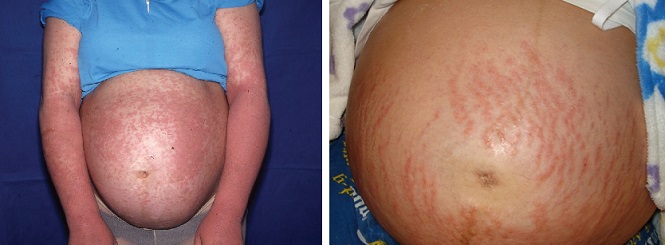 Полиморфный дерматоз беременных
Полиморфный дерматоз беременных
Полиморфный дерматоз беременных – это зудящая сыпь, которая встречается примерно у 1 из 150 беременных женщин, чаще во время первой и многоплодной беременности.
Признаки, симптомы и характер?
Как правило, сыпь возникает в третьем триместре. Появляется на коже живота в растяжках и далее распространяется на туловище и конечности, обычно не поднимаясь выше груди. Может принимать разнообразный вид – папул, бляшек или пузырьков. Обычно проходит после родов в течение 1-2 недель. Вероятнее всего, полиморфный дерматоз, возникший при первой беременности, не будет повторяться при последующих или же будет выражен в значительно более мягкой форме.3
Причины
Медицинское сообщество до сих пор не знает, почему развивается полиморфный дерматоз беременных. Существует несколько точек зрения.
- Растяжение кожи. В последние несколько месяцев беременности скорость роста плода особенно высокая, и кожа живота растягивается очень интенсивно. Соединительные ткани могут быть повреждены, в результате чего начинается воспалительный процесс, который приводит к сыпи.
- Иммунный ответ на клетки ребенка. Другая теория заключается в том, что некоторые клетки плода мигрируют по всему телу матери и могут вызвать иммунный ответ, выраженный сыпью. Эта теория может объяснить, почему полиморфный дерматоз иногда сохраняется после родов, поскольку эмбриональные клетки продолжают циркулировать в течение короткого периода времени в организме матери.
Лечение
Лечения для данного состояния кожи не существует, но есть ряд способов, которые помогут облегчить симптомы:
- Не расчесывайте пораженные участки. Это может привести к попаданию на раздраженную кожу бактерий и других микробов.
- Прохладные компрессы или лед. Приложите прохладную, влажную ткань или полотенце к пораженному участку, когда чувствует зуд или опухание. Прикладывание пакета со льдом, обернутого в ткань, по 15–20 минут несколько раз в день также может помочь облегчить ваше состояние.
- Овсянка. Овсяные ванны лечат многие аллергические или воспалительные заболевания кожи. Коллоидный овес содержит группу фенолов, называемых авенантрамидами, которые обладают противовоспалительными и антиоксидантными свойствами. В состав овса также входят такие антиоксиданты, как витамин Е и феруловая кислота. Исследования, в том числе обзорный доклад за 2014 год одного из членов Американской академии дерматологии (ААД), показывают, что овсяные ванны уменьшают зуд и другие кожные проблемы у людей с такими заболеваниями, как атопический дерматит и экзема.
- Увлажняющие средства. Зудящая кожа легко может стать сухой. Чтобы предотвратить дальнейшее раздражение, наносите увлажняющие или смягчающие средства на воспаленную или сухую кожу по мере необходимости. Глицерин обычно является наиболее рекомендуемым натуральным средством.
- Ромашка. Успокаивающие свойства ромашки широко используются для лечения кожных заболеваний, и многие безрецептурные кремы и лосьоны от зуда содержат ее экстракт. В исследовании, проведенном в Испании в 2016 году, у 30 человек с красным плоским лишаем, которые наносили ромашковый гель на пораженные участки кожи, отмечалось уменьшение зуда, жжения и боли. Важно помнить, что у некоторых людей может быть аллергия на ромашку.
- Мята перечная. Растение содержит высокие дозы ментола. Большинство исследований показывают, что ментол может уменьшить зуд, когда его принимают в разбавленном виде или наносят непосредственно на кожу в продуктах для местного применения. Ментол также является слабым анальгетиком, и он может обезболить пораженный сыпью участок кожи.
- Гвоздичное масло. Гвоздика содержит высокие дозы антиоксидантов и противомикробных препаратов, в частности фенол эвгенол. В египетском исследовании 2017 года 25 человек наносили вазелин, а затем гвоздичное масло на участки зудящей кожи ежедневно в течение 2 недель, испытывали уменьшение симптомов по сравнению с аналогичной группой, которая применяла только вазелин.5
- Стероидные и антигистаминные препараты. Гидрокортизон мазь 1%, нанесенная на пораженные сыпью участки, может помочь уменьшить зуд. Примеры антигистаминных препаратов, которые считаются безопасными во время беременности, включают дифенгидрамин и цетиризин. Хотя эти лекарственные средства считаются безопасными для беременных, обязательно проконсультируйтесь с врачом перед их использованием.
Как влияет на беременность и плод?
Эта сыпь не вызывает осложнений у женщины или ребенка.3
Пемфигоид беременных
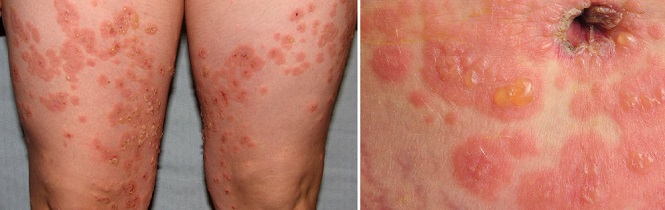 Пемфигоид беременных
Пемфигоид беременных
Пемфигоид беременных – очень редкое аутоиммунное заболевание, поражающее в среднем 1 из 40 000 — 50 000 беременных женщин.
Признаки, симптомы и характер
При данном дерматозе, возникающем во втором или третьем триместре, вокруг пупка образуются красные зудящие узелки, которые распространяются на другие части тела в течение нескольких дней или недель. Лицо, кожа головы, ладони и подошвы ног обычно не поражаются. Через две-четыре недели папулы превращаются в большие, красные, заполненные жидкостью пузырьки. Они могут уменьшиться или исчезнуть сами по себе в конце беременности, но у 75–80% женщин с пемфигоидом беременных возникают вспышки во время родов. Сыпь обычно проходит после рождения ребенка без лечения. Вспышки пемфигоида беременных часто случаются в послеродовом периоде (во время менструации, при использовании оральных контрацептивов).6 Такой дерматоз обычно повторяется при последующих беременностях и имеет тенденцию протекать в более тяжелом виде.1
Причины
При данном заболевании иммунная система беременной женщины атакует плаценту. Плацентарная ткань содержит клетки от обоих родителей. Клетки, полученные от отца, могут содержать молекулы, которые распознаются иммунитетом матери как чужеродные.
Отцовские клетки присутствуют при каждой беременности, но аутоиммунные заболевания, такие как пемфигоид, встречаются только в некоторых случаях. Не до конца понятно, почему иммунитет матери может реагировать таким образом. Но было замечено, что в плаценте женщин с диагнозом пемфигоид присутствуют молекулы, известные как ГКГС класса II (главный комплекс гистосовместимости), которым такое месторасположение не свойственно.
Лечение
Если симптомы слабые, могут быть назначены противозудные кремы – топические кортикостероиды. Они успокаивают кожу, локально снижая уровень активности иммунной системы на участках, пораженных сыпью.
Также могут быть полезны безрецептурные противоаллергические препараты. К ним относятся следующие продукты, не вызывающие сонливость:
- цетиризин;
- фексофенадин;
- лоратадин.
Димедрол имеет снотворный эффект и лучше всего пить его на ночь.
Во время беременности всегда консультируйтесь с врачом, прежде чем принимать какие-либо лекарства, даже отпускаемые без рецепта.
В случае легкой формы сыпи при пемфигоиде беременных для борьбы с зудом могут быть предложены также домашние средства:
- охлаждать кожу с помощью льда или холодных компрессов;
- пребывать в прохладных или кондиционированных помещениях;
- принимать ванны с английской солью или овсом;
- носить легкую хлопчатобумажную одежду.
Если зуд и раздражение усиливаются, скорее всего, будут назначены пероральные кортикостероиды. Поскольку эти препараты действуют, снижая активность иммунной системы, всегда следует использовать минимальную эффективную дозу.
Как влияет на беременность и плод?
Пемфигоид беременных, обычно возникающий на поздних сроках, не опасен для жизни женщины или ребенка. Однако, исследование 2009 года показало, что появление сыпи в первом или втором триместре может привести к неблагоприятным исходам беременности.
В исследовании изучались истории болезни 61 беременной женщины с пемфигоидом из Великобритании и Тайваня. Неблагоприятные исходы, обнаруженные у женщин с ранним началом развития заболевания, включали в себя преждевременные роды и низкий вес ребенка.
Исследование также показало, что лечение системными (пероральными) кортикостероидами не оказывает существенного влияния на исходы беременности.
В редких случаях (около 1 на 100 000) сыпь может появиться у новорожденных6, но она обычно имеет легкую форму и проходит в течение нескольких недель.1
Внутрипеченочный холестаз беременных
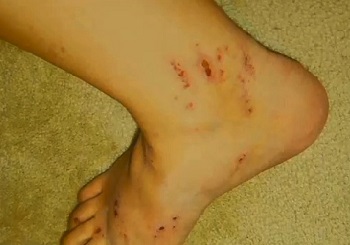 Расчесы на ногах при акушерском холестазе
Расчесы на ногах при акушерском холестазе
Внутрипеченочный холестаз беременных, известный еще как зуд беременных2 – это редкое заболевание печени, вызывающее кожный зуд. По оценкам, 1 из 146 — 1293 женщин может испытывать холестаз в период вынашивания ребенка.
Признаки, симптомы и характер
Чаще всего появляется в третьем триместре как зуд на ладонях и подошвах ног, постепенно распространяясь по телу. Отличается от прочих дерматозов при беременности тем, что редко сопровождается сыпью. Но зуд настолько интенсивный, что может привести к появлению царапин на местах расчесов. Также по мере того как заболевание прогрессирует, возможно пожелтение кожи. Некоторые женщины испытывают усталость, тошноту или дискомфорт в животе.
Состояние женщины с внутрипеченочным холестазом беременных улучшается в течение нескольких дней после родов. Однако заболевание обычно повторяется при последующих беременностях и может также возобновляться с началом приема оральных контрацептивов.
Причины
Причина зуда беременных неизвестна. Работа печени замедляется, в крови накапливаются желчные кислоты, повышается уровень билирубина, что и вызывает зуд кожи. Акушерский холестаз часто носит наследственный характер.
Лечение
Внутрипеченочный холестаз обычно лечат урсодезоксихолевой кислотой, пероральным препаратом, который снижает уровень желчной кислоты и снимает зуд. Лечение следует начинать незамедлительно после диагностики и продолжать до рождения ребенка.
Как влияет на беременность и плод?
Данное состояние потенциально опасно для плода с повышенным риском дистресса плода, преждевременных родов и мертворождения. В тяжелых случаях у женщины может снижаться способность организма усваивать витамин К, что увеличивает вероятность кровотечений во время родов.7
Загрузка…
Источник
