Может ли быть сыпь при геморрое

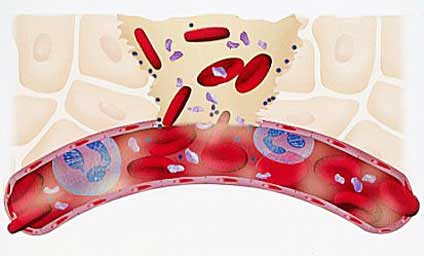
Геморрагическая сыпь может быть причиной различных заболеваний. Возникает она в результате того, что разрываются капилляры, а эритроциты выходят из сосудов наружу. Чаще всего высыпания не возвышаются над поверхностью кожных покровов и их нельзя ощутить. Исключение — воспаление стенок капилляров.
Подобная патология может выражаться в самых различных формах, каждая из которых имеет определенные отличительные особенности. При возникновении любых высыпаний нужно сразу же обратиться к доктору, который установит основную причину и назначит правильное лечение.
Особенности высыпаний
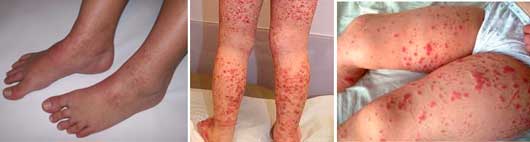
К геморрагической сыпи, фото которой есть в статье, относится образование на кожных покровах разных частей тела небольших высыпаний невоспалительного характера. Так проявляется реакция организма на разрыв капилляров, последующее проникновение эритроцитов в верхние слои кожных покровов.

При ее появлении человек не испытывает совершенно никакого дискомфорта, так как высыпание не чешется, не вызывает болезненных ощущений. При надавливании на пораженную область цвет сыпи не изменяется. Количество точек во многом зависит от причины возникновения поражения и степени тяжести.
У ребенка до 5 лет болезнь может быть спровоцирована патологиями сосудов, а у ребенка от 5 до 15 лет – простудными и инфекционными заболеваниями. Помимо этого, важное значение имеет наследственный фактор.
Классификация
По характеру распространения геморрагическая сыпь подразделяется на первичную и вторичную. Первичная характеризуется тем, что пятна образуются на чистых кожных покровах. Ее разделяют на полостную и бесполостную. Вторичная форма является следствием развития элементов первичного высыпания.
По своему внешнему виду и размерам геморрагическая сыпь, фото которой показывает особенности нарушения, подразделяется на:
- петехии;
- пурпуры;
- экхимозы.
Петехии – небольшие округлые точки. Оттенок их может изменяться от ярко-красного до темно-коричневого. При укусе насекомого середина петехии приобретает более яркий оттенок, если сравнивать с остальной поверхностью.
Пурпуры – подкожное пятнышко, диаметр которого составляет 2-5 мм, но иногда может быть 1 см. Часто пятна сливаются между собой, образуя одно большое. Может также сопровождаться жжением и зудом. Локализуется сыпь на руках, животе, ногах. Она имеет пурпурный оттенок, однако в некоторых случаях изменяется до темно-красного или даже коричневого.
Экхимозы – самая крупная геморрагическая сыпь. Она представляет собой бесформенные пятнышки, диаметр которых составляет от 5 мм до нескольких сантиметров. Оттенок их может быть от розового до сине-черного. Элементы высыпаний могут соединяться между собой, образуя пораженную обширную область, с некротическими элементами в центре.
Если патологический процесс развивается тяжело, то некроз тканей может еще больше распространяться, провоцируя отторжение крупной области кожных покровов. Это может привести к возникновению гангрены.
Причины возникновения
Причины геморрагической сыпи могут быть самыми различными. Возникает она в любом возрасте независимо от пола. У взрослых людей подобное состояние сопровождается поражением печени. Причиной может стать воздействие:
- химических средств;
- спиртных напитков;
- вирусов;
- травм;
- медикаментозных препаратов;
- вредной пищи.
При поражении печени нарушается способность к свертыванию крови. Причиной высыпаний может стать генетическая предрасположенность. Часто среди генетических заболеваний выделяют гемофилию — хроническую кровоточивость.
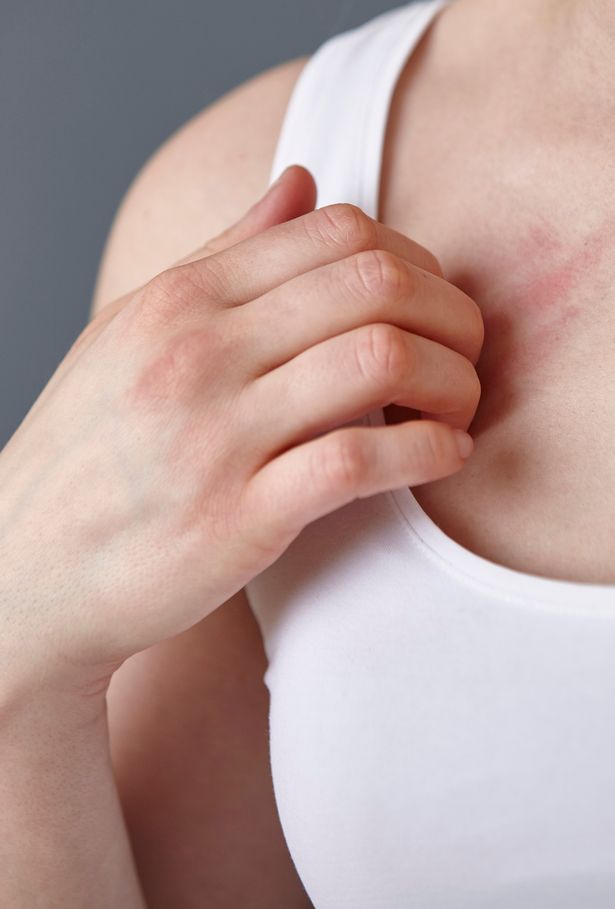
Геморрагическая сыпь может иметь инфекционный характер. В таком случае она спровоцирована:
- менингококком;
- скарлатиной;
- укусами клещей.
При иммунокомплексном происхождении нарушения существует множество различных провокационных факторов. Именно поэтому высыпание может возникать на фоне бактериального поражения, вируса, ожога, прививок, переохлаждения, применения некоторых медикаментозных препаратов.
Устанавливают точную причину возникновения высыпаний не всегда. В таком случае диагностику и лечение должны проводить квалифицированные специалисты.
Основная симптоматика
Сама по себе сыпь геморрагического характера не является единичным признаком. При каждом виде протекания болезни у пятен есть свои особенности. Одной из них является гемосидероз. Высыпания сливаются в одну общую гематому и приобретают рыжеватый оттенок. Спровоцировать подобное нарушение могут разрушения эритроцитов вне сосудов, в процессе чего начинает выделяться железосодержащий пигмент.
При проблемах с печенью происходит накопление токсических веществ, что провоцирует сильный кожный зуд. При инфицировании этого органа геморрагическая сыпь на коже проявляется в виде мелких точек. Это происходит в результате того, что печень не вырабатывает ферменты, способствующие свертываемости крови.
Еще одним важным признаком является поражение суставов. Подобный симптом наблюдается достаточно часто. Подобное поражение протекает в области голеностопного и коленного суставов. Это состояние может быть болезненным. Иногда начинается воспалительный процесс.

Геморрагическая сыпь — тяжелое заболевание. Она может стать причиной и резкой боли в животе. Среди остальных симптомов:
- диарея;
- тошнота;
- повышение температуры.
У некоторых людей наблюдается внутреннее кровотечение. В зависимости от причины, спровоцировавшей образование высыпаний, ее проявления могут значительно различаться. В некоторых случаях возникает геморрагическая сыпь на ногах, которая характерна для протекания других болезней, что значительно затрудняет проведение диагностики.
При укусе клеща высыпания достаточно обильные, они сопровождаются сильной лихорадкой. При менингококке образуется звездчатая геморрагическая сыпь с некротическим поражением в центре. В этой ситуации больного нужно срочно госпитализировать. На пике протекания болезни в области высыпаний может выступать свежая кровь. После стабилизации самочувствия пациента, кожные покровы постепенно очищаются.
Сыпь у ребенка
Среди множества причин геморрагической сыпи у детей на ногах выделим:
- гемофилию;
- васкулит;
- пурпуру.
В некоторых случаях высыпания могут покрывать туловище и локти. Пятна симметричные, не исчезают и не тускнеют при проведении пальпации. После выздоровления часто остаются пигментные пятна. Если стадия болезни тяжелая, точки постепенно сливаются между собой, образовывая обширные участки с язвами.
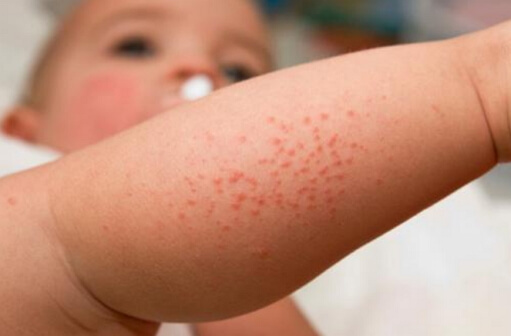
Среди первых признаков: резкое повышение температуры, сильная головная боль и рвота. Помимо этого, наблюдается повышенная слабость или беспокойство, а также пропадает аппетит. Если образуется геморрагическая сыпь, на лице у ребенка могут возникнуть различного рода нарушения, именно поэтому важно своевременно обратиться к доктору.
Высыпание может быть и на внутренних органах, особую опасность представляют пятна, образовавшиеся на надпочечниках. Звездчатая форма лечится строго стационарно или амбулаторно под строгим контролем доктора.
Посмотрев фото геморрагической сыпи у детей, можно определить особенности протекания болезни. Особенно часто подобная патология возникает у ребенка в возрасте 4-12 лет, если он ранее перенес инфекционные заболевания. При тяжелом протекании геморрагической сыпи у детей, отдельные элементы могут сливаться между собой, образуя при этом язвенные участки. После проведения лечения на пораженной области кожных покровов может остаться пигментация.
Особенности лечения
Основной задачей лечения геморрагической сыпи у взрослого или ребенка является устранение основной причины возникновения подобного нарушения, то есть первичного заболевания. Если патология была спровоцирована менингококком, то ее лечение проводится только лишь в условиях стационара. Если с таким больным контактировал ребенок, то ему нужно ввести иммуноглобулин для профилактики, чтобы снизить риск развития инфекции.
Если несвоевременно принять меры, то у больного могут развиться различного рода осложнения. Опасными для здоровья и жизни могут быть внутренние кровотечения, гангрена, почечная недостаточность, нарушение функционирования печени и сердца.

Если появились первые высыпания, нужно пройти комплексную диагностику, а также сдать требуемые анализы, которые назначит доктор. Лечение направлено на устранение источника сыпи, именно поэтому терапия включает в себя применение определенных препаратов, которые в зависимости от поставленного диагноза разделяются на группы:
- антибактериальные средства – для устранения инфекционных заболеваний;
- гормональные препараты – для лечения сосудистых и некоторых врожденных болезней;
- иммуносупрессоры – действие направлено на устранение клеток, подавляющих иммунную систему.
В качестве дополнительных средств можно применять препараты, которые насыщают кровь всеми требуемыми микроэлементами, устраняют болезнетворные микроорганизмы, а также повышают уровень свертываемости крови. При наличии врожденных патологий требуется лечение на протяжении всей жизни, так как могут начаться необратимые изменения.
Геморрагическая сыпь на лице требует постоянного пребывания больного в стационаре под наблюдением докторов до полного выздоровления. В некоторых случаях требуется не только применение медикаментозных препаратов, но также и соблюдение специальной диеты.
Медикаментозная терапия
Высыпания в обязательном порядке требуют неотложной консультации специалиста. Сама мелкоточечная геморрагическая сыпь не лечится, так как это только внешнее проявление другой, более опасной болезни, последствия которой могут быть необратимыми.
Лечение гранулематоза подразумевает под собой применение цитостатических препаратов в сочетании с глюкокортикостероидами. Основным цитостатическим средством является «Циклофосфамид», однако в некоторых случаях могут быть назначены «Хлорбутин» и «Метотрексат». Их сочетают с «Преднизолоном». Если была достигнута пациентом стойкая ремиссия, то лекарственные средства отменяются постепенно. При правильно проведенной терапии, ремиссия может продолжаться на протяжении 15 лет.
Лечение гемосидероза заключается в применении препаратов-иммунодепрессантов, однако результаты терапии не всегда могут быть положительными. Для достижения лучшего эффекта их применяют в сочетании с плазмаферезом.
Дополнительно проводится симптоматическая терапия с назначением препаратов железа для восполнения его запасов в крови. Для лучшего всасывания препарата не рекомендуется вместе с ними принимать аскорбиновую кислоту. Также требуются витаминно-минеральные комплексы.
Лечение геморрагического васкулита должно проводиться только в условиях стационара. Число препаратов в таком случае должно быть ограниченным, так как любые вспомогательные лекарства могут только усилить протекание болезни.
Лечение пурпуры должно быть комплексным. Основной группой препаратов являются глюкокортикостероиды, которые назначаются независимо от особенностей протекания болезни. Основным лекарственным средством является «Преднизолон». В некоторых случаях показано проведение хирургического вмешательства.
Лечение геморрагической сыпи, спровоцированной менингитом, проводится в условиях стационара с назначением антибиотиков, к которым чувствителен менингококк.
Другие методы лечения
Помимо назначения медикаментозных препаратов, терапия может проводиться и с помощью других методов:
- пульс-терапия;
- ацеллбия;
- плазмаферез.
Пульс-терапия подразумевает под собой введение большого количества кортикостероидов. Применяется лекарство в критических случаях, когда нужно срочно устранить воспалительный процесс, протекающий в области сосудов.
Плазмаферез характеризуется тем, что при помощи специального аппарата осуществляется забор крови, которая затем очищается от агрессивных иммунных клеток и возвращается обратно в кровяное русло. В ходе проведения процедуры удаляется плазма вместе с веществами, провоцирующими воспаление, и некоторыми агрессивными иммунными клетками. Это один из самых результативных методов терапии, однако он кратковременный, значит, не способен заменить собой прием медикаментозных препаратов. Применяется только в критических случаях.
Ацеллбия подразумевает под собой введение противоопухолевых препаратов, уничтожающих клетки, вырабатываемые антителами. В результате этого снижается активность иммунной системы. Подобные препараты обладают более щадящим воздействием в сравнении с кортикостероидами и цитотоксическими средствами.
Народные средства
Вместо медикаментозных препаратов можно использовать народные средства. Хорошо справиться с любым видом сыпи помогает чесночное масло. Можно использовать для ванн отвар дубовой коры. Подобная процедура помогает ускорить процесс заживления, а также оказывает благотворное воздействие на организм.

Для лечения пораженной области и придания кожным покровам блеска и гладкости, рекомендуется применять отвар ячменного зерна.
Соблюдение диеты
При наличии геморрагической сыпи обязательно нужно скорректировать питание больного. Принципы диетического рациона во многом зависят от индивидуальных особенностей в каждом конкретном случае, однако существуют определенные общие правила. Обязательно нужно соблюдать следующее:
- сократить потребление продуктов, богатых белком;
- исключить аллергены;
- ограничить потребление соли;
- порции должны быть небольшими;
- питаться нужно дробно и регулярно;
- температура блюд должна быть нормальной;
- рацион — сбалансированным;
- для приготовления блюд используют метод варки;
- исключают ароматизаторы и красители.
Больному нужно отказаться от вредных привычек и придерживаться здорового образа жизни. Важен также прием витаминов.

Возможные осложнения
Своевременное лечение способствует благоприятному протеканию заболевания, а при грамотно проведенной терапии не остается шрамов. Но если запустить процесс этого заболевания, а также в случае неправильного лечения, могут возникнуть опасные осложнения:
- легочное кровотечение;
- формирование диатезов;
- кишечная непроходимость;
- нарушения работы печени, сердца и почек;
- перитонит.
Опасные осложнения могут спровоцировать кортикостероидные средства, которые относятся к аналогам гормона кортизола. Если повышается его уровень, в организме начинают протекать патологические процессы. Возможно развитие таких нарушений, как:
- бессонница и перепады настроения;
- обострение язвы и гастрита;
- повышение давления;
- набор веса в определенных частях тела;
- отечность и задержка жидкости в организме;
- остеопороз.
Наибольшую опасность несет поражение костного мозга, так как именно он участвует в процессе образования клеток крови. Чтобы контролировать этот процесс, нужно периодически сдавать анализы. Важно соблюдать и профилактические меры. Здоровый образ жизни, правильное питание, отказ от вредных привычек, соблюдение режима труда и отдыха помогают исключить многие заболевания. Еще крайне важно следить за своим здоровьем и самочувствием близких, особенно если в семье есть маленькие дети.
Источник
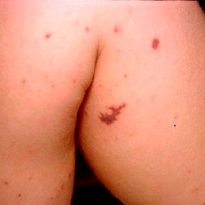
Сыпь – один из первых симптомов развивающейся болезни – представляет собой видоизменения кожного покрова разного типа. Геморрагический васкулит – заболевание, поражающее кожные капилляры, серозные оболочки легких и сердца, сосуды головного мозга, суставы, ЖКТ, печень, почки.
Начало болезни сопровождается возникновением характерных кожных высыпаний – мелкопятнистых, звездчатых пятен фиолетового цвета, не изменяющих свой оттенок при надавливании. Появление сыпи вызвано травмами стенок хрупких капилляров. Маленькие пятна получили название «петехии», большие – «пурпура».
Очень важно при первых признаках сыпи сделать анализ крови, чтобы исключить подозрения, если выявлены повреждения кожи неизвестного происхождения.
Признаки недуга
Первые симптомы болезни, провоцирующей такие серьезные осложнения, – мелкие синяки-кровоизлияния, не исчезающие после надавливания. Геморрагический диатез локализуется на разгибательной поверхности рук и ног, на ягодицах, в области суставов, иногда – на лице, по всему телу, на коже ладоней и стоп.
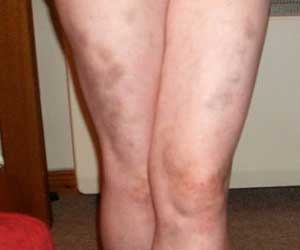
Чаще всего диагностируют геморрагическую сыпь на ногах, что существенно усложняет диагностику, так как эти симптомы встречаются при разных заболеваниях. Интенсивность сыпи бывает как единичной, так и множественной природы.
После исчезновения синяков могут быть остаточные явления в виде пигментации и шелушения.
Второй фактор – повреждение суставов – наблюдают у 2/3 пациентов на первой неделе развития болезни. Одни больные испытывают периодические кратковременные боли, у других развивается воспаление. Чаще других повреждаются большие суставы (коленный, голеностоп).
Третий сигнал – возникающая внезапно резкая боль в животе, возможна диарея, тошнота и рвота, высокая температура. Рвота бывает кровавого цвета, стул – черным. В редких случаях наблюдают кишечные и желудочные кровотечения. Возможно повреждение почек и других органов.
Геморрагическая сыпь – аутоиммунное заболевание неизученной этиологии. Клетки иммунной системы по непонятной причине вдруг начинают воспринимать собственные сосуды как чужеродные, вырабатывая антитела, которые буквально съедают их.
Чаще всего повышенная проницаемость сосудов, когда кровь преодолевает подкожную клетчатку, вызывая петехиальную сыпь, выявляется у ребенка старше 3-х лет, преимущественно мужского пола, однако, может развиваться в любом возрасте.
Причины развития болезни
К геморрагическому диатезу ведут три группы заболеваний:
- Нарушение выработки факторов, влияющих на свертываемость крови (вызывает интенсивные кровотечения).
- Уменьшение количества клеток (тромбоцитов), ответственных за формирование сгустков в пораженном месте.
- Воспаления мелких и средних сосудов, вызывающие их ломкость.
Называют и другие причины геморрагической сыпи, в частности, провоцируют развитие недуга инфекции, самые опасные из них:
- Менингококковый вирус – твердая сыпь звездчатой формы с признаками некроза ткани. Геморрагическая сыпь на лице бывает признаком опасной для жизни болезни.
- Скарлатина – точечные синяки при надавливании.
- Укусы клещей способны провоцировать геморрагическую лихорадку, сопровождающуюся обильными высыпаниями.
Определенную роль играет наследственность, лечение стероидными средствами, нарушения кровотока. Среди причин развития заболевания называют и возрастные изменения.
Геморрагическая сыпь у детей до пятилетнего возраста может говорить о серьезных болезнях микрососудов. В группе риска – пациенты 4-12-ти лет, переболевшие скарлатиной, ангиной, ОРВИ, после травмы, прививки или переохлаждения, а также склонные к диатезу.
При появлении сыпи, боли в суставах и расстройстве пищеварения надо обращаться к ревматологу. Лечение проводят в стационарных условиях, прогнозы благоприятные. Эта болезнь требует соблюдения постельного режима.
Лечение геморрагического васкулита
Воспаления сосудов снимают двумя группами препаратов: при легких формах – нестероидными средствами для симптоматического лечения, при тяжелых – кортикостероидными группами, уменьшающими выработку факторов, синтезирующих клетки для повреждения сосудов.
Если гормональные препараты неэффективны, применяют цитотоксические средства, убивающие иммунные клетки (обычно их используют при лечении злокачественных опухолей).
Важно понимать, что кортикостероиды не вылечивают васкулит, а только защищают органы от повреждающего воздействия агрессивных иммунных клеток. Это не экскаватор, искореняющий зло, а только зонтик, защищающий от геморрагического васкулита.
Вылечить васкулит невозможно, но предупредить повреждения сосудов и органов необходимо. Когда назначают лечение, а когда можно обойтись профилактикой? Лечение рекомендуют при активном воспалении сосудов. Если воспаления нет (в состоянии ремиссии) терапия бесполезна.
К примеру, у больного месяц назад наблюдались отеки, нарушена функция почек (согласно анализам), на ногах мелкоточечная сыпь. Установлен диагноз геморрагический васкулит с поражением почек и кожи. Состояние стабилизировалось самостоятельно, до начала лечения. Такое временное улучшение называют ремиссией.
В этом случае назначать лечение бессмысленно, так как органы защищать не от чего. Больному рекомендуют просто наблюдение.
Лечение назначают тогда, когда активно проявляются симптомы геморрагического высыпания. Если признаки васкулита незначительные и внутренних органов не задевают, можно просто наблюдать за изменениями. Во всех других случаях болезнь лечат в ее активной стадии.
У васкулитов бывают стадии обострения, стихания, неполной и даже полной ремиссии. В последнем случае лечение не требуется, достаточно наблюдения.
Существует три вида лечения:
- индукция ремиссии;
- поддержание ремиссии;
- временная отмена препаратов.
Индукция – это когда стероид или цитостатик в любых сочетаниях назначают в относительно большой дозировке. Дозу подбирают таким образом, чтобы прекратить все клинические и лабораторные проявления васкулита. Потом дозы препаратов постепенно снижают до минимальной, способной удержать пациента в состоянии ремиссии.
Если лекарственная ремиссия продолжается уже несколько месяцев, можно попытаться отменить препараты.
Надо понимать, что лекарственная и безлекарственная ремиссия – состояние временное: в любой момент может произойти обострение, при котором без промедления надо возвращаться в режим индукции ремиссии. В этом переходе важна роль самого пациента, так как надо определиться с признаками, по которым можно распознать обострение.
Обращайтесь к своему врачу-ревматологу, именно к своему, ведь васкулит – сравнительно редкое заболевание, и не каждый доктор может подобрать правильную схему лечения. В подобной ситуации можно самостоятельно повысить дозу обычных лекарств и без промедления обращаться к своему врачу.

На консультации медики дают соответствующие рекомендации, но не всегда больной адекватно воспринимает эту информацию.
При подготовке к встрече с врачом надо составить список вопросов и заготовить на них ответы:
- По каким признакам я могу распознать обострение?
- В каких ситуациях мне надо немедленно обращаться к лечащему врачу?
- В каком случае я могу самостоятельно повысить дозу прописанных лекарств?
Знание ответов на эти вопросы позволит чувствовать себя комфортно, сохраняя трудоспособность, несмотря на хроническую болезнь. Прием кортикостероидов и цитотоксических препаратов сопровождается побочными эффектами. Их надо знать, отслеживать и сообщать об этом лечащему врачу.
Другие методы лечения
В дополнение к кортикостероидам и цитостиатикам разработаны и другие терапевтические методы лечения
- Пульс-терапия – короткий курс больших внутривенных доз кортикостероидов. Применяют в ситуациях, когда необходимо быстро снять воспаления.
- Плазмаферез – экстракорпоральная процедура забора, очистки крови и возвращения ее части, очищенной от антител, в кровоток. Как выглядит? Метод сепарации крови вне тела удаляет ее жидкую часть с токсичными компонентами, возвращая клетки больному.
- Вместе с плазмой удаляются иммунные комплексы, аутоантитела, вещества, вызывающие воспаление. Плазмаферез оказывает сильный, хоть и временный лечебный эффект. Применяется в ситуации с васкулитом, устойчивым к лечению другими методами или в неотложных ситуациях. Это очень эффективный метод, но лечения стероидами и цитостатиками он не заменяет.
- Ритуксимаб — химерические антитела против В-лимфоцитов. Препарат на время уничтожает клетки, вырабатывающие антитела. Средство также подавляет иммунитет, но таких побочных эффектов, как стероиды и цитостатики не имеет. Это дорогое лекарство, и для поддерживающего лечения его не используют.
- Так как васкулит поражает органы, то применяют конкретные препараты для лечения больного органа – почек, легких, сосудов мозга.
Некоторые васкулиты можно вылечить, если убрать первопричину их появления.
Например, если геморрагический диатез вызван применением какого-то лекарства (чаще – антибиотика), то его можно просто заменить. Если васкулит вызван вирусом гепатита С, при гриппе или другой инфекции, назначается противовирусная терапия против причинной инфекции.
Если геморрагический диатез – это пищевая аллергия, надо отказаться от определенных видов продуктов.
Побочные действия лекарств при лечении васкулитов
Чаще всего при лечении геморрагической сыпи назначают кортикостероидные препараты, например, преднизолон, и больным приходится сталкиваться с их побочными действиями.
Стероидные препараты – это искусственные аналоги гормона надпочечников кортизола, и лечение им дает все симптомы, характерные для его повышенного уровня. Гормон вмешивается в обменные процессы и влияет на работу всех органов.

- Резкие перепады настроения, бессонница наблюдаются у 10% больных. Обычно проходят со временем без дополнительного лечения.
- Стероиды способствуют увеличению кислотности – обостряются гастриты и даже язвы. Стероидная язва может быть бессимптомной, вплоть до желудочного кровотечения. Для профилактики назначают средства, снижающие кислотность желудочного сока.
- Кортикостероиды не оказывают влияния на давление, но у гипертоников они могут сделать его еще выше. Таким больным надо постоянно контролировать давление. При необходимости врач пересмотрит схему лечения артериальной гипертензии.
- Если сахар крови повышен, то при лечении стероидами он может подскочить еще выше. При подобных симптомах (сухость во рту, жажда, частые мочеиспускания) надо срочно обращаться к врачу. Необходимо приобрести глюкометр.
- Увеличение массы тела. Стероиды способствуют накоплению жира на животе, шее, груди и лице. Рекомендуется низкокалорийная диета. Часть стероидных препаратов доктор может заменить цитостатиками.
- Остеопороз – вымывание кальция из костей. При длительном применении кости становятся хрупкими, возможны переломы. Для профилактики остеопороза назначают препараты кальция и витамина Д, но их эффективности недостаточно.
- Отеки и задержка жидкости вследствие потери калия и задержки натрия. Назначают бессолевую диету, мочегонные средства.
Цитостатики – это препараты, влияющие на ДНК с эффектом подавления клеток. Иммунные клетки делятся очень быстро, применение цитостатиков оказывает полезное действие при аутоиммунных заболеваниях. При васкулитах применяют как жесткие цитостатики (циклофосфамид), так и более мягкие (метотрексат). Эти же препараты используют и в онкологии для подавления раковых клеток.
При лечении цитостатиками поражаются, прежде всего, быстро делящиеся клетки, например, эпителий – кожа , слизистая оболочка носа и рта, пищевод, желудок, кишечник, органы дыхания и т.п.
Если эпителий не обновляется, может возникать покраснение кожи, гнойнички, шелушение, выпадение волос. На слизистой появляются воспаления, эрозии, фарингит, тошнота, рвота, нарушение переваривания пищи. Со стороны мочеполовой системы бывают раздражения и воспаления мочевого пузыря с частыми позывами в туалет.
.jpg)
Реже наблюдаются нарушения функции почек и кровь в моче. Но наиболее опасное осложнение от применения цитостатиков – изменения костного мозга, вырабатывающего эритроциты, лейкоциты и тромбоциты. Цитостатики могут подавлять выработку любого из них, поэтому необходимо регулярно сдавать кровь на анализ.
Уменьшается и выработка сперматозоидов, поэтому в период лечения планирование беременности запрещено.
У беременных цитостатики вызывают замедление развития плода. Перед началом курса лечения женщина должна обследоваться на беременность.
О побочных действиях больные знают и при первом удобном случае отказываются от вредных лекарств, соглашаясь терпеть болезнь. Но при продолжительных воспалениях происходят необратимые изменения во внутренних органах.
Такая ситуация может привести к инвалидности и необходимости пересадки поврежденного органа. Поэтому важно знать побочное действие лекарств и научиться жить с ними.
Роль больного при лечении этого заболевания не менее важна, чем роль врача. Ведь он – единственный человек, наблюдающий свою болезнь круглосуточно.
Поэтому так важно, чтобы пациент был информирован о своей болезни и знал, в каких случаях ему необходимо немедленно обращаться за медицинской помощью к своему лечащему врачу, а когда можно самостоятельно повышать дозу лекарств.
Мы настоятельно рекомендуем не заниматься самолечением, лучше обратитесь к своему лечащему доктору. Все материалы на сайте носят ознакомительный характер!
Источник
