Нейродермит сыпь на лице
Автор Елена Каштанова На чтение 8 мин. Просмотров 279 Опубликовано 10.03.2020
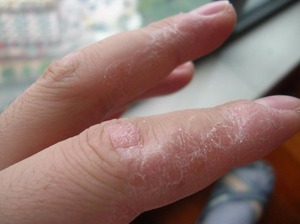
Нейродермит на лице – рецидивирующая болезнь неврогенно-аллергического характера с сильным воспалением кожи. Предрасположенность к аллергическим реакциям кожи, неврозы, нарушение метаболизма – факторы, которые играют большую роль в возникновении нейродермита. Он характеризуется мокнущей или шелушащейся сыпью, зудом, который усиливается в вечернее время. Высыпания образуются преимущественно на щеках, подбородке, лбу, носогубной складке. Из-за расчесывания очагов на лице возникают корки и пигментные пятна.
Причины возникновения нейродермита на лице
Нейродермит относится к нейроаллергодерматозам с рецидивирующим течением. Он входит в группу кожных патологий, сопровождающихся аллергическим воспалением. Для ее обозначения дерматологами принят термин «атопический дерматит». К этой группе также относятся мокнущий диатез, почесуха, экзематозная сыпь и т.д.
Большинство дерматологов склоняют к аллергической и неврогенной гипотезам происхождения нейродермита. Согласно им, в основе воспалительных процессов лежат неорганические нарушения нервной системы и аллергические реакции. У большинства пациентов есть взаимосвязь между нейродермитом лица и сбоями в функционировании центральной нервной системы.
Аллергическое воспаление возникает вследствие повышения чувствительности организма к аллергенам. Первые проявления нейродермита лица возникают в детском возрасте. Не до конца сформированная иммунная система идентифицирует некоторые вещества как болезнетворные агенты и начинает вырабатывать против них антитела. При повторном контакте с раздражителем (шерстью, бытовой химией, домашней пылью) на лице образуются характерные высыпания.
Спровоцировать нейродермит могут такие внутренние и внешние факторы:
- нарушение обмена веществ;
- интоксикация организма;
- умственные перегрузки;
- гормональные сбои;
- хронические заболевания;
- нерациональное питание;
- лекарственные средства;
- синтетическая одежда;
- пыльца растений;
- декоративная косметика.
Также к факторам риска относят постоянные стрессы, пищевую аллергию, несоблюдение санитарно-гигиенических правил и т.д. Импульсом к прогрессированию нейродермита служат дисбактериоз кишечника, беременность, заболевания ЛОР-органов, хронические запоры. Они создают условия для увеличения концентрации токсинов в организме и повышения чувствительности кожи к аллергенам.
Стадии, разновидности и симптомы
Постоянный зуд – ведущий симптом нейродермита на лице. Его интенсивность возрастает в вечерние часы, из-за чего возникает бессонница, постоянная усталость, рассеянность. Также к характерным клиническим проявлениям нейродермита относят:
- светло-розовые узелки (папулы) на лице;
- покраснение и шелушение щек;
- кровоподтеки и ссадины из-за расчесывания кожи;
- избыточную сухость лица;
- чрезмерную раздражительность;
- быструю утомляемость;
- отсутствие аппетита.
При расчесывании пораженных участков кожи образуются раны, которые долго не заживают. Это создает условия для проникновения в организм бактериальных или грибковых инфекций. В связи с этим нейродермит часто осложняется лимфаденитом, фолликулитом, микозом лица.
Выглядит такой дефект на лице крайне непривлекательно, чем и доставляет массу неудобств больному. Очаги воспалений сопровождаются появлением сильного зуда и неприятных болевых ощущений.
Клинические проявления и особенности течения воспалительных реакций определяются формой нейродермита. При поражении лица чаще диагностируются такие виды патологии:
- депигментированный – в областях поражения наблюдается утолщение и побледнение кожи;
- бородавчатый – на коже образуются папулы, которые визуально очень схожи с бородавками;
- ограниченный – мокнущие или шелушащиеся высыпания возникают только на отдельных участках кожи;
- диффузный – шелушащиеся и мокнущие высыпания появляются на обширных участках кожи;
- псориазиформный – лицо поражается шелушащимися бляшками, которые похожи на псориатические высыпания;
- экссудативный – на отекшей коже образуются пузырьки, заполненные прозрачной жидкостью.
Все остальные виды атопического дерматита крайне редко встречаются на лице. Характерная сыпь чаще локализуется на стопах, в области паха, на руках и под коленями. При прогрессировании нейродермит проходит несколько стадий:
- начальная – появление зуда и покраснение кожи;
- острая – возникновение шелушащихся папул и мокнущих пузырьков;
- хроническая – воспалительные процессы выражены слабо.
Хроническая стадия нейродермита характеризуется менее выраженной симптоматикой, чем при остром течении нейродермита. Болезнь чаще всего обостряется в весенне-осенний период, из-за чего кожа лица уплотняется и покрывается сыпью.
Особенности диагностики
На основании симптоматической картины диагноз устанавливается аллергологом или дерматологом. Специальные лабораторные и аппаратные маркеры нейродермита на лице отсутствуют, поэтому определить его на начальной стадии очень трудно. Критериями для постановки диагноза выступают:
- повышенная сухость кожи;
- характерные высыпания на лице;
- рецидивирующее течение;
- приступы зуда и расчесы.
При определении атопической формы нейродермита особое внимание уделяется сопутствующим болезням аллергического происхождения – поллинозу, бронхиальной астме, пищевой аллергии. По анализам крови выявляется избыточное содержание иммуноглобулинов IgE и повышенная концентрация лейкоцитов крови (эозинофилия). При обследовании нейродермит дифференцируют с другими болезнями кожи – болезнью Жибера, себорейным дерматитом, дисгидротической экземой.
Чем лечить нейродермит на лице
Стратегия лечения нейроаллергодерматозов на лице включает несколько направлений:
- устранение раздражителей аллергического и психогенного характера;
- системная терапия препаратами для приема внутрь;
- местная терапия противовоспалительными и увлажняющими мазями.
Чтобы избавиться от нейродерматитов, пациенты должны соблюдать гипоаллергенную диету. Помимо этого, дерматологи советуют придерживаться охранительного режима, который включает в себя избегание стрессов, полноценный отдых и сон.
Медикаментозные способы лечения
Ключевая роль в терапии аллергических высыпаний на лице отводится кортикостероидам, иммуносупрессорам, противоаллергическим и успокаивающим средствам.
Только грамотный специалист сможет точно определить тяжесть и особенности заболевания и назначить эффективную методику для восстановления.
Для ликвидации симптомов нейродермита используются такие лекарства:
- противоаллергические (Цетиризин, Супрастин, Фенкарол) – ликвидируют аллергические реакции, зуд, отечность;
- седативные (Седавит, Нервофлукс, Беллоид) – устраняют нервное возбуждение и нарушения сна;
- кортикостероиды (Мометазон, Элодерм, Момедерм) – купируют воспаление на лице и снимают отеки;
- иммуносупрессивные (Такролимус, Панграф, Протопик) – подавляют работу иммунной системы, за счет чего уменьшается выраженность аллергических реакций;
- местные анестетики (Тримекаин, Артикаин, Дикаин) – блокируют проводимость нервных волокон, что уменьшает зуд и жжение;
- сорбенты (Энтеросгель, Полифепан, Смекта) – очищают организм от токсических веществ, что приводит к уменьшению воспалительных процессов в коже лица.
При тяжелом течении нейродермита назначаются гормональные препараты местного действия – Акридерм, Адвантан, Фуцикорт. Кортикостероидные кремы и мази используют короткими курсами, так как они вызывают сильные побочные реакции.
Народные средства
Средства альтернативной медицины не избавляют от нейродермита на лице, но существенно улучшают состояние кожи. Для уменьшения зуда, шелушения и мокнущих пузырьков используются:
- Травяной настой. В равных частях смешивают подорожник, мяту, корень алтея, череду, ромашку и сосновую хвою. Небольшое количество сбора (до 10 г) заливают полулитром кипятка и настаивают 2-3 часа. Приготовленную жидкость используют для умывания 2-3 раза в день.
- Отвар из хвои. 5 г измельченной травы заливают 400 мл кипятка и проваривают 2 минуты. Принимают после еды не более 3 раз в день по 100 мл.
- Мазь: измельченную хвою смешивают со сливочным маслом в стеклянной банке. Прогревают на водяной бане 50-60 мин. и хранят в холодильнике не более 2 недель. Мазью обрабатывают очаги воспаления на лице 3-4 раза в сутки.
При отсутствии положительного эффекта или ухудшении состояния кожных покровов следует отказаться от народных средств и обратиться к дерматологу.
Диета
При нейродермите необходимо ограничить потребление пряностей и острых блюд. Также следует исключить из питания такие продукты:
- сахар;
- копчености;
- газированную воду;
- натуральное молоко;
- жирное мясо;
- куриные яйца;
- красные овощи и фрукты.
Выбор подходящих напитков и продуктов определяется видом дерматита и особенностями его течения. Очень часто патология на лице возникает на фоне нарушений в работе ЖКТ и дисбактериоза. Чтобы справиться с аллергическими реакциями и воспалением кожи, диетологи советуют употреблять такие продукты:
- зеленые овощи и фрукты;
- обезжиренное молоко;
- растительное масло;
- диетическое мясо;
- белая смородина;
- неострые сыры;
- отвар шиповника;
- макаронные изделия.
Сахар заменяют ксилитом, потому что он положительно влияет на обменные процессы в организме. Чтобы снизить риск повторного образования сыпи на лице, полностью отказываются от фастфуда, алкоголя и кондитерских изделий.
Что еще можно предпринять
Нормализация питания способствует регенерации кожи и исчезновению симптомов нейродермита. Но часто именно декоративная косметика становится причиной аллергических реакций и высыпаний на лице. Тональные кремы, пудры, румяна являются сильнейшими аллергенами, вызывающими раздражение кожи. Чтобы предупредить рецидивы болезни, отдают предпочтение только гипоаллергенной косметике, в которой не содержатся вредные синтетические добавки и металлы.
Витаминная терапия также способствует снятию обострений нейродермита и снижению чувствительности организма к раздражающим веществам. Чтобы ускорить выздоровление, рекомендуется принимать биодобавки, в которых содержатся:
- ретинол (витамин А);
- лактофлавин (витамин В2);
- пантотенат (витамин В5);
- токоферол (витамин Е).
Перед приемом витаминно-минеральных комплексов нужно советоваться с врачом. Злоупотребление препаратами чревато гипервитаминозом и ухудшением состояния кожи.
Лечится ли нейродермит
Нейродермит – это хроническая болезнь, которая лечится только симптоматически. Чтобы не допускать рецидивов, необходимо соблюдать профилактические меры:
- вовремя лечить инфекционные и аллергические заболевания кожи;
- соблюдать гипоаллергенную диету;
- не допускать психоэмоционального перенапряжения;
- избегать контакта с раздражающими веществами.
Соблюдая рекомендации дерматолога, можно продлить период ремиссии и существенно улучшить состояние кожи. Помимо этого, необходимо лечить сопутствующие болезни, провоцирующие обострение нейродермита.
Источник
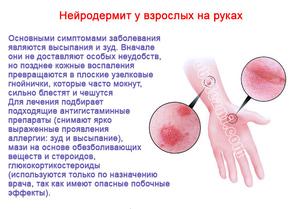 Нейродермит представляет собой хроническое кожное заболевание, на развитие которого влияют различные неврогенно-аллергические факторы. Эта болезнь относится к тем дерматологическим патологиям, которые могут появиться еще в раннем детстве, а впоследствии давать рецидивы на протяжении всей жизни. Среди всех кожных заболеваний практически половина случаев приходится на нейродермит (нейродерматит).
Нейродермит представляет собой хроническое кожное заболевание, на развитие которого влияют различные неврогенно-аллергические факторы. Эта болезнь относится к тем дерматологическим патологиям, которые могут появиться еще в раннем детстве, а впоследствии давать рецидивы на протяжении всей жизни. Среди всех кожных заболеваний практически половина случаев приходится на нейродермит (нейродерматит).
Основные причины появления
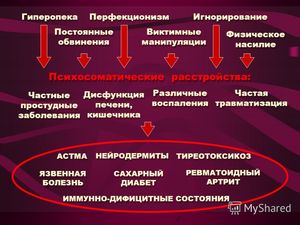
Нейродермит протекает хронически с чередованием ремиссии и частых обострений. У большинства пациентов эта патология развивается на фоне аллергической реакции или нарушения нервного характера.
Несмотря на множество факторов, которые провоцируют развитие нейродерматита, специалисты считают, что заболевание запускает аллергический механизм. Самыми распространенными факторами, влияющими на развитие нейродермита, считаются:
-
 Нарушение обмена веществ.
Нарушение обмена веществ. - Воспалительные заболевания организма.
- Сниженный иммунитет.
- Заболевания желудочно-кишечного тракта.
- Физическое истощение.
- Интоксикация организма.
- Вредные привычки.
- Нарушение режима питания.
- Наследственная предрасположенность.
- Нервные психологические расстройства.
Перенапряжение нервной системы на протяжении длительного времени, а также нарушение функций эндокринных желез является фоном для проявления аллергии и нейродермита. В большинстве случаев аллергические реакции появляются по причине наследственности.
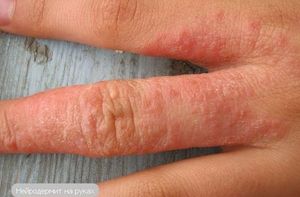
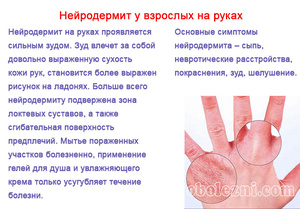
У взрослых пациентов нейродермит на руках часто проявляется на фоне экземы, которая была перенесена еще в детстве. При своём длительном течении различные формы экземы могут перейти в нейродермит. Из-за хронических заболеваний желудочно-кишечного тракта, которые сопровождаются нарушением стула, может развиться ограниченный нейродермит, сосредоточенный в районе ануса. Этот вид заболевания может проявиться также при геморрое, глистах, а также трещинах заднего прохода.
Симптомы и признаки заболевания
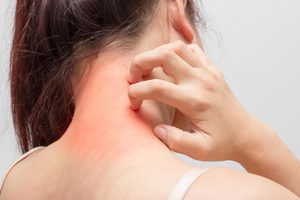
Нейродермит характеризуется выраженным зудом, а также образованием высыпаний на коже. Зуд при этом может усиливаться в ночное время. Другие признаки заболевания проявляются позже.
Сначала появляется сыпь, напоминающая красные пятна, бляшки и папулы, которые склонны к слиянию. При расчесывании новообразований тело может поразить вторичная инфекция, которая превращает эти пятна в пустулы, представляющие собой пузырьки с содержимым.
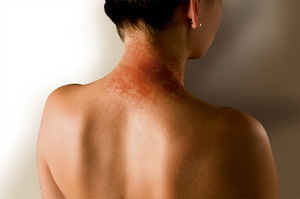
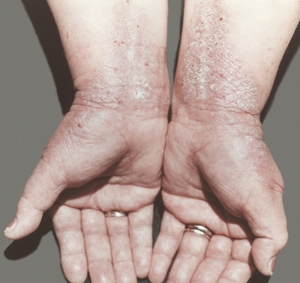
У болезни нейродермит имеются и свои отличительные признаки, которые в основном ограничиваются проявлениями на верхних участках кожи. В основном воспалительный процесс проявляется на лице, запястьях, шее, местах изгибов суставов и природных складах организма, а также в паховой области на половых органах.
 При остром течение болезни появляется сильный кожный зуд. При этом образуются красные пятна с размытыми краями. Некоторое время очаги поражения зрительно не изменяются, но при регулярном расчесывании образуются заметные и мелкие узелковые высыпания, которые сильно шелушатся и впоследствии могут сливаться между собой.
При остром течение болезни появляется сильный кожный зуд. При этом образуются красные пятна с размытыми краями. Некоторое время очаги поражения зрительно не изменяются, но при регулярном расчесывании образуются заметные и мелкие узелковые высыпания, которые сильно шелушатся и впоследствии могут сливаться между собой.
При присоединении вторичной инфекции, на фоне которой образуются мокрые корочки, пустулы и эрозии, ткани начинают отекать, а кожа опухает.
При нейродермите начинает нарушаться функции надпочечников, что часто приводит к гиперпигментации кожного покрова. Больной при этом ощущает слабость, апатию, повышенную утомляемость, у пациента снижается давление.
Все стадии обострения и ремиссии при болезни, в основном носят сезонный характер. Зимой процесс болезни начинает обостряться, а летом происходит снижение основных симптомов, а также общее улучшение состояния пациента. Иногда на стадии ремиссии в области поражения образуются депигментированные участки кожи.
Разновидности болезни у взрослых
У каждого взрослого человека эта болезнь будет иметь разные проявления. Существует несколько разновидностей нейродермита, которые отличаются между собой в зависимости от степени поражения кожного покрова и от процессов развития. Заболевание подразделяется на виды:
- Ограниченный нейродермит представляет собой образование высыпаний, которые локализуются на одном отдельном участке тела. Места локализации таких очагов поражения сосредотачиваются в подколенных и локтевых сгибах, внутренней части бедер, мошонке, голенях, анальном отверстии и так далее.
-
 Гипертрофический нейродермит или нейродермит Эрманна. Форма считается не распространённой, при ней образуются воспалительные процессы, которые локализуются на внутренней бедренной области. Воспаление носит опухолевидные характер. Часто процесс болезни сопровождается появлением образований, которые внешне похожие на бородавки.
Гипертрофический нейродермит или нейродермит Эрманна. Форма считается не распространённой, при ней образуются воспалительные процессы, которые локализуются на внутренней бедренной области. Воспаление носит опухолевидные характер. Часто процесс болезни сопровождается появлением образований, которые внешне похожие на бородавки. - Линеарный нейродермит. Это разновидность заболевания сопровождается воспалениями, которые развиваются в основном на разгибательных поверхностях верхних и нижних конечностях. Воспаления имеют форму полосок. Чаще всего поверхность шелушащаяся или бородавчатая.
- Фолликулярный нейродермит. Эта форма заболевания отличается расположением высыпаний, локализованных вдоль волосяных фолликулов. При этом образуются папулы остроконечной формы.
- Гиперемированный нейродермит. Для этого вида характерна потеря пигментации кожи в местах воспалений.
- Псориазиформный нейродермит. Болезнь распространяется в основном на шее и голове. Внешне высыпания представляют собой уплотненные покраснения, которые покрываются мелкими чешуйками.
- Диффузный нейродермит. Эту форму болезни часто называют атопическим нейродермитом. Ведь заболевание считается более тяжелой формой. Диффузный нейродермит характеризуется появлением множественных очагов поражения. Чаще всего они локализуются на нижних и верхних конечностях, туловище и других участках на теле. После сильного зуда проявляются сильно пигментированные утолщения и участки. Кожа при этом приобретает бурый оттенок, становится сухой.
При любом виде заболевания пациент испытывает ощутимый дискомфорт. Но все формы болезни будут требовать своевременного лечения, чтобы в будущем избежать неприятных последствий и осложнений.
Особенности лечения нейродермита
В настоящее время не существует универсальной системы терапии, которая поможет полностью избавить человека от нейродермита. Терапевтическое лечение, которое назначается специалистом, будет зависеть от ряда причин, степени проявления заболевания, наличия осложнений, а также индивидуальных особенностей организма пациента. Лечение нейродермита у взрослых подразделяется на несколько направлений:
-
 Диетическое питание.
Диетическое питание. - Урегулирование физических нагрузок и режима дня.
- Физиотерапия.
- Прием медикаментозных средств, включая и наружные.
Чтобы лечение было успешным, необходимо, прежде всего, устранить факторы, которые провоцируют обострение нейродермита на руках. Лечение при этом должно начинаться с соблюдения гигиены. Это касается не только проявления болезни на руках, но и на других участках тела. Необходимо содержать в чистоте помещение, одежду, исключить воздействие на организм потенциальных аллергенов.
Медикаментозная терапия
Нейродермит, симптомы и лечение на руках и других частях тела которого были описаны выше, может также лечиться медикаментозным способом. Терапия в большинстве случаев должна быть комплексной, она включает в себя прием медикаментозных средств различных групп воздействия:
- Ферментные средства, которые нормализуют работу желудочно-кишечного тракта.
- Антигистаминные препараты, способные снять зуд, препятствуя при этом дальнейшему распространению высыпаний на здоровую кожу.
- Препараты, которые восстанавливают функцию центральной нервной системы.
- Местные средства: кремы, мази.
- Витамины группы A, B, E, P.
Параллельно с этим должны назначаться противозудные средства. Среди таких препаратов чаще всего применяются следующие:
-
 Димедрол.
Димедрол. - Супрастин.
- Тавегил.
Чтобы нормализовать деятельность центральной нервной системы, специалист назначает транквилизаторы. Чаще всего к таким средствам относятся:
- Элениум.
- Седуксен.
Медикаментозная терапия будет отличаться в зависимости от формы заболевания. Например, ограниченный нейродермит лечится мазями с кортикостероидами:
- Флуцинар.
- Лоринден.
- Гидрокортизоновая мазь.
Кроме этого, необходимо будет корректировать ферментную недостаточность и восстанавливать микрофлору организма. Для этогоспециалист выписывает препараты:
-
 Мезим.
Мезим. - Панкреатин.
- Фестал.
- Панзинорм.
Если у пациента был диагностирован дисбактериоз, то он тоже нуждается в лечении. Для этого применяются:
- Бифидумбактерин.
- Бифокол.
Этот перечень лекарств приблизительный. Схема лечения и дозировка медикаментозных средств должна устанавливаться только специалистом после полного обследования пациента и выявления главной причины развития заболевания.
Народная медицина
Пройдя консультацию со специалистом, в качестве дополнительной терапии можно применить народные методы лечения. Для этого приготавливаются различные кремы, мази и отвары. Самыми популярными из них являются:
-
 Мазь из алоэ и сала. Для приготовления мази необходимо взять 50 г топлёного нутряного свиного сала. Сало надо подогреть и размешать с 50 г сока растения алоэ. В полученный состав добавить 5 грамм пихтового масла. Готовой мазью смазывать пораженные участки тела несколько раз в сутки. Готовая смесь хранится в холодильнике.
Мазь из алоэ и сала. Для приготовления мази необходимо взять 50 г топлёного нутряного свиного сала. Сало надо подогреть и размешать с 50 г сока растения алоэ. В полученный состав добавить 5 грамм пихтового масла. Готовой мазью смазывать пораженные участки тела несколько раз в сутки. Готовая смесь хранится в холодильнике. - Вазелин и прополис. Для приготовления мази необходимо взять 1 часть вазелина, растопить его и довести до кипения, добавить 9 частей прополиса, хорошо перемешать ингредиенты и охладить. Так получается мазь от нейродермита. Полученным составом мажутся поражённые участки на протяжении от 1 до 2 недель каждый день.
- Подорожник. В качестве местного средства можно применять кашицу, приготовленную из свежих листьев этого растения. Полученная кашица прикладывается к пораженным зонам, а сверху обматывается бинтом.
В комплексе можно также принимать отвары внутрь. Такие отвары можно легко приготовить в домашних условиях. Рецепты приготовления отваров:
- Взять одну столовую ложку корня лопуха, залить стаканом кипятка. Полученный отвар принимать по 200 мл 3 раза в сутки.
- Взять равные пропорции шишек хмеля и листьев череды. Две чайные ложки смеси залить 200 мл кипятка. Дать настояться, после чего выпивать отвар перед сном за один приём.
- Залить полутора стаканами кипятка две столовые ложки дурнишника. Дать настояться отвару 1 час, после чего процедить. На протяжении дня выпить полученный отвар за 3 приема.
Соблюдение профилактических норм
Чтобы избежать развития симптомов нейродермита, необходимо предупредить эту болезнь. Лучшим методом предупреждения болезни является ее профилактика. Прежде всего, необходимо начать с изучения истории этого заболевания, а также факторов, которые спровоцировали его.
Если главной причиной развития нейродермита являются наследственные факторы, то избежать этой болезни будет весьма сложно, но соблюдение определённых профилактических норм, можно существенно снизить риск рецидивов:
-
 Соблюдать интенсивность физических нагрузок на свой организм.
Соблюдать интенсивность физических нагрузок на свой организм. - Ложиться и вставать спать необходимо в одно и то же время.
- Избегать нервных напряжений и держать психологическое равновесие.
- Воспринимать течение жизни в позитивном ключе.
Несмотря на хронический характер заболевания, можно существенно снизить его воздействие на организм. Для этого необходимо лишь максимально исключить те факторы, которые способны повлиять на развитие нейродермита, наполнять жизнь позитивными эмоциями и придерживаться режима правильного питания.
Источник
