После бцж сыпь по всему телу

Я понимаю, но классификация крапивницы немного другая.
КРАПИВНИЦА
-проявляется в виде приподнятых над поверхностью кожи красных пятен с более светлым центром, сопровождающихся интенсивным зудом. Это часто встречающееся состояние кожи, которое бывает хотя бы раз в жизни у 25% людей.
Крапивница возникает, когда иммунные клетки в коже (мастоциты/ тучные клетки) активизируются и выделяют особые химические вещества. Гистамин- это химическое вещество, провоцирующее появление зуда, красноты, отека. В большинстве случаев крапивница возникает внезапно и исчезает в течение нескольких часов.
Крапивница обычно хорошо поддается терапии (лекарства, которые уменьшают симптомы, и ограничение контакта с веществами, послужившими пусковым механизмом в ее развитии). Тем не менее, медикаменты не могут вылечить или предотвратить подобные эпизоды крапивницы. Точнее, они могут помогать контролировать степень тяжести этого заболевания.
КЛАССИФИКАЦИЯ — обычно основана на длительности течения заболевания.
Следуя этой классификации, крапивница бывает острой (короткой) и хронической (длительной). Несмотря на то, что клиническая картина бывает идентичной при этих видах, причины, вызывающие появление крапивницы чаще всего не совпадают. Невозможно предугадать длительность течения крапивницы после появления первых высыпаний, а также уточнить, острая это крапивница, или хроническая.
Также существуют состояние, именуемое холинергическая крапивница, причиной возникновения которой является физическая стимуляция. Крапивница после физического воздействия может возникать несколько раз или перейти в разряд «хронической». Однако, как только выявлена причина появления высыпаний, ее можно избегать, соответственно, избегать обострений.
Острая крапивница – высыпания обычно возникают внезапно и разрешаются в течение нескольких часов. Это может продолжаться до 6 недель — бляшки появляются ежедневно, или несколько раз в неделю. Более 2/3 случаев – это острая крапивница. Некоторые из этих случаев могут быть следствием аллергической реакции или других причин, перечисленных ниже.
Хроническая крапивница — возникает ежедневно, или почти каждый день на протяжении более 6 недель, иногда сохраняется годами. Высыпания держатся в среднем от 2 до 24 часов. Хроническая крапивница очень редко является следствием аллергической реакции.
Холинергическая крапивница — может появляться из-за следующих физических факторов.
— -Переохлаждение (высыпания появляются часто после того, как замерзшие участки тела согреваются, например, после купания в прохладном море).
-Изменение температуры тела/ потение (эти бляшки обычно небольшие, но многочисленные. Появляются на покрасневшей коже)
-Вибрация (ладони могут становиться красными, отечными, может появляться зуд после длительной езды за рулем)
-Давление (высыпания появляются в местах сдавливания, например, на ладонях, после переноски тяжестей, или ступнях после длительной прогулки, что приводит к чувству жжения. Поскольку кожа на ладонях и подошвах достаточно толстая, уртикарные бляшки могут быть не видны, однако отмечается краснота и отек).
-Упражнения (бляшки, которые появляются во время занятий спортом, могут являться признаком серьезного заболевания (анафилаксия, вызванная занятиями спортом)).
-Солнечный свет (достаточно редко встречается)
-Вода (редко)
Дермографизм- это часто встречающееся состояние кожи, когда она отекает и становится красной, если ее расчесать. Проявляется в виде красных, приподнятых линий (Например, если написать имя ногтем на спине). Это также может быть формой холинергической крапивницы. Однако очень часто крапивница при таком состоянии никогда не развивается.
ПРОЯВЛЕНИЯ.
Изменение вида кожи — это отдельно расположенные, выступающие над уровнем кожи бляшки, иногда с ярким бордюром и бледные в центре. В некоторых случаях бляшки увеличиваются в размере и сливаются между собой.
Наиболее неприятный симптом- это выраженный зуд.
Боль, высыпания, похожие на пузырьки с кровью, синяки после разрешения элементов, боли в суставах, лихорадка – НЕ являются проявлениями типичной крапивницы. Эти высыпания должны наводить на мысль об уртикарном васкулите, который требует другого лечения.
Отек Квинке —
в половине случаев, крапивница сопровождается состоянием, именуемым ангионевротический отек. По механизму он похож на крапивницу, но поражаются более глубокие слои кожи. Проявляется в виде набухания лица, век, губ, ушей, рук, ног и гениталий. Отек развивается с двух сторон неравномерно или может быть только на одной стороне. При данном состоянии вместо зуда часто встречается нарушения чувствительности, покалывания, дискомфорт. Кожа может быть нормального цвета или чуть покрасневшей.
ПУСКОВЫЕ МЕХАНИЗМЫ —
причин появления крапивницы может быть множество, в том числе, аллергические реакции, например на:
Лекарства —
Антибиотики- Пенициллины, цефалоспорины, антибиотики кинолонового ряда (ципрофлоксацин) и сульфаметазон наиболее часто ассоциированы с крапивницей
Нестероидные противовоспалительные препараты — аспирин, ибупрофен.
Гормоны — включая те, которые содержатся в оральных контрацептивах и гормон-заместительной терапии.
Обезболивающие препараты — кодеин, морфин.
Миорелаксанты – используются для анестезии.
Внутривенный контраст — применяется для рентгенологических процедур.
Непосредственный контакт с аллергеном.
Крапивница может возникать после непосредственного прикосновения к определенным субстанциям (слюна животных, растения, резина, необработанная рыба и овощи, латекс, который встречается часто в быту – перчатки, воздушные шарики, презервативы).
Укусы насекомых вокруг места укуса может появляться уртикарный элемент
Если высыпания распространяются по всему телу после укуса насекомого, это может быть проявлением серьезного заболевания — анафилаксия, которое требует НЕМЕДЛЕННОЙ медицинской помощи.
Пищевая аллергия
может провоцировать развитие крапивницы. Высыпания в этом случае появляются через 30 минут после приема аллергизирующих продуктов. У детей наиболее вероятно это- молоко, яйца, арахис и другие орехи, соя и пшеница. У взрослых — рыба, морепродукты и орехи.
Инфекции
В 80% случаев причиной возникновения острой крапивницы у детей являются различные вирусные инфекции (включая ОРВИ), даже незаметно протекавшие. Уртикарные бляшки появляются тогда, когда иммунная система начинает самоочищаться от инфекции, иногда это происходит через неделю-две от начала заболевания. Крапивница, связанная с вирусной инфекцией обычно длится неделю-две, а затем спонтанно исчезает. Более серьезные вирусные инфекции, такие как гепатиты В и С, ВИЧ, вирус Эпштейна-Барра, герпес-вирус также могут провоцировать развитие крапивницы.
Паразитарные инфекции также могут быть причиной, хоть и более редкой.
ХРОНИЧЕСКАЯ КРАПИВНИЦА
-это заболевание, длящееся от 6 недель до нескольких месяцев-лет. У половины пациентов проявления исчезают в течение года.
Причину появления хронической крапивницы чаще всего выявить не удается, тем не менее, ученые предполагают, что основную роль в развитии хронической крапивницы играет изменение в иммунной системе.
Крапивница может быть признаком других заболеваний (нарушения функции щитовидной железы, хронические инфекции, волчанка, синдром Шогрена). В таком случае обычно бывают и другие симптомы, помимо крапивницы. Требуется дальнейшее наблюдение.
ОБСЛЕДОВАНИЕ
— в настоящее время не существует специфических методов исследования для выявления острой или хронической крапивницы. Постановка диагноза основывается на анамнезе (истории заболевания) и осмотре. Иногда требуются дополнительные методы исследования для выявления триггеров (провоцирующих факторов) или сопутствующих заболеваний.
Тестирование. Пациентам с острой крапивницей чаще всего проведение дополнительных тестов не нужно, поскольку все симптомы разрешаются спонтанно. Кожные пробы могут проводиться в случае, когда вы подозреваете какой-то конкретный аллерген или специфическую еду, которая теоретически могла спровоцировать появление крапивницы.
Анализ крови иногда рекомендован пациентам с крапивницей, рецидивирующей на протяжении нескольких недель (хроническая крапивница) для исключения сопутствующей патологии (проблемы с щитовидной железой, аутоиммунные заболевания).
Биопсия кожи — (когда удаляется, а затем исследуется под микроскопом небольшой кусочек кожи) может помочь в выявлении необычных причин крапивницы. Рекомендуется при наличии постоянной лихорадки (повышение температуры), болезненных бляшек, при бляшках, которые сохраняются дольше нескольких часов, или сопровождаются отслойкой кожи. Биопсия может быть также рекомендована пациентам с сопутствующими симптомами, или изменениями в анализах крови.[/
Короче: крапивница не может появиться спустя столько времени от попадания аллергена.
Поэтому надо искать другую причину.
Источник
1. Сыпь
2. Красное пятнышко
3. Инфильтрат
4. Как предотвратить возможные последствия БЦЖ
Профилактическую прививку БЦЖ используют, чтобы защититься от туберкулеза живой вакциной и выработать к заболеванию иммунитет. При нарушении техники введения, использовании недоброкачественного или просроченного препарата, несоблюдении правил допуска по медицинским показаниям, возникают последствия от прививки БЦЖ.
Нормальные показатели процесса после вакцинации (через 6-8 недель) характеризуются реакцией – незаметным беловатым узелком, который поднимается над местом инъекции, напоминая по виду укус комара, а затем преобразуется в пузырек с желтоватой жидкостью. Через 3-4 месяца пузырек начнет лопаться, а вместо него возникнет корка, способная обновляться и сходить несколько раз.
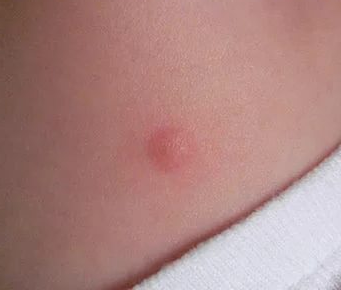
При отклонениях от нормы у ребенка могут наступить последствия после прививки БЦЖ. Если реакция не осложняется, то она проходит после назначения симптоматической терапии за несколько дней. Прививка БЦЖ последствия вызывает при ответе организма на введение чужеродного препарата, действуя индивидуально в каждом случае.
Сыпь
Как следствие введения туберкулезной вакцины, данный симптом появляется очень редко. Скорее всего, причину нужно искать в уходе за ребенком (пеленочный дерматит) или нарушении кормящей мамой диеты (употреблении продуктов, что вызвали аллергию у ребенка при грудном вскармливании).
Сыпь после БЦЖ в виде крапивницы считается легкой реакцией, если не присоединяется температура и симптомы интоксикации. В большинстве случаев крапивница возникает внезапно и исчезает в течение нескольких часов. Но иногда крапивница бывает острой (от нескольких дней) и хронической (несколько месяцев).
Если у ребенка нет особых отклонений в общем состоянии, он хорошо набирает вес, то, скорее всего, у него возникла индивидуальная реакция к компонентам вакцины. Сыпь может проявиться красными пятнами с более светлым центром, которые приподнимаются над поверхностью кожи и сопровождаются интенсивным зудом.
Ребенка обязательно нужно показать врачу. Во-первых, выявить причину высыпаний (действительно ли она возникла из-за прививки), а, во-вторых, чтобы назначить лечение антигистаминными препаратами, которые прекрасно справятся с проявлениями на коже подобного типа.

Красное пятнышко
После прививки, реакция на нее может быть различной (от небольшой гиперемии до появления синюшности и нагноения). Это считается нормальной реакцией, которая может сохраняться на протяжении нескольких дней, и должна начать развиваться не раньше, чем через 4 недели после введения препарата.
Как ведет себя кожа после противотуберкулезной прививки? К вечеру в месте введения ничего не должно остаться. Затем появится немного выпуклое красное пятнышко. Гиперемия не должна быть большой и распространяться на кожу вокруг. Красное пятно после БЦЖ, с легким нагноением – это нормальная реакция на прививку. Пятнышко может сохраняться некоторое время после нагноения, и сопровождать образование характерного рубчика на плече. Самое главное, чтобы появившееся покраснение не сопровождалось отечностью и не распространялось на остальную кожу, занимая обширные площади, и, чтобы не появились симптомы интоксикации.
Считается, что чем хуже (с точки зрения родителей) заживает БЦЖ, тем лучше (точка зрения медиков) в организме осуществляется защита от туберкулезной инфекции.
Никакого покраснения, отека и припухлости вокруг места введения вакцины быть не должно. При появлении таких реакций, нужно обратиться к врачу для осмотра и исключения места инфицирования ранки, которое нужно будет потом лечить.
Инфильтрат
В редких случаях вакцина попадает под кожу, а не внутрь кожи, как положено по технике ее введения. Тогда, на месте введения возникает гнойное воспаление под кожным покровом, которое при внешнем осмотре и пальпации определяет горошину. Здесь кожа синюшная, гнойничка нет. Это образовался инфильтрат после БЦЖ при очень глубоком введении вакцины. Когда размер инфильтрата меньше 1 см, то это не страшно, и не стоит беспокойства и дополнительных действий. Если инфильтрат после БЦЖ более 1 см, то ребенка необходимо проконсультировать у фтизиатра, который при необходимости, назначит лечение.
Подкожный инфильтрат может уплотниться в месте инъекции, а затем сопровождаться изъязвлением. Язва неболезненная и выделяет небольшое количество отделяемой жидкости. Необходим осмотр врачом места укола, так как инфильтрат с инфекцией может проникнуть в кровь и разнестись по всему организму.
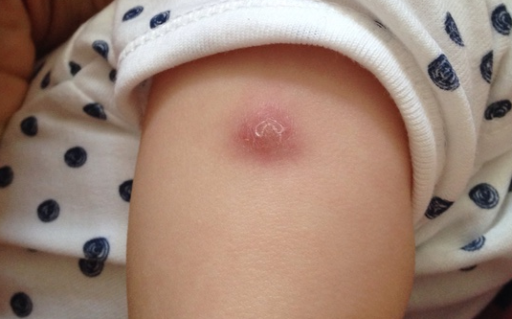
Как предотвратить возможные последствия БЦЖ
Предотвращению неприятностей после прививки должно способствовать тесное взаимодействие родителей и медицинских работников. Родители должны быть внимательны и наблюдать за общим состоянием своего ребенка, за его поведением и не допускать погрешностей в уходе. Нельзя тереть, чесать, выдавливать место введения противотуберкулезной вакцины. Также нельзя наносить на прививку растворы йода, бриллиантового зеленого, моющих средств.
Медики не должны быть халатны. Необходимо постоянно повышать уровень профессиональных знаний, так как неправильные действия могут спровоцировать неприятные последствия БЦЖ у грудничка. Медики обязаны при работе с противотуберкулезной вакциной соблюдать следующие правила:
- правильно хранить вакцину, соблюдая предписанный инструкцией температурный режим;
- вводить прививку БЦЖ в соответствии с инструкцией;
- обязательно проверять наличие противопоказаний для введения вакцины;
- медсестра должна делать вакцинацию только после осмотра ребенка врачом перед процедурой;
- необходимо осуществить правильную подготовку ребенка к вакцинации.
Антигистаминные и жаропонижающие средства назначаются за сутки до прививания лишь в тех случаях, когда ребенок страдает склонностью к аллергии, а также при ревакцинации БЦЖ, если в медицинской карточке ребенка указано, что при первом введении процесс проходил с отеком и покраснением. Здоровым детям никаких лекарств перед прививкой не назначают, чтобы они не препятствовали естественной выработке иммунитета. После прививания детям нужно много пить и хорошо кушать.
Прививание БЦЖ дает защиту малышам в первые годы их жизни и осуществляет защиту от заболевания туберкулезом активной формы. Не нужно бояться этой вакцины. Последствия неблагоприятного характера возникают крайне редко. Организм ребенка с рождения готов к защите от инфекций и прививанию, нужно только ему помочь.
Вакцинация проводится только с согласия родителей. Защитите ребенка от туберкулеза! Будьте мудры!
Источник
Кожные высыпания у малышей — противопоказания к вакцинации.
При наличии кожных высыпаний вакцинация чаще всего откладывается, так как это является противопоказанием для введения большинства вакцин.
Дорогие родители! В день проведения вакцинации Вашему малышу обязателен осмотр врача-педиатра. Конечно же, ребенок должен быть здоров, у него необходимо накануне вечером и утром перед выходом из дома померить температуру тела и осмотреть кожные покровы. При наличии кожных высыпаний вакцинация чаще всего откладывается, так как это является противопоказанием для введения большинства вакцин. Поэтому мы рекомендуем родителям быть внимательными в отношении кожных высыпаний у малыша и всегда обсуждать причину их появления с медработниками.
В связи с частым возникновением на приемах перед вакцинацией ситуаций, когда родители малышей не обращают внимание на кожные проявления у ребенка и приходят на прием в день вакцинации, мы предлагаем Вам ознакомиться с причинами кожных высыпаний у детей.
Так как наиболее интенсивный график вакцинации имеется у детей на первом году жизни, мы и рассмотрим причины появления сыпи у детей раннего возраста (до 3 лет). Но и в более старшем возрасте родителям необходимо не пренебрегать правилом- прививку делаем детям на фоне полного здоровья, отсутствия острых проявлений заболевания, при наличии показаний- на фоне проведения необходимой медикаментозной подготовки, в большинстве случаев- на фоне соблюдения гипоаллергенной диеты.
Итак, причины кожных высыпаний у детей раннего возраста:
- Аллергическая сыпь
- Опрелость (пеленочный дерматит)
- Потница
- Высыпания на коже при паразитарных инвазиях
- Сыпь при инфекционных заболеваниях
- Геморрагические высыпания при заболеваниях крови и сосудов
- Укусы насекомых

Аллергическая сыпь
Наиболее частой причиной высыпаний у детей первого года жизни является пищевая аллергия, проявления которой многообразны:
- различная по форме и яркости окраски сыпь на теле, чаще на щеках,
- покраснения, шелушение кожи, сопровождающиеся зудом,
- стойкие опрелости,
- гнейс на волосистой части головы и бровях, сохраняющийся после 3-4-го месяца жизни малыша,
- обильная потница при легком перегревании,
- появление на коже волдырей по типу ожога крапивой (крапивница),
- появление отечности кожи, подкожно-жировой клетчатки и слизистых оболочек (отек Квинке).
В последние годы растет количество детей с кожными проявлениями аллергии. Повышенный риск возникновения пищевой аллергии существует у детей, в семьях которых уже были зафиксированы случаи аллергии. При наличии аллергических заболеваний со стороны обоих родителей риск возникновения аллергии у ребенка равен примерно 70-80%, при наличии аллергической патологии со стороны матери — 60%, со стороны отца — 30%, при отсутствии аллергических проблем со стороны родителей — от 10 до 18%. Кроме наследственных факторов, к аллергическим реакциям у грудного ребенка может привести перенесенная гипоксия плода (кислородная недостаточность) во время беременности и родов, быстрый переход на искусственное вскармливание, перенесенные малышом острые респираторно-вирусные и кишечные инфекции с последующим нарушением состава кишечной микрофлоры.
Возникновение пищевой аллергии у детей первого года жизни связано с функциональными особенностями их пищеварительного тракта: низкая активность ферментов, низкий уровень выработки IgA — защитных антител, расположенных на поверхности слизистых оболочек желудочно-кишечного тракта. Именно они обеспечивают местную защиту слизистых оболочек кишечника от чужеродных агентов. По мере введения продуктов прикорма (индивидуально для каждого ребенка — с 4-6 месяцев жизни) происходит дальнейшее созревание ферментных систем. При нарушении сроков и правил введения прикорма возможно возникновение ферментопатии, нарушения равновесия микрофлоры в кишечнике, появление высыпаний на коже, связанных с воспалительной реакцией в стенке кишечника, требующей коррекции и лечения.
И конечно, аллергические реакции у детей, находящихся на грудном вскармливании, связаны с нарушениями в питании кормящей матери, с избыточным употреблением ею высокоаллергенных продуктов.
Выявить причинный аллерген помогает так называемый пищевой дневник, в котором мама регулярно (не менее 14 дней) отмечает все виды питания и питья, получаемые ею или малышом в течение дня, указывает состав блюд, особенности их кулинарной обработки, время кормления и появления нежелательных реакций (жидкий стул, срыгивания, кожные высыпания и т.д.). У детей после года отмечаются высыпания на введение таких продуктов в питание, как конфеты, шоколад, пирожные, кексы и другие кулинарные продукты промышленного производства, содержащие большое количество красителей и консервантов, часто вызывающих аллергические проявления на коже, даже у взрослых. Учитывая незрелость ферментативных систем пищеварительного тракта у детей раннего возраста, незрелость иммунной системы, данные продукты не рекомендуется вводить в рацион детям до 3 летнего возраста.
Если у Вашего малыша периодически отмечаются проявления пищевой аллергии на коже, вакцинация откладывается до момента угасания высыпаний и проводится на фоне приема антигистаминных препаратов, назначаемых врачом-педиатром или аллергологом-иммунологом за несколько дней до вакцинации и после. Необходимо соблюдать гипоаллергенную диеты кормящей маме и ребенку не менее, чем за 7-10 дней до предполагаемой вакцинации и после нее. По назначению врача, вероятно, для стабилизации кожного процесса, необходимо будет применять и наружные средства для лечения кожи, чтобы вакцинация не послужила фактором, спровоцировавшим обострение.
Опрелость (пеленочный дерматит)
Опрелости обычно появляются в крупных складках кожи, особенно там, где детская кожа соприкасается с мочой, калом и подгузниками. Чаще всего опрелости появляются на ягодицах, в пахово-бедренных складках, но иногда кожа может покраснеть подобным образом в подмышечных и шейных складочках и даже за ушками. В запущенных случаях на поверхности могут появляться трещинки, эрозии и язвочки.
Профилактикой опрелостей является своевременная смена пеленок и подгузников, воздушные ванны. При опрелостях врач-педиатр в соответствии с типом кожи назначит ванны с отварами определенных трав, а также средство для нанесения после купания в складочки кожи.

Потница
Потница связана с особенностями строения и функционирования потовых желез. Обычно возникает в жаркую погоду, при перегревании ребенка из-за лихорадки, высокой температуры воздуха или чрезмерного укутывания.
Потница проявляется на коже множественными мелкими (1-2 мм) ярко — красными пятнышками. Высыпания у малышей чаще появляются на шее, груди и животе. Потница малыша практически не беспокоит, и при соблюдении правил ухода за кожей быстро исчезает. Небольшие проявления потницы не являются причиной для медотвода от вакцинации, если нет инфицированных элементов.
Высыпания на коже при паразитарных инвазиях
У грудных детей, чаще с 6-месячного возраста весьма вероятно заражение различными паразитами — острицами, лямблиями, аскаридами. Токсины, продукты жизнедеятельности паразитов, гельминтов всасываются в кровь и являются аллергизирующим фактором, в большинстве случаев могут вызвать появление высыпаний на коже ребенка.
Выявить данный вид высыпаний может только врач-педиатр после проведения осмотра и необходимых обследований, после чего индивидуально назначается лечение.
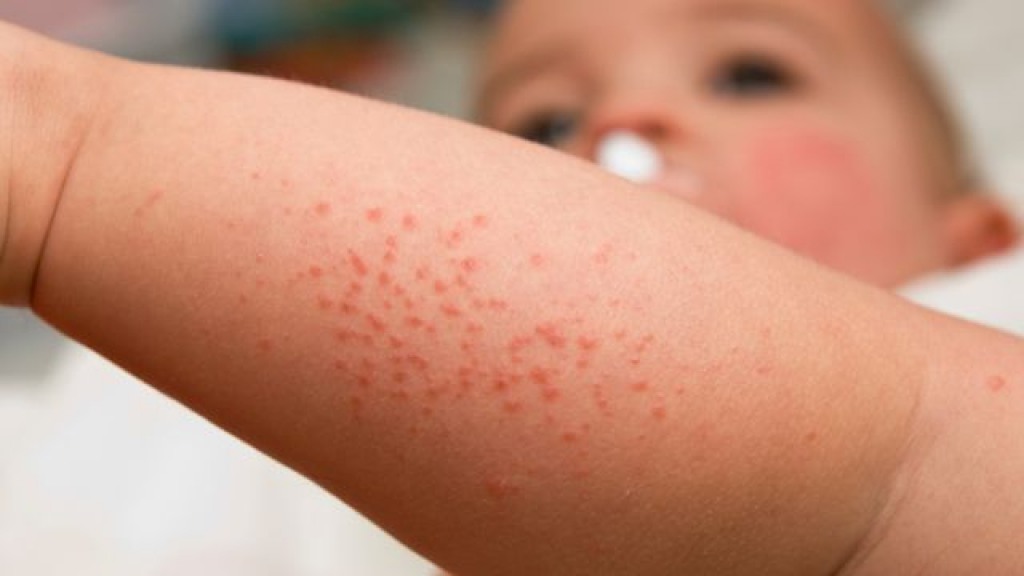
Сыпь при инфекционных заболеваниях
Если сыпь на коже сопровождается повышением температуры тела, ознобом, насморком, общим недомоганием, потерей аппетита, если отмечался контакт с больными в семье или в общественном месте в течении 7-14 дней вероятно, у ребенка отмечаются проявления инфекции.
Сыпи бывают при таких инфекционных заболеваниях, как: ветряная оспа, корь, краснуха, скарлатина, инфекционный мононуклеоз, менингококкововая инфекция, энтеровирусная инфекция и при других вирусных заболеваниях. Для постановки диагноза осмотр ребенка врачом-педиатром обязательно проводится на дому или в специальном боксе детской поликлиники.
Геморрагические высыпания при заболеваниях крови и сосудов
Кроме инфекций сыпь встречается при заболеваниях крови и сосудов. Геморрагические высыпания имеют вид пятен красного или темного цвета (синячков), не исчезающих при надавливании. При наличии геморрагической сыпи необходима консультация врача-педиатра, врача-гематолога и проведение дополнительных методов исследования.
Укусы насекомых
Дети раннего возраста часто страдают от укусов комаров и мошек. Высыпания на коже родители замечают утром, после пробуждения ребенка или после прогулок в лесо-парковой зоне. Характерно появление розовых или красноватых пятен в основном на открытых участках тела, и обязательно наличие элементов на лице или на одной его половине (в том случае, если ребенок спал на боку).
Чаще всего эта сыпь сопровождаются зудом, но не очень сильным. Общее состояние ребенка не страдает. Рекомендуется нанесение на высыпания антигистаминных гелей, назначенных врачом. Специальные гели уменьшают воспалительную реакцию кожи в месте укуса насекомого и оказывают противозудное действие.

Обнаружив высыпания на коже у ребенка, необходимо обратиться к врачу-педиатру. Для уточнения диагноза врач-педиатр может назначить дополнительное обследование, порекомендует лечение, при необходимости направит ребенка на консультацию к аллергологу-иммунологу, инфекционисту, гематологу или дерматологу.
Будьте здоровы!

Центр Иммунопрофилактики «Мать и дитя-ИДК»
г. Самара, ул. Гагарина, 30/Митирева,16
г. Тольятти, ул. Ворошилова, 73
Телефон единой справочной: 8 800 250 24 24
Источник
