Правила обработки элементов кожной сыпи
Ветряная оспа, более известная как ветрянка, является острым вирусным заболеванием, передающимся воздушно-капельным путем. К счастью, практически во всех случаях прогноз благоприятный.
Однако заболевание нужно начинать лечить сразу же, так как его симптомы доставляют немалый дискомфорт. В статье речь пойдет о проявляющейся при ветряной оспе сыпи, а также о том, как и чем ее можно устранить.
Клиническая картина
Для начала следует изучить ее. Инкубационный период после попадания в организм вируса Varicella Zoster (возбудителя ветряной оспы) длится 3-4 дня. Потом начинают проявляться следующие симптомы:
- Точечные высыпания.
- Периодически поднимающаяся температура. Данный симптом имеет волнообразный характер, так как лихорадка совпадает с периодом, когда появляется сыпь.
- Сильный зуд.
- Экзантема на слизистых оболочках.
В редких случаях пациента беспокоит еще головная боль, лихорадка и пояснично-крестцовые боли. В основном эти симптомы проявляются у заболевших взрослых, но это – редкость, так как ветрянку, в основном, все переносят в детстве.
Инкубационный период
Сыпь при ветряной оспе не проявляет себя сразу же. Перед ее появлением, за несколько дней, а иногда и за пару часов, у ребенка пропадает активность, появляется сонливость, усталость и головная боль. Потом его начинает знобить, поднимается температура.
Эти симптомы указывают на продромальный период. Как только повышается температура, возникает сыпь. При ветряной оспе так всегда.
Первые точки, которые называются «реш», появляются именно в этом периоде. Пятна красноватого оттенка могут распространяться по всему телу. Они очень напоминают высыпания, которыми характеризуется корь или скарлатина.
Острый период
Рассказывая о симптомах ветряной оспы у взрослых (лечение и специфика терапии будут рассмотрены дальше), нужно оговориться, что отличительная черта данного недуга заключается в формировании специфического патогенеза сыпи. Момент, когда она начинает появляться, совпадает с днем, когда возникает лихорадка.
Температура поднимается до невысоких показателей. Однако вместе с ней толчкообразно появляются точки на теле.
Каков характер сыпи при ветряной оспе? Она представляет собой розовые пятна, диаметром 2-4 мм. За несколько часов они превращаются в папулы, некоторые из которых становятся везикулами. Они однокамерные и окружены венчиком гиперемии.
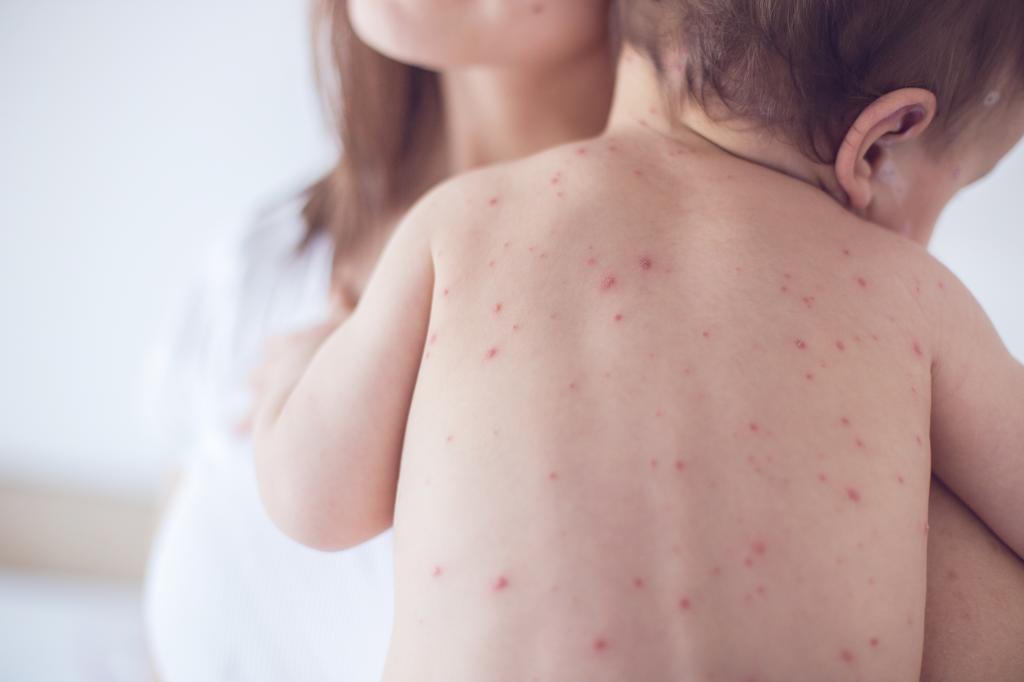
Спустя некоторое время (примерно через 1-3 дня) везикулы подсыхают, в результате чего образуются коричневые или темно-красные корочки, отпадающие через 9-11 дней. Однако при ветряной оспе сыпь, имея полиморфный характер, часто появляется повторно. Поэтому на одном и том же участке часто можно увидеть одновременно корочки, везикулы, папулы и пятна.
Особенности появления сыпи
Данное заболевание специфично. Пусть симптомы всегда одинаковы, но есть некоторые особенности сыпи при ветряной оспе. Взять, к примеру, день проявления симптомов. У одного ребенка пятна на коже могут появиться на 11-й день после общения с больным, у другого – намного позже.
Затем наступает продромальный период, тоже имеющий различную длительность. Но, если говорить о средних показателях, то сыпь появляется на коже спустя 14 дней после общения ребенка с больным.
Где локализуются первые пятна? Тоже важный вопрос, на который надо ответить, раз речь идет о характере сыпи при ветряной оспе. Вот только в случае с данным заболеванием отсутствует этапность. Сыпь появляется одновременно на нескольких участках тела. Но чаще всего ее удается обнаружить:
- на животе и спине;
- лице;
- конечностях;
- коже волосистой части головы.
Редко появляется сыпь во рту и на ладонях. А вот зуд отмечается практически везде, по всему телу. К сожалению, беспокоит он пациента на протяжении всего заболевания – от того момента, когда папулы появляются, и до момента образования на них корочек.
Диагностика
Перед тем как перейти к обсуждению специфики обработки элементов сыпи при ветряной оспе, нужно немного внимания уделить и этой теме.

Врачу, чтобы поставить верный диагноз, достаточно изучить общую клиническую картину. Она весьма специфична. А вот анализ крови – нет. Патологические изменения ограничиваются ускорением скорости оседания эритроцитов – это говорит о развитии воспалительного процесса в организме.
В рамках диагностики ветряной оспы может быть проведено вирусологическое исследование, нацеленное на обнаружение вирионов при электромикроскопии везикулярной жидкости, которая окрашена серебрением. Также пациента нередко направляют на серологический анализ, проводимый в парных сыворотках при помощи РТГА и РСК.
Обработка сыпи зеленкой
Это, пожалуй, самое популярное средство, о котором известно всем и каждому. Раствор бриллиантовой зелени является доступным по стоимости спиртовым антисептиком, который оказывает интенсивное противомикробное и обеззараживающее действие.
Этот недорогой раствор губительно влияет на патогенные грибы, грамположительные микроорганизмы, стафилококк и даже на дифтерийную палочку. Плюс его в том, что он не оказывает негативного воздействия на ткани. Он подсушивает высыпания, но целостность эпидермиса не нарушает.

Применение зеленки помогает уменьшить зуд, ускорить процесс подсушивания сыпи, а также избежать дополнительного заражения и последующего нагноения, вероятность чего существует, ведь нарушение целостности пустулы чревато образованием ранки.
Использование марганцовки
Этот раствор также часто используют при ветряной оспе у детей. Клинические рекомендации по использованию марганцовки основаны на оказываемом ею действии – она является отличным антисептиком, особенно выручающим в тех случаях, когда заболевание поражает большие участки тела.
Обработав этим раствором сыпь, получится быстро ослабить зуд и поспособствовать интенсивному заживлению открытых ран.
Вот, что надо учитывать, применяя марганцовку:
- Растворять ее нужно в теплой воде.
- Перед обработкой прыщей важно дождаться, пока кристаллы растворятся полностью. В противном случае есть риск обжечь кожу.
- Разводить порошок, применяя ложку и перчатки.
- Обрабатывать сыпь только слабым, 1-процентным раствором. Если нагноение сильное, то можно применить 3-процентный, но это максимум.
- Если сыпь наблюдается по всему телу, разрешено обмыться раствором. Но тогда он должен быть максимально слабым, особенно, если процедура делается для ребенка – от 0,1 % до 0,5 %.
И, кстати, марганцовку нельзя применять чаще одного раза в день.
Применение «Каламина»
Поскольку речь идет об особенностях обработки сыпи при ветряной оспе, то и об использовании данного препарата также необходимо рассказать.

Лосьон «Каламин», в состав которого входит одноименное действующее вещество, а также оксиды железа и цинка, обладает мощным антисептическим эффектом. И он разрешен даже для лечения заболевших ветрянкой грудничков. Применять его легко:
- Сначала надо взболтать емкость с лосьоном.
- Потом нанести его на кусочек чистой ткани или ватный диск.
- Обработать пораженный участок тела.
Применять средство можно максимум четыре раза в сутки. Но использование допускается до полного исчезновения высыпаний. Рекомендуется сочетать обработку кожи лосьоном с внутренним применением антигистаминных препаратов.
Кстати, запрещено использование лосьона для обработки слизистых оболочек. А еще всегда нужно дожидаться его полного впитывания. Иначе не будет эффекта.
Лечение «Фукорцином»
Под этим названием известен лекарственный раствор фиолетового цвета. Его основу составляет фенол, резорцин и борная кислота. Данные вещества образуют очень эффективное сочетание, способное предупредить инфицирование открытых ран. Также они стимулируют регенерацию поврежденных тканей, мягко купируя зуд.

Обсуждая специфику устранения симптомов ветряной оспы у взрослых и лечение недуга, надо отметить, что злоупотреблять «Фукорцином» запрещено. Четырех раз в сутки достаточно, причем повторять процедуру нужно с равными промежутками.
Не нужно пугаться появления жжения и боли после нанесения средства – это нормально. Поводом прекратить лечение данным раствором является лишь отек.
Обработка «Риванолом»
Это лекарство выпускается в форме порошка, который перед применением необходимо растворить. Интересно, что средство окрашивает кожу в желтый цвет, поэтому, используя его, можно отслеживать появление новых элементов сыпи. То же самое с зеленкой.
«Риванол» обладает антисептическим действием – его рекомендуется использовать, дабы предотвратить нагноение тканей. То, как часто его применять, в индивидуальном порядке определяет лечащий врач.
Обычно достаточно двух раз в сутки. Важно знать, что «Риванол» запрещен к применению, если в моче у пациента наблюдается белок, либо у него имеются почечные заболевания. Детям, не достигшим трех лет, также нельзя его использовать.
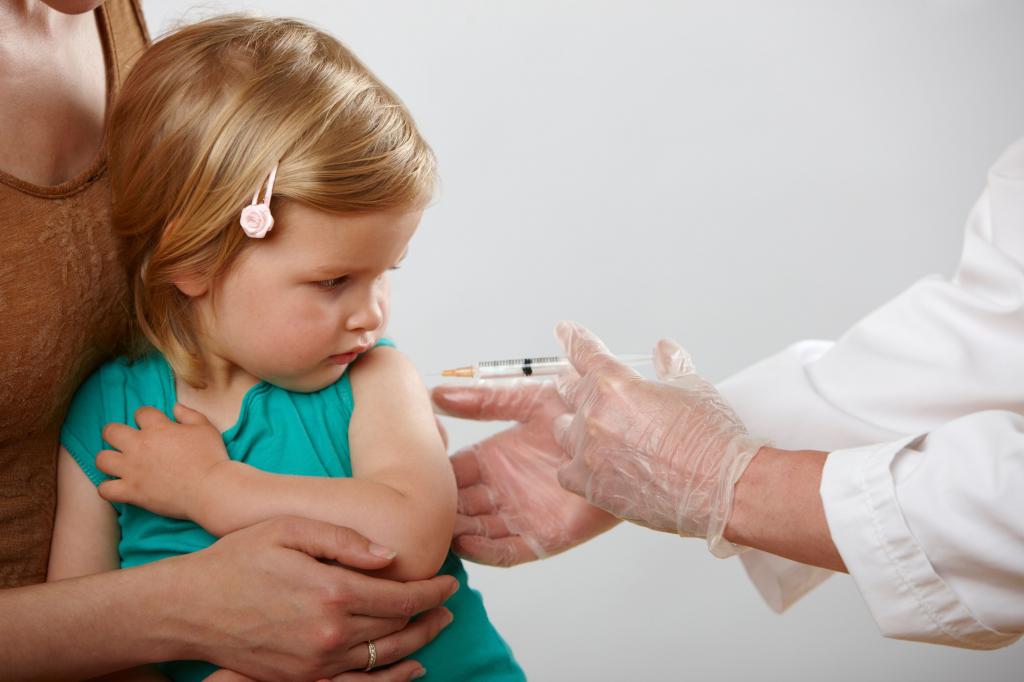
Вакцинация от ветряной оспы
На эту тему также следует поговорить. В развитых странах прививки от данного недуга делают с 70-х годов. За почти 50 лет удалось существенно снизить частоту заболевания, причем как у детей, так и у взрослых. Это важно, ведь осложнениями недуга, пусть и редко встречающимися, может стать пневмонит, энфецалит, воспаление легких, либо неэстетичные рубцы на коже тела.
Вакцинация от ветряной оспы очень эффективна, ее отличает высокая иммуногенность. Она формирует невосприимчивость к недугу у 95 % привитых детей. В случае с подростками показатели чуть хуже, составляют они 78 %.
В России вакцинные препараты против ветрянки были лицензированы в 2008 году. Делать прививки врачи рекомендуют, лучше всего направлять на эту процедуру детей в возрасте от одного до двух лет. Взрослые могут пойти на вакцинацию по желанию. Это надо сделать, если в детстве переболеть ветрянкой не довелось.
Примерно через 1-3 недели после прививки у пациента может подняться температура и возникнуть сыпь. Это нормально – данные симптомы говорят об активном формировании иммунитета к заболеванию. Лечения они не требуют! Все неприятные проявления пройдут самостоятельно спустя пару дней.

Как правило, прививка переносится легко. Организм на вакцину реагирует местно: на участке, куда делался укол, возникает отечность, краснота, уплотнение и легкая болезненность. Очень редко повышается температура, возникает недомогание, слабость и увеличиваются лимфоузлы.
Карантин
Об этом – напоследок. Как уже говорилось ранее, обсуждаемым заболеванием чаще всего болеют в детстве. И если вдруг зарегистрирована вспышка ветряной оспы в саду, карантин устроят с большой вероятностью. В школах такое тоже бывает. Длится период изолированности, как правило, 21 день.
Что же происходит, когда ветрянка поражает лишь одного учащегося? Тут важно, чтобы родители вовремя заметили подозрительные симптомы и отправились с ребенком к врачу. В случае обнаружения у него ветрянки, выписывается больничный.
Ребенок до полного исчезновения симптомов должен находиться дома, даже если в какой-то момент ему становится существенно легче. Ведь заразиться действительно можно, просто постояв рядом с носителем инфекции.
Информация о выявлении карантинного недуга передается в поликлинику. Там диагноз подтверждается, и затем в образовательном учреждении объявляют карантин. Если же в какой-то момент (допустим, на 5 день после начала «каникул») обнаруживается еще один заболевший ребенок, период также продлевается на 21 день.
К слову, скорейшей ликвидации заражения способствуют следующие мероприятия:
- Интенсивное проветривание помещений сквозным методом в течение 30 минут. Делать это надо до и после посещения учеников.
- Увеличение перерывов между занятиями до 10 минут.
- Регулярное проведение влажной уборки в кабинетах и комнатах.
- Поддержание уровня влажности на 60-80 %.
- Обеззараживание воздуха ультрафиолетом дважды в день.
- Дезинфекция школьных экспонатов, игрушек и посуды.
Надеемся, данная статья будет вам полезна.
Источник
Рис. 9. Частичная обработка кожи пациента – обтирание кожи
Цель:
1. Утренний туалет тяжелобольного
2. Профилактика пролежней.
Показания:Постельный режим.
Противопоказания:Нет.
Оснащение:
1. Чистые салфетки.
2. Перчатки нестерильные
3. Емкость для дезинфекции
4. Одноразовое полотенце для рук персонала
5. Полотенце
6. Мешок для грязного белья
7. Емкость для воды
I. Подготовка к процедуре:
1. Подготовить все необходимое для процедуры, закрыть окна, обеспечить пациенту условия конфиденциальности.
2. Представиться пациенту, объяснить ход и цель процедуры. Убедиться в наличии у пациента информированного согласия на предстоящую процедуру.
3. Обработать руки гигиеническим способом, осушить. Надеть перчатки.
4. Надеть одноразовый фартук.
5. Поставить в изголовье кровати с рабочей стороны стул, емкость с водой (поставить на стул.
II. Выполнение процедуры.
6. Умойте больного (протрите лицо, шею, грудь) с помощью салфетки, смоченной теплой водой. Высушите кожу полотенцем.
7. Ежедневно, не менее 2 раз в день, протирайте кожу туловища больного салфеткой или полотенцем, смоченным в теплой воде. Затем насухо вытрите кожу.
8. Особенно тщательно обмойте и высушите естественные складки кожи (подмышечные, паховые, локтевые, под молочными железами), особенно у тучных людей.
9. Обработайте естественные складки детской присыпкой.
10. Ноги тяжелобольному мойте 2-3 раза в неделю в тазике, расположенном на клеенке в ножном конце кровати.
11.Регулярно подстригайте (не реже одного раза в неделю) ногти больному, используя маникюрные ножницы (после использования обработать в соответствии с требованиями СЭР).
III. Окончание процедуры:
12. Обработать руки гигиеническим способом, осушить.
13.Сделать соответствующую запись о выполненной процедуре в медицинской документации.
Пролежни- некроз кожи, подкожно-жировой клетчатки и глубже лежащих тканей, возникающий в результате длительного сдавления, нарушения кровообращения и нервной трофики.
ПАТОГЕНЕЗ.
Давление в области костных выступов, трение и сдвигающая сила приводят к пролежням. Длительное (более 1-2 часов) действие давления приводит к обструкции сосудов, сдавлению нервов и мягких тканей. В тканях над костными выступами нарушаются микроциркуляция и трофика, развивается гипоксия с последующим развитием пролежней.
Повреждение мягких тканей от трения возникает при перемещении пациента, когда кожные покровы тесно соприкасаются с грубой поверхностью. Трение приводит к травме как кожи так и более глубоких мягких тканей.
Повреждение от сдвига возникает в том случае, когда кожные покровы неподвижны, а происходит смещение тканей, лежащих более глубоко. Это приводит к нарушению микроциркуляции, ишемии и повреждению кожи, чаще всего на фоне действия дополнителных факторов риска развитии пролежней.
ФАКТОРЫ РИСКА.
Факторы риска развития пролежней могут быть обратимыми (например обезвоживание, гипотензия) и необратимыми ( например, возраст).
ВНУТРЕННИЕ ФАКТОРЫ РИСКА
| Обратимые | Необратимые |
| — истощение — ограниченная подвижность — анемия — недостаточное употребление про- теина, аскорбиновой кислоты — обезвоживание — гипотензия — недержание мочи и/или кала — неврологические расстройства (сенсорные, двигательные) | — старческий возраст |
| Обратимые | Необратимые |
| — нарушение периферического кровообращения — истонченная кожа — беспокойство — спутанное сознание — кома |
ВНЕШНИЕ ФАКТОРЫ РИСКА
| Обратимые | Необратимые |
| — плохой гигиенический уход — складки на постельном и/или нательном белье — поручни кровати — средства фиксации пациента — травмы позвоночника, костей та- за, органов брюшной полости — повреждения спинного мозга — применение цитостатических лекарственных средств — неправильная техника перемещения пациента в кровати | — обширное хирургическое вмешательство продолжительностью более 2 ч |
Дата добавления: 2017-02-28; просмотров: 3538 | Нарушение авторских прав | Изречения для студентов
Читайте также:
Рекомендуемый контект:
Поиск на сайте:
© 2015-2020 lektsii.org — Контакты — Последнее добавление
Источник
На нашей коже существует множество разных складок, рубчиков,пятен и пятнышек, а иногда и разного рода высыпания. Эти узелки, пузырьки и пятнышки называют морфологическими элементами кожи. Эти морфологические элементы нам говорят не только о проблемах и состоянии кожи, но и об общем состоянии нашего организма. Каждое кожное высыпание или сыпь на коже состоит из отдельных морфологических элементов. Морфологические элементы сыпи разделяются на первичные и вторичные. Первичные морфологические элементы Пятно (macula) — изменение цвета кожи на ограниченном участке, не возвышающееся над уровнем кожи и по плотности не отличающееся от здоровых участков кожи. Пятна различают воспалительные и невоспалительные. Воспалительные пятна связаны с расширением сосудов дермы. Такие пятна исчезают при надавливании кожи пальцем и появляются вновь после прекращения давления. Виды воспалительных изменений кожи: 1) розеолезная сыпь (пятна менее 5 мм). Множественные розеолы описываются как мелкоточечная сыпь; 2) мелкопятнистая сыпь (пятна размером 10- 20 мм); 3) эритематозная сыпь (пятна размером более 20 мм). Воспалительные пятна могут бесследно исчезать или оставлять после себя пигментацию за счет скопления меланина или шелушение. К невоспалительным относятся пятна, образующееся в результате кровоизлияний: петехии — точечные кровоизлияния, пурпура — множественные геморрагии округлой формы размером от 2 до 5 мм, экхимозы — кровоизлияния неправильной формы размером более 5 мм. Геморрагии, расположенные линейно в виде полосок, называются вибицес. Цвет геморрагических элементов может иметь различные оттенки: красный, синевато-красный, желто-зеленый, желтый, синий. Это связано с превращением гемоглобина в гематондин и гемосидерин. К невоспалительным пятнам относятся пятна, обусловленные отложениями пигмента меланина, — невусы. Различают врожденные и приобретенные невусы, их цвет колеблется от желтого, коричневого до черного цвета. Депигментированные элементы обусло влены недостатком или полным отсутствием меланина. Мелкие пятна описываются как лейкодерма, крупные участки называются витилиго. Врожденное отсутствие меланина в коже носит название альбинизм. Пятнистая сыпь может возникнуть при различных патологических процессах. Розеолезная сыпь наблюдается при брюшном, сыпном тифе, паратифах А и В, сифилисе. Мелкоточечная сыпь характерна для скарлатины, мелкопятнистая — для краснухи, крупнопятнистая возникает при кори, при инфекционной эритеме. Различные виды геморрагической сыпи возникают при воспалительных процессах, токсических воздействиях, нарушении обмена веществ, травмах. Узелок, папула (papula) — ограниченное, слегка возвышающееся над уровнем кожи образование с плоской, куполообразной поверхностью. Появляется вследствие скопления воспалительного инфильтрата в верхних слоях дермы или разрастания эпидермиса. Окраска папул может быть различной. При слиянии между собой папулы образуют бляшки или целые площадки, занимающие целые участки кожи. После заживления могут оставлять временную пигментацию или депигментацию, шелушение кожи. рис.1. Узелок Бугорок (tuberculum) — ограниченный, плотный, бесполостной элемент, выступающий над поверхностью кожи и достигающий в диаметре 5 мм. Клинически сходен с папулой, но на ощупь он плотнее и, в отличие от папулы, некротизируется и оставляет рубец, язву. Бугорки характерны для туберкулезной волчанки, лепры, грибковых поражений кожи. рис.2. Узел Пузырек (vesicula) — образование, выступающее над поверхностью кожи, наполненное серозной кровянистой жидкостью. Размер 1- 5 мм. В процессе эволюции может подсыхать, образуя прозрачную или бурую корочку. После разрешения оставляет временную депигментацию или исчезает бесследно. Пузырек может превращаться в гнойничок — пустулу. Пузырек является характерным для ветряной оспы. рис.3. Пузырек Пузырь (bulla) — элемент, подобный пузырьку, но значительно больший в размерах. Располагается в верхних слоях эпидермиса, наполнен серозным кровянистым гнойным содержимым. После себя оставляет стойкую пигментацию. Возникает при ожогах, дерматите, герпетиформном дерматите. рис.4. Пузырь Гнойничок (pustula) — небольшой островоспалительный элемент с гнойным содержимым. Чаще возникает при инфицировании папул и везикул. Пустулезный элемент, расположенный в области волосяного фолликула, называется фолликулярный, а в области протоков сальных желез — угорь (acne). После вскрытия пустул образуется желтая корочка, затем, иногда, образуются рубцы. рис.5. Гнойничок Волдырь (urtica) — бесполостной элемент, возвышающийся над поверхностью кожи, размером от 2- 3 до 10- 12 мм и больше. Нередко при осмотре больного на коже можно обнаружить различные морфологические элементы. Смешение элементов встречается при аллергодерматозах, кори, брюшном тифе и других заболеваниях. рис.6. Волдырь Вторичные морфологические элементы: 1) пигментация и депигментация; 2) чешуйка (scvama); 3) корка (crusta); 4) рубец (cicatrix); 5) эрозия (erosio); 6) ссадина (excoriatio); 7) трещина (phagaoles); 8) язва (ulсus); 9) лихенизация (lichenificacio); 10) вегетация (vegetacio); 11) стрии (striae). Пигментация и депигментация. Пигментные пятна могут возникать в результате отложения меланина или гемосидерина в местах бывших первичных (узелки, пузырьки, гнойнички) и вторичных (трещины, эрозии) элементов сыпи. Гипопигментация возникает часто после шелушащихся и папулезных элементов. рис.7. Пигментация: рис.8. Гипопигментация: Чешуйка. Скопление отторгшихся роговых пластинок эпидермиса. Шелушение может быть листовидное, пластинчатое, отрубевидное. Появление чешуек встречается при скарлатине, псориазе, кори, себорее. рис.9. Чешуйка: Корка. Образуется в результате высыхания содержимого пузырьков, пузырей, гнойничков. Корки могут быть различной толщины, различного цвета. рис.10. Корка: Рубец. Элемент заживления поврежденной кожи за счет образования соединительной ткани. Рубец образуется на месте ожогов, ран, узлов, пустул, бугорков. Свежие рубцы со временем бледнеют. Они могут быть плотными и выступающими над поверхностью кожи — келоидные рубцы. Атрофические рубцы располагаются ниже уровня кожи. Ткань на этом месте истончена. Рубцовая атрофия кожи возникает без предшествующего нарушения целостности кожи. рис.11. Рубец Эрозия. Дефект кожи в пределах эпидермиса. Чаще развивается в результате вскрытия пузырьков, пустул, нарушения целостности эпидермиса на поверхности папул. Заживление происходит бесследно, иногда возникает депигментация. рис.12. Эрозия Ссадина. Дефект кожи линейной формы. Возникает в результате травмы, проходит бесследно. Глубокие ссадины легко инфицируются. В этих случаях оставляют рубцы. Трещины. Линейные нарушения целостности кожи в виде разрыва, возникающие вследствие потери эластичности. Типичными местами являются углы рта, межпальцевые складки, ладони, подошвы, область ануса. рис.13. Поверхностная трещина Язва. Глубокий дефект кожи, иногда достигающий подлежащих органов. Образуется в результате распада первичных элементов сыпи, травм, трофических нарушений. рис.14. Язва Лихенизация. Проявляется усилением кожного рисунка, сухостью, зудом, гиперпигментацией. Чаще всего локализуется в локтевых, подколенных сгибах, паховых складках. рис.15. Лихенезация или Лихенификация Вегетация. Образуются в области длительно существующего воспалительного процесса в результате усиленного разрастания шиповатого слоя эпидермиса и имеют вид ворсинок, сосочков дермы. Поверхность вегетаций неровная, бугристая, напоминающая петушиные гребешки. Если поверхность вегетаций покрыта утолщенным роговым слоем, то они сухие, жесткие и имеют серый цвет. Если вегетации эрозированы, что бывает нередко при трении в очагах поражения, то они мягки, сочны, розово-красного или красного цвета, легко кровоточат, отделяют серозную или серозно-кровянистую жидкость. При присоединении вторичной инфекции появляются болезненность, ободок гиперемии по периферии, серозно-гнойное отделяемое. рис.16. Вегетация |
Источник
