Сыпь при эпидемическом паротите

На протяжении первых нескольких лет жизни любой, даже самый здоровый ребенок, болеет детскими инфекционными болезнями. После этого организм имеет иммунологическую память к некоторым видам вирусов, что позволяет ребенку в дальнейшем не болеть этими болезнями. Давно известно, что переболеть детскими инфекционными болезнями нужно именно в детском возрасте, когда процесс переносится легче. У докторов стоит задача — вовремя выявить болезнь, дифференцировать ее и грамотно помочь организму бороться с недугом. Какие основные детские инфекционные болезни? Чем они отличаются друг от друга по клинической картине?
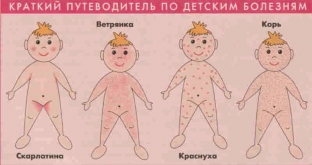
Какая сыпь при основных детских инфекционных болезнях?
К основным детским инфекционным болезням относятся: корь, эпидемический паротит, краснуха, ветряная оспа, скарлатина и инфекционная эритема. Пути заражения этими детскими инфекционными болезнями — воздушно- капельный. Наименьший инкубационный период имеет скарлатина – от нескольких часов до 7 дней. Инфекционная эритема и корь имеют период инкубации 1-2 недели, паротит, корь и ветряная оспа имеют наиболее длительный период инкубации- 2-3 недели.
Симптом интоксикации, что подразумевает головную боль, сильную слабость, ломоту в теле и капризы ребенка, наиболее выражен при коре и скарлатине, при других болезнях интоксикация умеренная. Соответственно, повышение температуры тела при кори и скарлатине может достигать 400С и выше. Но основной критерий, который учитывается при диагностике детских инфекционных болезней — это характер сыпи и ее локализация.
Характер сыпи при детских инфекционных болезнях:
- Корь – сыпь пятнисто — папулезная, плоская, имеет разный диаметр, полиморфная, способна сливаться. Сыпь появляется этапно, после 3 суток.
- Краснуха – мелко — пятнистая сыпь на неизмененной коже, которая не сливается между собой. Не отмечается этапность. Экзантемы на разгибательных поверхностях. Сыпь появляется с первого дня болезни.
- Эпидемический паротит – высыпания отсутствуют.
- Скарлатина – мелко — точечная сыпь ярко- красного цвета на гиперемированной коже. Она со временем сливается, и образовывается сплошное покраснение. Сыпь появляется с первого дня болезни.
- Ветряная оспа – характеризуется ненастоящим полиморфизмом. То есть, сначала элемент сыпи – розеола, позже она превращается в папулу, потом в везикулу, потом в пустулу с содержимым. После вскрытия пустулы образовываются корочки. Одновременно на коже могут быть все эти элементы. Сыпь при ветряной оспе зудящая, появляется в конце первых суток или в начале вторых суток.
- Инфекционная эритема – сначала появляются красные точки, затем пятна, которые позже стают припухшими с бледным центром внутри.
Локализация сыпи при детских инфекционных болезнях
Важное значение имеет не только характер и сроки появления сыпи, но и ее локализация. Локализация сыпи при детских инфекционных болезнях:
- Корь – сыпь появляется на лице и за ушами, распространяясь на тело и руки.
- Краснуха – высыпания появляются на лице, затем распространяется на все тело. Присутствуют экзантемы на разгибательных поверхностях рук, энантемы на мягком небе.
- Скарлатина – элементы сыпи отмечаются по всему телу, наиболее ярко локализируясь в складках. Единственное место, где сыпь отсутствует — носогубной треугольник.
- Ветряная оспа – высыпания на всем теле и лице, распространяясь на слизистые оболочки.
- Инфекционная эритема – сыпь появляется сначала на щеках, распространяясь по всему телу.
Помимо кожи, при детских инфекционных болезнях, патологическим изменениям подлежит и слизистая оболочка.
Изменения слизистых оболочек при детских инфекционных болезнях
При наличии кори у ребенка, на слизистой оболочке ротоглотки присутствуют специфические изменения – пятна Филатова — Коплика, которые выглядят как белые маленькие маковые крупинки. Слизистая отечная и полнокровная. У ребенка отмечается светобоязнь и блефароспазм.
При краснухе отмечается назофарингит, отечность и энантемы на мягком небе. Скарлатина проявляется наличием четкой границы между мягким и твердым небом, что в медицине имеет название «горящий зев». Мягкое небо при этом имеет ярко — красный цвет, отграниченный от твердого неба. При скарлатине развивается тонзиллит.
Ротоглотка при ветряной оспе отечна, гиперемирована, наблюдается афтозный стоматит. При эпидемическом паротите ротоглотка отечна, гиперемирована, отмечается положительный симптом Мурса (отечность и гиперемия стенонового протока). Для инфекционной эритемы характерен ринит.
При выявлении у ребенка детской инфекционной болезни, следует немедленно начать специфическое лечение во избежание опасных для жизни осложнений.
Источник
Энциклопедия / Заболевания / Инфекционные заболевания / Эпидемический паротит
Эпидемический паротит (свинка) – широко распространенное вирусное заболевание, протекающее с поражением железистых органов (чаще слюнных желез, особенно околоушных, реже поджелудочной железы, половых, молочных желез и др.), а также нервной системы (менингит, менингоэнцефалит).
Причины паротита
Источник эпидемического паротита – больной человек, заразный в течение 9 дней болезни. Путь передачи инфекции – воздушно-капельный. Наиболее поражаемый контингент – дети школьного возраста. С возрастом число случаев заболевания эпидемическим паротитом падает за счет роста числа иммунных лиц. Случаи заболевания среди детей первого года жизни крайне редки. Редко заболевание встречается у пациентов старше 40 лет.
Инкубационный период – от 11 до 21 суток.
У некоторых больных за 1–2 дня до развития типичной картины эпидемического паротита наблюдаются предболезненные явления в виде разбитости, недомогания, болей в мышцах, головной боли, познабливания, нарушения сна и аппетита.
С развитием воспалительных изменений слюнной железы эти явления становятся более выраженными, отмечаются признаки, связанные с поражением слюнных желез, – сухость во рту, боли в области уха, усиливающиеся при жевании, разговоре.
В типичных случаях лихорадка достигает максимальной выраженности на 1–2-й день болезни и продолжается 4–7 дней.
Характерный признак эпидемического паротита – поражение слюнных желез (у большинства больных – околоушных). Область увеличенной железы болезненна при ощупывании. Боль особенно выражена в некоторых точках: впереди мочки уха, позади мочки уха и в области сосцевидного отростка.
При увеличенной слюнной железе отмечается и поражение кожи над ней (в зависимости от степени увеличения). Кожа становится напряженной, лоснится, припухлость может распространиться и на шею. Увеличение слюнной железы быстро нарастает и в течение 3 дней достигает максимума. На этом уровне припухлость держится 2–3 дня и затем постепенно (в течение 7–10 дней) уменьшается.
При эпидемическом паротите осложнения чаще проявляются в поражении железистых органов и центральной нервной системы. При заболеваниях детей одним из частых осложнений является воспаление мозговых оболочек (менингит). Частота этого осложнения превышает 10 %. У лиц мужского пола менингит развивается в 3 раза чаще, чем у женщин. Как правило, признаки поражения нервной системы появляются после воспаления слюнных желез, но возможно и одномоментное поражение слюнных желез и нервной системы (у 25–30 % больных). Менингит начинается нередко бурно (чаще на 4–7-й день болезни): появляется озноб, вновь повышается температура тела (до 39 °С и выше), беспокоит сильная головная боль, рвота.
Орхиты (воспаление яичек) чаще наблюдаются у взрослых. Признаки орхита отмечаются на 5–7-й день от начала эпидемического паротита и характеризуются новой волной лихорадки (до 39–40 °С), появлением сильных болей в области мошонки и яичка, иногда распространяющихся в нижние отделы живота. Яичко увеличивается, достигая размеров гусиного яйца. Лихорадка держится 3–7 дней, увеличение яичка – 5–8 дней. Затем боли проходят, и яичко постепенно уменьшается в размерах. В дальнейшем (через 1–2 месяца) могут появиться признаки атрофии яичка, которые отмечаются у 50 % больных, перенесших орхит (если не назначались гормоны кортикостероиды в начале развития осложнения).
Воспаление поджелудочной железы развивается на 4–7-й день болезни. Появляются резкие боли в подложечной области, тошнота, многократная рвота, лихорадка.
Поражение органа слуха иногда приводит к полной глухоте. Первым признаком служит появление шума и звона в ушах. О воспалении внутреннего уха свидетельствуют головокружение, рвота, нарушение координации движений. Обычно глухота бывает односторонней (на стороне поражения слюнной железы). В периоде выздоровления слух не восстанавливается.
Воспаление суставов развивается примерно у 0,5 % заболевших, чаще у взрослых, причем у мужчин чаще, чем у женщин. Наблюдаются они в первые 1–2 недели после поражения слюнных желез, хотя возможно появление их и до изменения желез. Поражаются чаще крупные суставы (лучезапястные, локтевые, плечевые, коленные и голеностопные). Суставы опухают, становятся болезненными. Длительность артрита чаще 1–2 недели, у отдельных больных поражение суставов сохраняется до 1–3 месяцев.
В настоящее время установлено, что вирус паротита у беременных может обусловить поражение плода. В частности, у детей отмечается своеобразное изменение сердца – так называемый первичный фиброэластоз миокарда. Другие осложнения (простатиты, оофориты, маститы, тиреоидиты, бартонилиты, нефриты, миокардиты, тромбоцитопеническая пурпура) наблюдаются редко.
- Выделение вируса: традиционная изоляция вирусов из биоматериала слизи носоглотки;
- Обнаружение антител к антигенам вируса: РСК, РТНГА (диагностический титр 1:80 и выше). При оценке результатов исследования учитывают возможную поствакцинальную реакцию;
- Аллергологический метод: постановка внутрикожной аллергической реакции с паротитным диагностикумом; в настоящее время используют редко;
- Анализ крови;
- Анализ мочи.
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Специфического лечения нет. Важной задачей лечения является предупреждение осложнений. Необходимо соблюдение постельного режима не менее 10 дней. У мужчин, не соблюдавших постельный режим в течение первой недели, орхит развивается примерно в три раза чаще, чем у лиц, госпитализированных в первые три дня болезни.
Для профилактики воспаления поджелудочной железы, кроме того, необходимо соблюдать определенную диету: избегать переедания, уменьшить количество белого хлеба, макарон, жиров, капусты. Диета должна быть молочно-растительной. Из круп лучше употреблять рис, разрешается черный хлеб, картофель.
При орхитах как можно раньше назначают преднизолон в течение 5–7 дней, начиная с 40–60 мг и уменьшая дозу каждый день на 5 мг, или другие гормоны кортикостероиды в эквивалентных дозах.
При менингите применяют такой же курс лечения кортикостероидами. На течение паротитного менингита благоприятное влияние оказывает спинномозговая пункция с извлечением небольшого количества ликвора.
При воспалении поджелудочной железы назначают жидкую щадящую диету, атропин, папаверин, холод на живот, при рвоте – аминазин, а также препараты, ингибирующие ферменты, в частности контрикал (трасилол), который вводят внутримышечно (медленно) в растворе глюкозы, в первый день 50 000 ЕД, затем 3 дня по 25000 ЕД/сут. и еще 5 дней по 15000 ЕД/сут. Местно — согревающие компрессы.
Прогноз при эпидемическом паротите благоприятный, летальные исходы бывают очень редко (1 на 100 000 заболевших); однако следует учитывать возможность глухоты и атрофии яичек с последующим бесплодием.
Вакцинация паротитной вакциной в возрасте 12 месяцев. Ревакцинация в 6-летнем возрасте: используют отечественные или зарубежные препараты (в т. ч. и комбинированные).
Имеются наблюдения случаев заболевания эпидемическим паротитом среди привитых ранее детей. Болезнь в этих случаях протекает сравнительно легко с вовлечением в процесс только слюнных желез. Дети первых 10 лет, имевшие контакт с больным, разобщаются на 21-й день с момента изоляции заболевшего.
Источник: diagnos.ru
Источник
Эпидемический паротит (заушница, свинка) — острое вирусное заболевание, характеризующееся общей интоксикацией, поражением слюнных желез, а также нервной системы. Свинкой чаще болеют дети от 5 до 15 лет, причем мальчики в 1,5 раза чаще, чем девочки. (см. Приложение 17).
Возбудитель свинки — фильтрующийся вирус, который, находясь в слюне больного, передается воздушно-капельным путем. Обладая незначительной стойкостью вне организма, возбудитель свинки не переносится третьими лицами и очень редко передается через посуду, игрушки, книги, носовые платки больного.
Инкубационный период — от 11 до 23 дней. Больной заразен в последние дни инкубационного периода и в течение всей болезни.
Заболевание нередко сопровождается вначале общим недомоганием, головной болью, потерей аппетита и небольшим повышением температуры тела, в тяжелых случаях могут быть рвота, носовое кровотечение.
Больной ребенок с первых часов болезни ощущает неловкость и боль при жевании. Через 1— 1,5 суток появляется болезненная припухлость околоушных слюнных желез сначала с одной, потом с другой, реже сразу с обеих сторон, которая достигает наибольшего развития на 3—4-й день болезни (рис. 30). Кожа над припухлостью не видоизменяется. Особенно сильная боль ощущается при жевании, причем в связи с тем, что железы почти перестают вырабатывать слюну, принимаемая пища кажется сухой и невкусной.

Обычно через 4 —5 дней болезненные явления уменьшаются, и на 8— 10-й день ребенок выздоравливает. Если болезненный процесс в другой околоушной железе начинается позже или возникает в поднижнечелюстных и подъязычных слюнных железах, температура тела у больного снова повышается и болезнь затягивается на 2—3 недели.
Помимо слюнных желез, могут поражаться и другие, например, поджелудочная; у мальчиков — воспаление яичек, у девочек — яичников, реже наблюдается воспаление грудных, щитовидной, зобной желез, а также мозговой оболочки (менингит), ткани мозга (энцефалит). Осложнения могут появиться во время болезни и по ее окончании. Во время болезни осложнения бывают в виде пневмонии и отитов, но встречаются достаточно редко.
Больных эпидемическим паротитом изолируют в домашних условиях до исчезновения клинических явлений, в среднем на 9 дней. После изоляции больного проводят уборку и проветривание помещения. Для детей до 10 лет, не болевших эпидемическим паротитом и имевших контакт с больным, назначают карантин на 21 день. При точно установленном сроке контакта первые 10 дней контактировавшие дети могут посещать детские учреждения, так как в этот срок они не заболевают. Карантину подлежат не болевшие ранее паротитом и неиммунизированные дети. После 10-го дня с момента контакта проводят систематическое медицинское наблюдение для раннего выявления больных. Вакцинации подлежат дети 12 мес и 6 лет
Ветряная оспа
Ветряная оспа — острое инфекционное заболевание, вызываемое фильтрующимся вирусом, с появлением в первый же день пятнисто-пузырьковой сыпи на коже и слизистых оболочках.
Особенно восприимчивы к заболеванию дети в возрасте от 5 до 10 лет.
Возбудитель болезни — фильтрующийся вирус — очень летуч и подвижен, может проникать через окна, двери, щели в стенах, с этажа на этаж, из помещения в помещение. Будучи нестойким вне организма человека, возбудитель ветряной оспы быстро погибает и через третьих лиц и вещи не передается (см. Приложение 18).
Источником заражения является больной, который опасен с начала высыпания сыпи и до 5 дней после появления последних ее элементов. При наличии подсыхающих корочек больной незаразен. Заражение происходит воздушно-капельным путем. Иммунитет после заболевания ветряной оспой остается на всю жизнь.
Инкубационный период продолжается от 11 до 21 дней. Заболевание начинается с ухудшения общего состояния, снижения аппетита, вялости, озноба. Высыпание сыпи обычно наблюдается к концу 1-го дня болезни и сопровождается повышением температуры тела до 38—39 °С, зудом кожи. Сыпь начинает появляться одновременно на разных местах тела, лица, волосистой части головы, затем переходит на конечности и нередко поражает слизистые оболочки.
Величина сыпи очень разнообразна — от булавочной головки до чечевичного зерна. В тяжелых случаях заболевания сыпь очень обильная, отдельные ее элементы могут сливаться (рис. 31, 32).
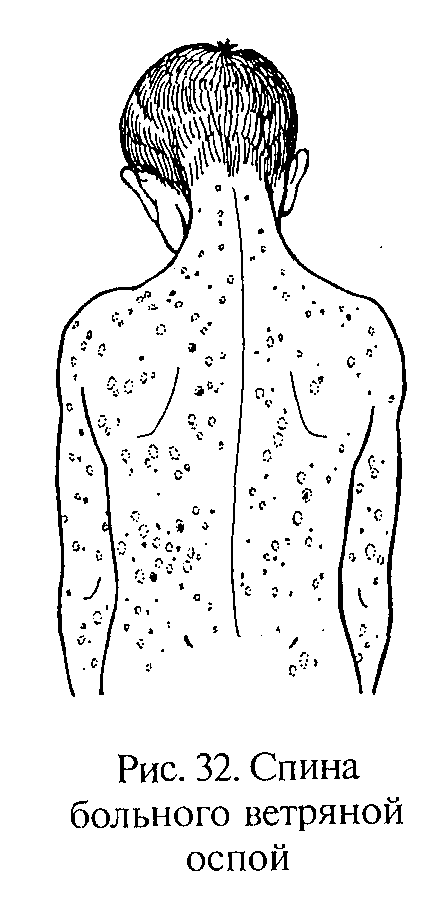
Окончательное исчезновение сыпи при ветряной оспе происходит на 15— 20-й день болезни. Ввиду большой восприимчивости детей к этой болезни заболевших детей изолируют в домашних условиях до отпадения с их кожи корочек. После изоляции больного помещение дошкольного учреждения тщательно проветривают. Химическую дезинфекцию проводить не надо.
Дети в возрасте до 7 лет, контактировавшие с больным и не болевшие ветряной ос- пой, подлежат карантину с 11-го дня контакта (при точно установленном сроке) до 21-го дня. Больным детям, помещенным в изолятор детского учреждения, в период высыпания сыпи и при повышении температуры тела назначают постельный режим. Для предупреждения гнойных осложнений необходимо соблюдать полную чистоту кожи ребенка, его белья и помещения, в котором он находится.
Ветряная оспа, не будучи тяжелым заболеванием, ослабляет организм ребенка и может активизировать дремлющие инфекции, например туберкулез, кожные заболевания, поэтому в домашних условиях и тем более в детских учреждениях необходимо принимать все меры для ее предотвращения.
Острые респираторные заболевания (ОРЗ)
Острые респираторные заболевания (ОРЗ) — это разнородные по происхождению заболевания, имеющие сходные эпидемиологические и клинические характеристики. Типичная клиническая картина этой группы заболеваний характеризуется воспалительными изменениями слизистых оболочек дыхательных путей. В настоящее время выделяют 2 группы ОРЗ: 1) заболевания верхних дыхательных путей: ринит, синусит, фарингит, тонзиллит, отит (ОРЗ/ВДП); 2) заболевания нижних дыхательных путей: ларингит, трахеит, бронхит, пневмония(ОРЗ/НДП)
Кроме того, существует диагноз ОРВИ — острые респираторные вирусные инфекции, когда отсутствует четкое представление о конкретном вирусном заболевании, которое вызвало поражение дыхательных путей ребенка.
ОРЗ провоцируют формирование у детей очагов хронического воспаления, развитие аллергических заболеваний, обострение латентных очагов инфекции. Поэтому профилактика заболеваемости детей ОРЗ в дошкольных учреждениях является важной задачей. Наиболее распространенные возбудители острых респираторных заболеваний в детских организованных коллективах — вирусы гриппа, парагриппа, аденовирусы. Немаловажную роль в этиологии играют коронавирусы, микоплазменная инфекция и др.
Тесный контакт детей в коллективах, где широко циркулируют возбудители, вызывающие различные респираторные заболевания, нередко приводит к возникновению заболеваний смешанной этиологии.
Возбудители ОРЗ — малостойкие во внешней среде — при воздействии дезинфицирующих веществ, нагревания, ультрафиолетового облучения и высушивания быстро погибают. Некоторое время они могут существовать в слизи, слюне, мокроте, выделяемых больным и попадающих на носовые платки, полотенца, посуду, которыми пользуется заболевший ребенок.
Источником инфекции для всех ОРЗ является больной, реже — вирусоносители. Максимальная заразительность больного отмечается в первые З дня болезни и особенно велика в период катаральных изменений. Продолжительность заразного периода — около недели, при аденовирусной инфекции — до 25 дней. Заражение происходит воздушно-капельным путем, когда отделяемое верхних дыхательных путей попадает в окружающий воздух при разговоре, кашле, чиханье.
Восприимчивость детей к ОРЗ очень велика. Особенно повышается восприимчивость в период от 6 мес до 3 лет. Дети старше 3 лет восприимчивы главным образом к гриппу, ко всем остальным ОРЗ приобретается относительный иммунитет, особенно у детей, длительно посещающих дошкольные учреждения.
Отечественные педиатры относят детей в группу часто болеющих на основании критериев, предложенных В. Ю.Альбицким и А. Барановым. Так, часто болеющими детьми 1 года считают детей, перенесших ОРЗ 4 раза и более в году, от 1 года до 3 лет — 6 раз и более, от 4 до 5 лет — 5 раз и более, старше 5 лет — 4 раза и более. У детей старше 3 лет в качестве критерия для включения в группу часто болеющих детей (ЧБД) используется инфекционный индекс (ИИ): отношение суммы всех случаев ОРЗ в течение года к возрасту ребенка. У редко болеющих детей этот индекс составляет от 0,2 до 0,3, у часто болеющих — от 1,1 до 3,5[42].
Очаги парагриппа, риновирусной, аденовирусной и других инфекций обычно имеют ограниченный, локальный характер, хотя в отношении аденовирусной инфекции описаны эпидемические вспышки.
Заболеваемости ОРЗ способствуют скученность, неудовлетворительное гигиеническое состояние жилых помещений, общественных мест, простудный фактор, обуславливающий сезонность заболеваемости. Эпидемии гриппа могут возникать в любое время года.
Инкубационный период нередко исчисляется часами, обычно не превышает 7 дней; он может несколько удлиняться при аденовирусной инфекции. Начало болезни острое, преимущественно с явлениями интоксикации, которая особенно характерна для гриппа, с обычными симптомами поражения ЦНС (повышение температуры тела, ухудшение самочувствия, сна, аппетита и др.).
ОРЗ могут вызвать поражения зева, дыхательного тракта, начиная с верхних дыхательных путей и кончая легкими, отсюда разнообразные клинические формы: риниты, фарингиты, тонзиллиты, ларингиты, трахеиты, бронхиты, пневмонии. Любая из этих форм может возникнуть с момента заболевания в виде как бы локальных процессов. Их отличительной особенностью является преимущественно катаральный характер воспалительных изменений. У детей раннего возраста нередко возникает астматический бронхит с одышкой, симптомами нарушения газообмена. Возможно нарушение функции кишечника, связанное с вирусным поражением его слизистой оболочки.
Течение ОРЗ преимущественно непродолжительное, без осложнений, интоксикация, включая высокую температуру тела, держится 1 —2 дня, катаральные и другие явления исчезают медленнее.
ОРЗ могут спровоцировать обострение хронических болезней (тонзиллит, пневмония, туберкулез, ревматизм и др.).
Грипп
Известно три самостоятельных типа вируса гриппа: А, В и С. Кроме того, есть разновидности: А1, А2, В1.
Вирусу гриппа свойственна изменчивость, в результате чего формируются новые варианты вируса. При гриппе более выраженные, чем при других ОРВИ, токсикоз и местные изменения. Вирус поражает в первую очередь центральную и вегетативную нервные системы, сосуды, эпителий дыхательных путей, легочную ткань. Вследствие токсикоза при гриппе возможны нарушения функций печени, поджелудочной железы, тонкой кишки (см. Приложение 19).
Обычно болезнь начинается внезапно, с высокого подъема температуры тела (39 —40 °С), озноба, общего недомогания, головной боли, боли в спине, пояснице, конечностях. У одних больных наблюдаются апатия, сонливость, у других, наоборот, — возбуждение, бессонница, бред. Иногда температура тела не повышается, но течение гриппа при этом может быть не легче, чем в случаях с выраженной лихорадкой. Катаральные явления: насморк, ангина, конъюнктивит — развиваются на 2—3-й день болезни и обычно бывают выражены не так резко, как при кори или других заболеваниях верхних дыхательных путей.
Если грипп протекает без осложнений, то болезнь заканчивается через 5—7 дней, но у детей так бывает редко. Грипп вызывает у них изменения реактивности, снижение иммунитета, что часто приводит к обострению хронических заболеваний, а также наслоению новых болезней и осложнений.
Осложнения в одних случаях начинаются в первые дни заболевания, в других — на 5—7-й день болезни. Самое частое и тяжелое осложнение при гриппе — воспаление легких. Могут также возникнуть отиты, бронхиты, ларингиты или гриппозный круп.
Парагрипп
Парагриппозные вирусы близки к вирусу гриппа. Известно 4 типа их. Заболевание отмечается в виде спорадических случаев и периодических (чаще в весенние месяцы) групповых вспышек. Клинические проявления парагриппа сходны с таковыми при гриппе. Болезнь начинается постепенно, протекает с менее выраженной интоксикацией, без осложнений. Период лихорадки обычно длительнее, чем при гриппе, — около недели; имеются катаральные изменения верхних дыхательных путей и зева. Парагрипп часто сопровождается ларингитом с упорным кашлем, крупом, фарингитом, ринитом, астматическим бронхитом. Наблюдаются и очень легкие формы парагриппа со слабовыраженными симптомами катара верхних дыхательных путей и нормальной температурой тела. Осложнения те же, что и при других ОРЗ.
Источник
