Чем лечить гнойную сыпь
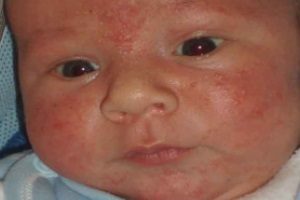
Гнойные прыщи на лице могут появляться в разных зонах и способны испортить любой внешний вид. Замаскировать их косметикой практически невозможно. Кроме того, такие высыпания часто сопровождаются болезненными ощущениями, появляется припухлость и отечность. Вылечить прыщи не так просто, для этого понадобится длительный срок.
Причины появления
Возможные причины и лечение тесно связаны между собой, поэтому изначально необходимо выяснить, почему на лице появляются гнойные прыщи, и какие факторы влияют на их образование. Такое явление наблюдается из-за следующих отклонений:
- Нарушение гормонального фона. Чаще всего появление угрей наблюдается в пубертатном периоде, когда в организме начинается перестройка, что ведет к активной работе сальных желез. Также гормональный всплеск происходит при беременности и менструации. Если возникли гнойные прыщи на лице, причины их образования могут заключаться в некорректно подобранных гормональных препаратах или противозачаточных таблетках.
- Недостаточная гигиена кожи лица. Неправильный уход или его отсутствие ведет к размножению бактериальных организмов на поверхности эпидермиса. Они не только провоцируют гнойные высыпания, но и способствуют развитию различных заболеваний кожных покровов.
- Косметические средства. Людям с проблемной кожей нужно тщательнее относиться к подбору косметики. Многие тональные основы забивают расширенные поры, тем самым ухудшая состояние кожи, провоцируя воспалительный процесс и высыпания на лице.
- Плохой обмен веществ. Регулярное употребление жирной пищи, недостаточные физические нагрузки ведут к плохому метаболизму. Такой образ жизни способствует не только набору лишнего веса, но и сопровождается образованием прыщиков с гноем.
- Аллергия. Реакция на некоторые пищевые продукты и факторы внешней среды нередко сопровождается раздражением и сыпью.
- 6. Заболевания внутренних органов. Причины появления гнойных прыщей могут быть связаны с различными патологиями в работе органов. В таком случае вылечить воспаления возможно, если устранить основную проблему.
- Авитаминоз. Недостаток витаминов плохо сказывается на коже, делая ее тусклой. Помимо этого снижается естественная защита против проникновения патогенных микроорганизмов.
- Состояние стресса. Отклонения в функционировании нервной системы ведут к понижению иммунитета и способности организма противостоять бактериальной атаке. Гнойные прыщи на лице являются последствием данного явления.
Регулярное очищение кожи спасает от угрей во многих случаях. Не нужно им пренебрегать, даже если первоисточником появления прыщей считается другой фактор. В особенности не стоит забывать об удалении косметики перед сном.
Классификация прыщей
Высыпания отличаются по внешнему проявлению и локации на коже. Кроме того каждый вид имеет свои причины возникновения. Различают следующие типы прыщей:
- Гнойные угри, черные точки и расширенные поры образуются вследствие плохого очищения кожи. Наблюдаются в Т-зоне, так как в этой области расположено наибольшее количество сальных желез.
- Красные гнойные прыщи на лице имеют гормональную природу. В данном случае их можно обнаружить на лбу и подбородке.
Если комедоны несут инфекционный характер, то такие прыщи называются папулы. Выглядят как небольшие розоватые шарики, без головки. В запущенном случае они заседают глубоко под кожей и приобретают алый оттенок. Классифицируются как узлы.
Если красные прыщики зудят, то есть вероятность, что такое явление результат аллергической реакции.
- Белые гнойные прыщи или пустулы (фото ниже) могут появиться вследствие излишнего скопления кожного сала. Образуются из-за сбоев пищеварительной системы, подростковых изменений, плохого очищения кожи. Чаще всего они крупного размера с белой головкой. Чтобы вылечить большой гнойный прыщ, нужен системный подход, заключающийся в правильном уходе, питании, заботе о здоровье.

Лечение
Существует несколько методов борьбы с гнойными прыщами: медикаментозный, косметологический и терапия в домашних условиях. Во многих случаях, перед тем как лечить высыпания, необходима специальная подготовка кожи. Ее распаривают, подержав некоторое время лицо над горячей ванночкой. В результате поры открываются, очищение происходит более эффективно, а нанесенные лекарства хорошо проникают и усваиваются.
Медикаментозное
Большой выбор мазей, гелей и кремов дает возможность подобрать наиболее подходящее средство. Особой популярностью пользуются ниже представленные средства.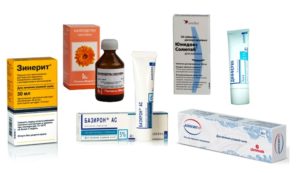
- Базирон АС, характеристика:
- уничтожает микробные организмы, не давая им размножиться и распространиться;
- наносят на предварительно очищенную кожу;
- гнойничковая сыпь на лице пропадет, если втирать препарат два раза в день;
- противопоказаниями являются период беременности, кормления и возраст младше 12 лет;
- может вызывать сухость и шелушение.
- Скинорен, характеристика:
- назначается, если гнойники на лице уже распространились и находятся в запущенном состоянии;
- массирующими движениями наносят гель на пораженные участки;
- высыпание проходит примерно через месяц;
- во время действия препарата может чувствоваться жжение и зуд.
- Ихтиоловая мазь, характеристика:
- обладает мощным противомикробным действием;
- снимает раздражение и воспаление;
- обезболивает;
- стимулирует кровообращение, тем самым провоцирует доставку кислорода к пораженным тканям;
- можно лечить гнойные прыщи, расположенные глубоко под кожей. Тогда лекарство наносят на всю ночь, чтобы вытянуть содержимое.
- Зинерит, характеристика:
- лечит гнойнички на лице белого цвета;
- обладает широким спектром действия, поэтому легко уничтожает разные виды бактерий;
- регенерирует поврежденные участки в короткие сроки, контролирует выработку сала;
- разрешен при беременности и кормлении;
- существуют побочные эффекты в виде покраснений и раздражений.
- Мазь Вишневского, характеристика:
- применяется для решения многих проблем, связанных с воспалением;
- принцип действия заключается в согревании пораженного участка, тем самым провоцируя созревание прыща и выведение его содержимого;
- имеет натуральный состав и специфический запах;
- можно наносить на несколько часов, либо сделать компресс на всю ночь.
Как убрать гнойный прыщ на лице, если данные средства еще не приобретены, а выглядеть нужно безупречно? В таком случае поможет таблетка аспирина, которая наверняка присутствует в каждой аптечке. Ее толкут, добавляют немного воды, затем кашицу выкладывают на проблемную зону. Входящие в состав препарата активные вещества уничтожают бактерии.
Косметологическое
В салонах красоты имеется целый ряд процедур, направленных на борьбу с гнойными высыпаниями. Наибольшую популярность завоевали аппаратная косметология и глубокое очищение. Представим самые востребованные и эффективные из них:
- Терапия лазером. При помощи тепла происходит воздействие на сальные железы и присутствующие патогенные микроорганизмы. Они разрушаются, тем самым предотвращая воспаление и гнойничковые высыпания. Чтобы достичь максимального результата необходимо пройти полный курс.
- Фототерапия. Основана на влиянии световых волн на слои эпидермиса. Происходит уничтожение бактерий, стимулирование выработки коллагена и эластина. Благодаря такой процедуре гной под кожей не образуется, угревая сыпь пропадает.
- Пилинг. Имеет много достоинств, так этим способом не только лечится гнойная сыпь на лице, но и ликвидируются пигментные пятна, рубцы, последствия постакне и другие кожные дефекты. Также снимается поверхностный ороговевший слой кожи, что делает ее гладкой и нежной.
- Чистка. Производится удаление угрей. Механическим путем убирают гной и загрязнения из пор. При этом специалист использует определенные косметические инструменты – ситечко и ложечку. Сама чистка сопровождается рядом неприятных последствий, так как происходит травмирование кожных покровов. Проводят ее не чаще двух раз в полгода. Необходимо пользоваться заживляющей мазью или кремом.
- Озонотерапия. Если периодически появляются гнойные прыщи на лице лечение озоном поможет справиться с данной проблемой. Вещество обволакивает гнойник, снимая воспаление и устраняя излишки кожного сала.
- Криотерапия. Большие гнойные прыщи на лице можно вывести при помощи воздействия жидкого азота. После такого сеанса они в короткий срок подсыхают и проходят полностью.
Народные средства
Иногда высыпание происходит настолько неожиданно, что возможности посетить аптеку не бывает, либо применение фармацевтических препаратов вызывает негативную реакцию на чувствительной коже. Поэтому многие интересуются, как лечить гнойные прыщи на лице в домашних условиях с применением только лишь природных компонентов. Представим несколько действенных рецептов:
- Отвары. В состав такого средства входят травы, обладающие противомикробными, успокаивающими и лечебными свойствами. Чаще всего используются зверобой и аптечная ромашка. Данные растения смешивают в равных пропорциях и заливают горячей водой. Затем кипятят около получаса. Есть несколько способов, как избавиться от гнойных прыщей на лице полученным отваром. Можно протирать кожу не менее двух раз в день, или заморозить жидкость кубиками и использовать по утрам. Такое применение оказывает дополнительное тонизирующее действие.
- Алоэ. Это растение очень эффективно борьбе с одиночными высыпаниями. Если вскочил гнойный прыщ на носу, то стоит приложить к нему разрезанный кусочек алоэ и зафиксировать на ночь. Утром остатки угря убираются ватным диском. Также мякоть листьев используют для приготовления примочек, необходимых для ликвидации более обширных поражений. Ее заливают небольшим количеством воды, дают час постоять, затем доводят до кипения. Полученным настоем обрабатывают высыпания.
- Подорожник. Самое доступное и полезное средство в летнее время. Для того чтобы получить целебный сок, нужно найти крупное здоровое растение с сочными мясистыми листьями. Хорошо отжав, протирать лицо как можно чаще. Он оказывает антисептическое действия и улучшает кровообращение.
- Маска из овсяной крупы. Овсянку смешивают с яйцом и соком лимона. Добавляют небольшое количество кипяченой воды и дают завариться, пока крупа не размягчится и не разбухнет. Такую смесь наносят на проблемные зоны на 20 минут, затем смывают и используют питательный крем. Данный метод благоприятно воздействует на работу сальных желез и хорошо подсушивает высыпания.
- Масла. Регулярная обработка лица маслами не только снимает воспаления и покраснение, но и заряжает эпидермис витаминами, способствует обновлению его клеточной структуры. Такой способ борьбы с гнойными угрями подходит только для обладательниц сухой кожи. Масла могут быть разными, например оливковое, персиковое или абрикосовое.
Профилактика
Как уже отмечено, лечение гнойных прыщей процесс непростой, поэтому легче предупредить их появление. Правильная гигиена, уход, сбалансированное питание и забота о здоровье – основа чистой кожи. Некоторые профилактические меры помогут достигнуть желаемого результата:
- необходимо тщательно ухаживать за кожей лица;
- не забывать смывать на ночь декоративную косметику;
- если появился гнойный прыщик, ни в коем случае не выдавливать, а применить лекарственное средство;
- ежедневно потреблять достаточное количество витаминов с едой, или пить витаминные комплексы;
- ограничить потребление жирного и сладкого, добавить в рацион больше фруктов (с пониженным содержанием сахара) и овощей;
- пользоваться качественной косметикой, желательно с натуральным составом;
- если кожа склонна к жирности и периодически появляются гнойничковые прыщи необходимо применять специальные средства для предотвращения их образования и нормализации деятельности сальных желез;
- грамотно употреблять лекарственные препараты, особенно гормональные. Контроль врача в этом деле необходим.
Несмотря на то, что гнойными высыпаниями страдает множество людей, подход к их лечению должен быть индивидуальным. Разнообразие терапевтических методов дает возможность подобрать наиболее подходящий и эффективный для каждого конкретного случая.
Отзывы
Ирина 30 лет:
Чтобы избавиться от гнойных прыщей пользовалась разными методами. Маска из алоэ помогла лучше всего. По эффективности она превосходит многие крема и мази. Это растение способно вытянуть даже самый глубокий прыщ.
Алена 24 года:
Начиная с переходного возраста постоянно беспокоили гнойные прыщи, особенно ситуация обострялась перед менструацией. Пользовалась разными средствами, но результат держался недолго. Выручил Базирон АС, применяю уже несколько лет, легко наносится, не сушит кожу, устраняет проблему в короткие сроки.
Источник
У детей и взрослых очень часто развиваются гнойничковые заболевания кожи. По-другому они называются пиодермиями. В основе лежит воспаление тканей с образованием гноя. Данная патология имеет инфекционную (бактериальную) природу. При отсутствии должной помощи возможны опасные осложнения: бактериемия, сепсис, полиорганная недостаточность.
Пиодермия у взрослых и детей

Гнойничковые заболевания кожи бывают первичными и вторичными
Гнойничковые заболевания кожи — это многочисленная группа болезней, вызванных стафилококками, стрептококками или смешанной флорой.
Распространенность данной патологии очень высока.
В течение жизни с пиодермией сталкивается практически каждый человек. Поражаются следующие структуры:
- эпидермис;
- дерма;
- ногти;
- волосы;
- сальные железы;
- потовые железы.
Инфекция может распространяться на суставы и кости. В тяжелых случаях микробы попадают в кровоток и нарушают функцию внутренних органов.
Пиодермия у детей и взрослых бывает первичной и вторичной. В первом случае она развивается самостоятельно. Вторичная форма бывает осложнением других болезней: чесотки, сахарного диабета, экземы.
Различают стафилодермии, стрептодермии и стрептостафилодермии.

Инфекция может распространяться на суставы и кости
Наиболее широко распространены следующие гнойничковые заболевания:
- фурункул;
- фурункулез;
- карбункул;
- фолликулит;
- везикулопустулез;
- гидраденит;
- сикоз;
- остиофолликулит;
- псевдофурункулез;
- стрептококковое импетиго;
- простой лишай;
- заеда;
- эктима;
- целлюлит;
- паронихия;
- рожа;
- смешанная форма импетиго;
- язвенно-вегетирующая хроническая пиодермия;
- рубцующийся фолликулит.
Наибольшую опасность представляют глубокие пиодермии.
Возбудители гнойничковых болезней
У детей и взрослых пиодермии вызывают стафилококки и стрептококки. Они являются представителями естественной микрофлоры человека. Среда их обитания — кожные покровы. Большинство стафилококков и стрептококков относятся к условно-патогенной микрофлоре, но некоторые из них патогенны.
Стафилококки образуют токсины
Большую роль в развитии пиодермий играют стафилококки. Эти бактерии имеют следующие отличительные признаки:
- являются нормальными обитателями кожи;
- в большом количестве находятся под ногтями и в складках кожи;
- представлены 20 видами;
- неспособны к передвижению;
- шаровидной формы;
- нетребовательны к питательной среде;
- способны вызвать аллергические реакции;
- имеют различные факторы патогенности.
Стафилококки образуют токсины (сфингомиелиназу, альфа-токсин и эксфолиативный токсин). Другими факторами патогенности этих бактерий являются адгезины, протеин А, ферменты и капсула. Все они помогают микробам поддерживать свою численность, проникать в кожу и выживать при неблагоприятных условиях окружающей среды.
Стрептококки у детей и взрослых имеют сферическую форму. Они расположены в виде цепочек. Стрептококки вырабатывают токсины, ферменты и белок М. Эти бактерии выделяются у каждого десятого больного пиодермией. Они очень устойчивы в окружающей среде. Стрептококки выдерживают низкую температуру.
Причины гнойничковых болезней
Гнойники на теле у детей и взрослых образуются по разным причинам. Наибольшее значение имеют следующие предрасполагающие факторы:
- наличие чесотки;
- снижение иммунитета;
- переохлаждение;
- вирусные заболевания;
- переутомление;
- наличие сахарного диабета;
- хронические заболевания почек и сердца;
- очаги хронической инфекции;
- несоблюдение личной гигиены;
- микротравмы кожи;
- злокачественные опухоли;
- облучение или проведение химиотерапии;
- аутоиммунные болезни;
- кахексия;
- гиповитаминоз;
- перегревание;
- ожирение.
Микробы начинают проявлять свои свойства при снижении резистентности организма. Нарушение иммунитета бывает местным и общим. В первом случае снижается барьерная (защитная) функция кожи. Это облегчает проникновение бактерий в кожу.
Факторами риска развития пиодермий являются переутомление, неполноценное питание, детский возраст, контакт кожи с различными химикатами и раздражающими веществами, загрязнение среды и потливость. Часто болеют малыши до 4 лет.
Гидраденит как разновидность пиодермии
У взрослых людей может развиться такая патология, как гидраденит. Это гнойное заболевание, характеризующееся поражением потовых желез. Возбудители инфекции — стафилококки. Гидраденит не развивается в детском и пожилом возрасте, так как в эти периоды потовые железы практически не функционируют.
Предрасполагающими факторами являются половое созревание, климакс, изменение pH кожи, гипергидроз, ожирение, сахарный диабет, нарушение терморегуляции, наличие опрелостей и мацерация кожи.

Гидраденит характеризуется поражением потовых желез
В процесс чаще всего вовлекаются следующие участки:
- подмышки;
- промежность;
- мошонка;
- большие половые губы;
- ореолы молочных желез;
- волосистая часть головы.
У большинства больных поражается подмышечная зона.
Воспаление является односторонним. Наблюдаются следующие симптомы:
- зуд;
- плотные узелки;
- парные угри черного цвета;
- изменение цвета кожи над узлом;
- болезненность;
- отек;
- боль;
- нарушение сна;
- лихорадка;
- головная боль;
- слабость.
Изначально появляется узел величиной до 2 см. Через несколько дней он нагнаивается.

Если лечение не проводится, то имеется риск развития сепсиса
Рядом с узлом возникают черные точки, напоминающие угри или гнойные прыщи на лице. Цвет кожи в области нагноения приобретает красно-синий цвет. Возникает отек. Он обусловлен застоем межтканевой жидкости. Множественные узлы могут сливаться между собой.
В этом случае образуется крупный инфильтрат. Ткань потовых желез разрушается. Образуется полость, которая заполняется гноем. Вначале узел является плотным, но затем он размягчается. Характерен симптом флюктуации.
Некротический стержень при гидрадените не образуется. Гнойник вскрывается. В этот период общее состояние человека улучшается.
На месте узла появляется язва, которая оставляет после себя рубец. Если лечение не проводится, то имеется риск развития флегмоны, сепсиса и лимфаденита. Возможны частые рецидивы. Иногда это гнойничковое заболевание приобретает хроническое течение. Общая продолжительность гидраденита составляет около 2 недель.
Образование на коже фурункулов
У ребенка и взрослого может возникать такая гнойная патология, как фурункул. В обиходе он называется чиреем. Это форма стафилодермии, характеризующаяся гнойным воспалением волосяного фолликула и вовлечением в процесс окружающих тканей. Не нужно путать это заболевание с карбункулом. В последнем случае поражается сразу несколько волосяных фолликулов.
Фурункул имеет 3 стадии развития. Все начинается с появления зоны инфильтрации. Пораженный участок кожи краснеет, отекает и становится плотным. Диаметр инфильтрата достигает 2-3 см. Кожа становится болезненной.
Посередине располагается волос. Наиболее часто фурункулы появляются там, где кожа наиболее загрязняется и подвергается трению.
Это могут быть шея, спина, грудь, паховая область и ягодицы. Иногда поражаются губы, щеки и веки. На второй стадии происходит нагноение. Формируется стержень. Происходит это на 3-4 день. Появляются признаки интоксикации организма. Некротический стержень заканчивается пустулой. Гной представлен отмершими тканями и лимфоцитами. После вскрытия фурункула общие симптомы исчезают. 3 стадия характеризуется заживлением кожи. Образуется рубец, который затем бледнеет и исчезает.
Везикулопустулез у новорожденных детей
У маленьких детей диагностируется такая болезнь, как везикулопустулез. Данная патология чаще всего вызывается стафилококками. Иначе это заболевание называется буллезным импетиго. В процесс вовлекаются терминальные отделы потовых желез малыша. Это наиболее частое дерматологическое заболевание новорожденных. В большинстве случаев первые симптомы появляются на 5-7 день после родов.

Везикулопустулез чаще всего вызывается стафилококками
В группу риска входят недоношенные малыши. Наиболее частым возбудителем является золотистый стафилококк. В основе патогенеза лежит повреждение кожных покровов. У малышей они более тонкие, нежные и ранимые.
Предрасполагающими факторами являются неправильный уход за ребенком, высокая или низкая температура воздуха, искусственное вскармливание, инфицирование вирусом иммунодефицита человека, повышенная потливость, наличие гнойничковых заболеваний у матери и неправильное пеленание.
При этом кожном заболевании наблюдаются следующие симптомы:
- сыпь розового цвета;
- лихорадка;
- плаксивость;
- сухость слизистых;
- снижение аппетита;
- беспокойность.
Экзантема может быть единственным признаком.

Экзантема может быть единственным признаком заболевания
Она образована везикулами (пузырьками). Данные морфологические элементы имеют следующие особенности:
- до 5 мм в диаметре;
- имеют красный венчик;
- розового цвета;
- содержат серозный секрет;
- одиночные или множественные;
- склонны к слиянию;
- быстро распространяются по телу.
Через некоторое время появляются гнойнички. Они представлены пустулами. Внутри находится гнойный экссудат. Пустулы вскрываются, и образуются эрозии.
Формирующиеся корочки отпадают и не оставляют после себя рубцов. Происходит полное заживление. Изначально сыпь локализуется в области головы, верхней части спины, ягодиц и складок.
Если лечение проводится поздно, то возможны осложнения в виде сепсиса, абсцессов и флегмоны.
Развитие сикоза у взрослых
К гнойничковым заболеваниям кожи головы относится сикоз. В основе развития этой патологии лежит нарушение чувствительности фолликулов волос. Предрасполагающими факторами являются:
- хронический ринит;
- порезы во время бритья;
- микротравмы;
- хронический конъюнктивит;
- выщипывание волос в носу при помощи пинцета.

Сикоз часто становится причиной выпадения волос
При этой форме пиодермии поражается волосистая часть лица. Наиболее часто гнойничковые высыпания появляются в области усов, бороды, крыльев носа, бровей и края век.
Иногда в процесс вовлекаются подмышечные области и лобковая зона. Чаще всего болеют мужчины. Изначально развивается фолликулит.
На коже появляется множество мелких гнойничков (пустул). Они вскрываются и иссыхают. Кожа больных людей покрывается корочками желтоватого цвета. Дополнительные симптомы включают покраснение и отечность.
При сикозе морфологические элементы сыпи имеют плотное основание. Они ярко-красного цвета и располагаются группами.
При прикосновении к коже возникает боль. Зуд и жжение возникают редко. Общее состояние не изменяется. Регионарные лимфатические узлы не увеличиваются. При паразитарной форме сикоза симптомы воспаления выражены слабее. Данная патология отличается острым течением.
Рецидивы не наблюдаются. Люпоидный сикоз часто становится причиной выпадения волос.
Рожистое воспаление кожи
В группу стрептодермий входит рожистое воспаление. В процесс вовлекаются слизистые и кожные покровы. Это одно из самых распространенных бактериальных заболеваний. Рожистое воспаление встречается повсеместно. Уровень заболеваемости достигает 20 случаев на 100000 человек. Симптомы чаще всего появляются летом и осенью.
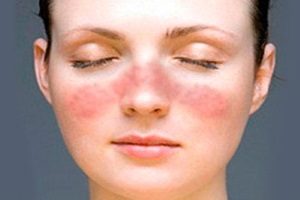
Рожистое воспаление входит в группу стрептодермий
Женщины болеют чаще мужчин. В группу риска входят люди с хроническим тонзиллитом, поражением зубов и глотки. Рожа относится к заразным заболеваниям.
Передача микробов возможна контактным и аэрогенным механизмами.
Предрасполагающими факторами являются:
- редкое мытье рук;
- травмы кожи и слизистых;
- венозная недостаточность;
- нарушение оттока лимфы;
- микозы;
- нарушение трофики тканей;
- избыточный вес;
- наличие сахарного диабета.
Период инкубации достигает 5 дней. Болезнь начинается остро с лихорадки, озноба, боли в голове и мышцах. Иногда наблюдаются нарушение сознания и рвота. Через некоторое время появляется кожный зуд определенной области.

Симптомы рожистого воспаления чаще всего появляются летом и осенью
Данный участок уплотняется и становится болезненным. Возможно жжение. Позже присоединяются отек и покраснение.
Участки гиперемии имеют четкие границы и неровные края. Они ярко-красного цвета, иногда с бурым оттенком. При надавливании гиперемия исчезает на несколько секунд. Повышается местная температура. Появляются пузырьки с серозным или гнойным секретом. Иногда возникают кровоизлияния.
Чаще всего поражается кожа щек, углов рта, носа, предплечья, ног и волосистой части головы. Лихорадка может сохраняться более недели.
Характерным признаком рожистого воспаления является лимфоаденопатия. После исчезновения красных пятен наблюдается легкое шелушение кожи. Если лечение проводится неправильно, то развиваются абсцесс, флегмона, тромбофлебит, сепсис и пневмония.
План обследования больных
Диагностические мероприятия направлены на установление возбудителя и исключения негнойничковых кожных заболеваний. Требуются следующие исследования:
- дерматоскопия;
- бактериологический посев отделяемого сыпи;
- общий анализ крови;
- анализ на наличие грибков;
- полимеразная цепная реакция;
- биохимическое исследование крови.
Большинство гнойных заболеваний можно распознать по клинической картине. Огромную ценность имеет анамнез. В ходе опроса дерматолог выявляет основные жалобы больного, время и условия появления первых симптомов, а также устанавливает возможные факторы риска развития пиодермии. Необходимо исключить такие заболевания, как сибирская язва, акне, розовый лишай, сифилис и токсикодермия.
Методы лечения и профилактика
Лечение гнойничковых заболеваний при отсутствии осложнений и удовлетворительном состоянии проводится в амбулаторных условиях. В тяжелых случаях необходима госпитализация в учреждение, укомплектованное медицинским оборудованием для решений данной задачи. Лечебная тактика определяется формой пиодермии.
При бактериальном фолликулите применяются местные и системные антибиотики (пенициллины, тетрациклины, цефалоспорины, макролиды и аминогликозиды). Учитывается возраст больного, аллергологический анамнез, побочные эффекты и противопоказания.
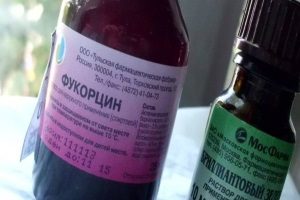
На ранних стадиях фолликулита кожу обрабатывают Фукарцином
На ранних стадиях фолликулита кожу обрабатывают анилиновыми красителями. Это может быть Фукарцин или бриллиантовый зеленый. Часто применяются салициловый и борный спирт. Дополнительно проводится УФО.
Лечение рожистого воспаления включают обильное питье, применение жаропонижающих препаратов, соблюдение постельного режима, прием или введение антибиотиков.
Может потребоваться инфузионная терапия. При пузырьковой сыпи мази и компрессы применяются осторожно. Нередко от них отказываются. При образовании булл проводится их вскрытие.
При карбункулах назначаются системные антибиотики. Ими можно обкалывать пораженную зону. Поверхность гнойников обрабатывают спиртом.
Повязки должны быть асептическими. Часто применяется синтомициновая мазь. При наличии признаков некроза требуется хирургическое вмешательство. Проводится рассечение. Мертвые ткани удаляют и вводят тампон, смоченный в растворе протеолитических ферментов. В стадию созревания проводится физиотерапия.
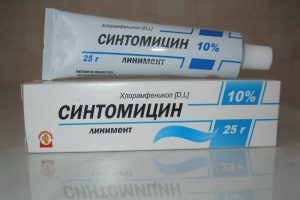
Повязки должны быть асептическими
При выявлении везикулопустулеза кожа ребенка обрабатывается антисептиками и прижигается. Предварительно проводится аспирация гнойного секрета при помощи иглы. При поражении кожных складок применяется порошок на основе неомицина.
Назначаются цефалоспорины. При хронической форме пиодермии проводится иммунотерапия. Больным назначается анатоксин, вакцина, бактериофаг или антистафилококковый иммуноглобулин.
Профилактика гнойничковых заболеваний кожи сводится к правильной и своевременной обработке ран, исключении контакта с больными рожистым воспалением, соблюдении личной гигиены, повышении иммунитета, лечении эндокринной патологии и устранении очагов хронической инфекции.
Источник
