Лекарственная сыпь с эозинофилией

Среди системных синдромов лекарственной гиперчувствительности особое место занимает жизнеугрожающая мультиорганная реакция, проявляющаяся высыпаниями, лихорадкой, лимфаденопатией, лейкоцитозом с эозинофилией, гепатитом, а также вовлечением других органов. Развитие синдрома ассоциируется в основном с применением противосудорожных средств, сульфаниламидов и аллопуринола, однако список причинно-значимых препаратов постоянно расширяется.
Механизмы развития синдрома демонстрируют сложные взаимоотношения между иммунной системой, лекарственными средствами и вирусами, что часто приводит к диагностическим ошибкам вследствие необычной клинической картины. Несвоевременная диагностика полиорганных проявлений лекарственной гиперчувствительности приводит к позднему началу терапии и является одной из причин тяжелого течения синдрома и значительной летальности.
В 1938 г. при лечении эпилепсии фенитоином Н. Merrit и Т. Putham был описан тяжелый эксфолиативный дерматит, сопровождающийся лихорадкой и эозинофилией. В дальнейшем аналогичные симптомы наблюдались на фоне терапии другими противосудорожными препаратами, симптомокомплекс стали называть антиконвульсантным гиперсенситивным синдромом (anticonvulsant hypersensitivity syndrome).
К настоящему моменту известны многие лекарственные средства (ЛС), вызывающие данный синдром. Он получил также ряд других названий: лекарственно-индуцированная псевдолимфома, тяжелая реакция лекарственной гиперчувствительности, синдром лекарственно-индуцированной гиперчувствительности и др.
Однако чаще всего в литературе последних лет применяется термин DRESS-синдром, в основе которого лежит выражение Drug Rash with Eosinophilia and Systemic Symptoms (лекарственные высыпания с эозинофилией и системными симптомами). Термин был предложен Н. Bocquet в 1996 г. Аббревиатура DRESS нередко расшифровывается как Drug Reaction with Eosinophilia and Systemic Symptoms (лекарственная реакция с эозинофилией и системными симптомами).
Авторы, предложившие термин DRESS, подчеркивают важную роль эозинофилии при этом состоянии, отграничивая его от другой обширной группы системных реакций лекарственной гиперчувствительности с вовлечением кожи (таких, например, как синдромы Лайелла, Стивенса — Джонсона, сывороточная болезнь), в патогенезе которых роль эозинофилов не имеет высокой значимости.
В последние годы конкурирующим обозначением синдрома стала аббревиатура DiHS или DHS, образованная от выражения Drug-induced HyperSensitivity (лекарственно-индуцированная гиперчувствительность). Данная формулировка акцентирует наличие гиперчувствительности ко многим лекарственным средствам разной химической структуры у одного больного.
В настоящее время DRESS-синдром (синдром лекарственно-индуцированной гиперчувствительности с эозинофилией) характеризуется как жизнеугрожающая системная мультиорганная реакция, проявляющаяся высыпаниями, лихорадкой, лимфаденопатией, лейкоцитозом с эозинофилией, гепатитом, а также вовлечением других органов.
Это состояние все чаще привлекает активное внимание различных специалистов, но пока, к сожалению, недостаточно освещается в большинстве доступных клинических руководств. Считается, что синдром DiHS/DRESS не является редким, однако во многих странах отмечается его гиподиагностика, в связи с тем что симптомокомплекс данного синдрома более свойственен инфекционному заболеванию и ход событий отличается от обычных закономерностей лекарственной гиперчувствительности.
В частности, после начала терапии «виновным» препаратом клинические проявления развиваются очень медленно, в ближайшие дни после отмены подозреваемого лекарственного средства отмечается парадоксальное нарастание симптомов, наблюдается необъяснимо широкая перекрестная реактивность лекарственных средств разной химической структуры.
В 1988 г. появились первые публикации, показавшие взаимосвязь между латентной инфекцией, обусловленной человеческим герпес-вирусом 6-го типа (HHV 6), и множественной лекарственной гиперчувствительностью, характерной для описываемого синдрома. В настоящее время получено много доказательств важного значения HHV 6 при DiHS/DRESS-синдроме. Кроме того, появились сведения о возможной роли других вирусов, относящихся к герпетическим: вируса герпеса 7-го типа (HHV 7), вируса Эпштейна — Барр (EBV), цитомегаловируса (CMV).
Этиология и патогенез DRESS-синдрома
Данные о частоте DiHS/DRESS-синдрома варьируют в разных странах. Наибольшая информация о частоте развития признаков этого синдрома накоплена в отношении фенитоина (от 1:1000 до 1:10 000) и карбамазепина (1:3000). Заболевание возникает в любом возрасте (от 3 до 84 лет) и одинаково часто у женщин и у мужчин. Показатели летальности очень высоки: 10-20%. Следует подчеркнуть, что частота развития DiHS/DRESS-синдрома не возрастает у лиц с личным и семейным анамнезом атопии.
Развитие синдрома DiHS/DRESS наиболее часто и достоверно ассоциируются с приемом следующих лекарственных средств: абакавир, аллопуринол, дапсон, карбамазепин, котримоксазол, ламотриджин, мексилетин, миноциклин, невирапин, сульфасалазин, фенитоин, фенобарбитал.
Список лекарственных средств, индуцирующих развитие DiHS/DRESS-синдрома, постоянно расширяется. Появились хорошо аргументированные сообщения о роли стронция ранелата, доксициклина, цефтриаксона, целекоксиба, этамбутола в индукции синдрома.
Иммунные механизмы гиперчувствительности, лежащие в его основе, в соответствии с современной модификацией классификации P. Gell и R. Coombs относятся к IVb-типу и характеризуются значительными отличиями от других Т-опосредованных лекарственных реакций (табл. 1). Выдвинуты две основных гипотезы о роли герпес-вирусов в развитии DiHS/DRESS-синдрома.

Согласно первой гипотезе синдром стартует как аллергическая (иммунная) Т-клеточная реакция, обусловленная причинно-значимым лекарственным средством. Активация Т-клеток приводит к стимуляции латентных герпес-вирусов, в результате происходит реактивация вирусного генома и начинается его размножение — таким образом объясняется одновременная гиперактивация разных герпес-вирусов. Это, в свою очередь, стимулирует гуморальный и клеточный специфический противовирусный иммунитет; происходит массивное высвобождение широкого спектра цитокинов, которые приводят к повреждению различных тканей организма.
Вторая гипотеза отводит вирусам более значительную роль в инициации DiHS/DRESS-синдрома, а также объясняет, почему клинические проявления прогрессируют после отмены подозреваемого лекарства и в чем состоит причина множественной гиперчувствительности к лекарственным средствам разной структуры.
В соответствии с ней, длительное применение лекарственных средств приводит к активации Т-лимфоцитов и «пробуждению» в них вирусов, размножение которых стимулирует как специфический противовирусный Т-клеточный иммунитет, так и экспансию Т-клеток, участвующих в реакциях лекарственной гиперчувствительности. Продолжающаяся гиперактивация противовирусного иммунитета и «цитокиновая буря» поддерживают или даже усиливают выраженность симптомов болезни, несмотря на отмену подозреваемого препарата.
Назначение лекарственных средств другой химической структуры не позволяет безопасно продолжать терапию, так как гиперактивация иммунной системы сохраняется под влиянием непрекращающейся репликации вирусов, и начинается очередной «порочный круг» гиперчувствительности к вновь назначенному лекарственному средству.
Следует отметить, что указанные драматические события отмечаются только при назначении определенных лекарственных средств и далеко не у всех пациентов. По-видимому, значительную роль в их развитии играют генетические особенности больных.
Симптомы DRESS-синдрома
При первичном назначении лекарственных средств симптомы DRESS синдрома появляются в интервале от 3 недель до 3 месяцев. Если лекарственные средства вводится повторно и больной уже сенсибилизирован к нему, то первые проявления могут быть спустя 2 недели. Нередко незадолго до дебюта синдрома гиперчувствительности пациент переносит ОРЗ.
Обычно за несколько дней до экзантемы появляется лихорадка: температура тела больного повышается до 38-40 °С. Кожные высыпания начинаются с неоднородных эритематозных, слегка зудящих пятен. Совокупность лихорадки и экзантемы, как правило, заставляет врача предполагать инфекционную причину болезни. Даже в том случае, если выдвигается версия о лекарственной гиперчувствительности и подозреваемое лекарственное средство отменяют, лихорадка продолжается в течение нескольких недель.
Сыпь появляется сначала на лице, верхней половине туловища и верхних конечностях, затем вовлекаются нижние конечности. Может развиться периорбитальный отек или отек лица с мельчайшими пустулами, напоминающими острый экзантематозный пустулез. Ладони и подошвы обычно не вовлекаются, но иногда на них обнаруживаются единичные элементы сыпи.
Высыпания часто прогрессируют с развитием эритродермии или эксфолиативного дерматита, особенно если лечение причинно-значимым лекарственными средствами продолжается. Одним из ранних симптомов DRESS-синдрома бывает генерализованная лимфаденопатия, в отдельных случаях поражаются главным образом шейные лимфоузлы.

При синдроме DiHS/DRESS эрозии на слизистых нехарактерны, что отличает его от синдрома Стивенса — Джонсона. Однако появились единичные сообщения о возможности вовлечения слизистых, поэтому обнаружение эрозий на них при наличии остальных признаков, патогномоничных для синдрома DiHS/DRESS, не исключает этот диагноз.
В раннем периоде болезни часто обнаруживается двустороннее увеличение слюнных желез, что нередко наводит на ложный диагноз свинки. Больные жалуются также на сильную сухость во рту. Следует еще раз подчеркнуть характерный признак DiHS/DRESS-синдрома — прогрессирование всех описанных симптомов после отмены подозреваемого причинно-значимого лекарственного средства, что во многих случаях заставляет врача снова предполагать инфекцию и назначать антибиотики, усугубляющие состояние больного по описанному ранее механизму множественной лекарственной гиперчувствительности.
Типичны вовлечение в патологический процесс печени и развитие спленомегалии с длительным сохранением или даже прогрессированием после отмены «виновного» лекарственного средства. Формирование тяжелого гепатита с желтухой увеличивает риск летального исхода, однако чаще встречается безжелтушная форма. Нередко поражаются почки (возможны интерстициальный нефрит, гранулематозный некротизирующий ангиит, острая почечная недостаточность).
При вовлечении легких характерно развитие эозинофильной пневмонии, проявляющейся прогрессирующим кашлем и одышкой, неоднородной очаговой инфильтрацией на рентгенограмме (КТ), эозинофилией жидкости бронхоальвеолярного лаважа. Смертность при синдроме DiHS/DRESS зависит главным образом от выраженности поражения печени, почек и легких.
Наиболее характерным лабораторным признаком является лейкоцитоз (иногда до степени лейкемоидной реакции) с атипичными лимфоцитами и эозинофилией различной выраженности. В случаях лейкемоидной реакции значительно увеличивается количество Т-лимфоцитов CD4 или CD8. Тромбоцитопения наблюдается приблизительно в четверти случаев; о поражении печени свидетельствует повышение уровня сывороточных АлАТ и АсАТ, нередко до высоких значений. Частота поражения внутренних органов и эозинофилии на фоне лечения различными препаратами приведена в таблице 2.
Диагностика синдрома DiHS/DRESS
- пятнисто-папулезные высыпания, появляющиеся через 3 недели и более после начала лечения определенными ЛС;
- сохранение клинических симптомов после отмены причинно-значимого ЛС;
- лихорадка (температура тела больного выше 38 °С);
- патология печени (АлАТ> 100 Ед/л);
- наличие хотя бы одного из перечисленных измененных гематологических показателей: а) лейкоцитоз более 11 х 10 (в 9 степени)/л; б) атипичные лимфоциты свыше 5%; в) эозинофилия более 1,5 х 10 (в 9 степени)/л;
- лимфаденопатия
- реактивация HHV6 (в первой степени).
При всех семи признаках диагностируется типичная форма, сочетание первых пяти критериев говорит об атипичной форме синдрома DiHS/DRESS. При невозможности определения реактивации HHV6 диагноз синдрома DiHS/ DRESS считается вероятным и требует исключения других заболеваний.
Дифференциальный диагноз синдрома DiHS/DRESS
Диагноз синдрома DiHS/DRESS зависит от стадии болезни. В ее дебюте он проводится с:
- вирусными и бактериальными заболеваниями (инфекционным мононуклеозом, корью, краснухой, инфекциями, вызванными энтеровирусами, аденовирусами, HHV6, HHV7, EBV, CMV, парвовирусом В19, острой лихорадочной фазой ВИЧ-инфекции, скарлатиной, вторичным сифилисом и др.);
- различными проявлениями лекарственной гиперчувствительности (сывороточной болезнью и сывороточно-подобным синдромом, многоформной экссудативной эритемой и другими лекарственными пятнисто-папулезными экзантемами, с синдромом Стивенса — Джонсона, лекарственной эритродермией, острым экзантематозным пустулезом);
- реакцией «трансплантат против хозяина».
В стадии полиорганной симптоматики и высокой эозинофилии крови дифференциальный диагноз приходится проводить с:
- идиопатическим гиперэозинофильным синдромом;
- васкулитом Чарджа — Страусе;
- лимфомами.
Лечение DRESS-синдрома
Лечение DiHS/DRESS-синдрома предусматривает:
- отмену причинно-значимого ЛС;
- обязательное назначение системных ГКС (преднизолон 1–1,5 мг/кг/сут.);
- при недостаточной эффективности ГКС — дополнительное применение пульс-терапии внутривенным иммуноглобулином, плазмаферез или их сочетание. Опыт применения IgG и плазмафереза при синдроме DiHS/DRESS пока ограничен небольшим числом больных, и до проведения контролируемых исследований данная терапия рекомендуется только в качестве резерва.
Лечение DRESS-синдрома (лекарственно-индуцированной гиперчувствительности), уже на протяжении многих лет, проводится с применением системных глюкокортикостероидов, они позволяют добиться быстрого улучшения состояния пациента. Кроме того, глюкокортикостероиды улучшают прогноз полного выздоровления без нарушения функции внутренних органов и уменьшают риск развития аутоиммунной патологии, которая может быть спровоцирована синдромом DiHS/DRESS.
В то же время доказанная в последние годы реактивация герпес-вирусов при синдроме DiHS/DRESS диктует необходимость ограничить длительное лечение высокими дозами глюкокортикостероидов с целью уменьшения риска иммуносупрессии. Рекомендуются медленное снижение (но не резкая отмена!) дозы при улучшении состояния больного и постоянный мониторинг возможной активации вирусов HHV6, HHV7, EBV, CMV. У ВИЧ-инфицированных больных с синдромом DiHS/DRESS иммуносупрессивная ГКС-терапия может приводить также к активации микобактерий туберкулеза, вирусов гепатита В и С, опоясывающего герпеса и различной оппортунистической инфекции.
Исходы синдрома DiHS/DRESS непредсказуемы. Известно, что, несмотря на отмену причинно-значимого препарата и лечение ГКС, клинические проявления болезни могут рецидивировать даже через несколько месяцев. Повторное назначение «виновного» препарата, в том числе через несколько лет, может приводить к тяжелым обострениям. Основные осложнения болезни: органная недостаточность, вторичные инфекции, описано внезапное развитие сахарного диабета 1-го типа, склеродермоподобного синдрома, другой аутоиммунной патологии. Более благоприятное течение наблюдается у детей и молодых больных, хуже прогноз у пожилых пациентов.
Специфическая аллергологическая диагностика и профилактика DRESS-синдрома
Выявление причинно-значимой связи между возникновением синдрома DiHS/DRESS и применением определенных
лекарственных средств основывается главным образом на данных тщательного анамнеза. Если одновременно применялись несколько препаратов, в том числе жизненно необходимые для пациента, то рекомендуется проведение лабораторного теста реакции бластной трансформации лимфоцитов (РБТЛ) с подозреваемыми препаратами.
По данным исследований последних лет, для синдрома DiHS/DRESS характерна высокая информативность РБТЛ при проведении теста через 5-7 недель после появления экзантемы: для карбамазепина и ламотриджина чувствительность составляет 97%, специфичность — 100%.
Аппликационный (рatch) кожный тест уступает РБТЛ в безопасности и поэтому менее предпочтителен, однако он также
обладает диагностической ценностью и может применяться в отдельных случаях. Провокационные пробы при DiHS/DRESS-синдроме, так же как при других тяжелых реакциях лекарственной гиперчувствительности, не рекомендуются.
Профилактикой DRESS-синдрома (повторных тяжелых реакций лекарственной гиперчувствительности) являются назначение лекарственных средств по строгим показаниям и тщательный анализ возможных перекрестных аллергенных свойств различных препаратов. При необходимости продолжения лечения (например, при эпилепсии или ВИЧ-инфекции) какими-либо другими лекарственным средством, также входящими в перечень возможных причин DiHS/DRESS, перед началом их применения проводят РБТЛ или аппликационный тест и выбирают наименее реактогенное средство. Следует подчеркнуть, что кожное тестирование должно выполняться только специалистом аллергологом-иммунологом в специализированном стационаре.
Заключение
DiHS/DRESS-синдром включает полиорганные поражения с вовлечением кожи и зозинофилию и демонстрирует сложные взаимоотношения между иммунной системой, лекарственными средствами и вирусами. Диагностика и дифференциальный диагноз лекарственно-индуцированного синдрома гиперчувствительности нередко вызывают большие затруднения, в том числе в связи с недостаточными знаниями врачей об этой патологии.
Понимание патогенеза синдрома DiHS/DRESS и, соответственно, подход к его лечению находятся в настоящее время, по образному выражению T. Shiohara и соавторов., «в состоянии младенчества». Задачамиврачей различных специальностей на данном этапе являются своевременная диагностика и лечение DiHS/DRESS-синдрома по принципу non nocere (не навреди).
© Воржева И. И.
Источник
Эозинофилия указывает на различные заболевания. Этот гематологический синдром может развиваться у человека любого возраста. У детей эозинофилия диагностируется даже чаще, чем у взрослых. Эозинофилия может являться признаком аллергии, паразитарной инвазии, инфекционного заболевания.
Эозинофилы – это клетки крови из группы лейкоцитов. Свое название эозинофилы получили благодаря цитоплазме розового цвета. Такой оттенок она приобретает после внесения в образец крови красителя эозина. В результате чего эозинофилы становятся отлично видны при рассмотрении мазка крови под микроскопом. При многократном увеличении можно обнаружить, что эти клетки напоминают маленьких амеб, которые могут выходить из сосудистого русла и накапливаться в местах воспаления. В крови эозинофилы проводят не более часа, после чего проникают в ткани.
К основным задачам эозинофилов относят:
Активизацию противопаразитарного иммунитета с разрушением клеточной оболочки глистов. Эозинофилы способствуют повышению чувствительности рецепторов к иммуноглобулину Е.
Стимуляцию выхода и накопления медиаторов воспаления.
Поглощение и связывание медиаторов воспаления.
Поглощение некоторых мелких частиц, например, обломков мембраны клеток паразитов и бактерий, поглощение частиц вирусов. За это свойство эозинофилы получили название микрофагов.
Содержание:
- Нормальные значения эозинофилов
- Причины эозинофилии
- Симптомы эозинофилии
- Лечение эозинофилии
Нормальные значения эозинофилов
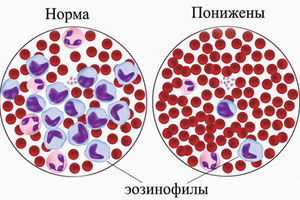
В норме, в крови присутствует не более 5% эозинофилов от общего числа лейкоцитов. Абсолютное значение эозинофилов не должно превышать 310 в мл крови. Если человек здоров, то у него подсчитывают относительную численность эозинофилов. Если имеются какие-либо отклонения, то обращаются к абсолютному значению. На эозинофилию указывает превышение уровня 0,4*109/л для взрослых людей. В детском возрасте эозинофилию признают в том случае, когда их значения превышают 0,7*109/л.
Численность эозинофилов может колебаться в зависимости от времени суток, что во многом определяется активностью надпочечников. Так, утром уровень эозинофилов может быть повышен на 15% по сравнению с нормой. Если взять кровь на исследование у пациента в первую половину ночи, то этот показатель вовсе будет превышать нормальные значения на 30%.
Поэтому чтобы получить максимально достоверный результат, процедура сдачи крови на анализ требует соблюдения ряда правил:
Процедуру проводят в утренние часы.
За 8-11 часов до сдачи анализа необходимо отказаться от употребления пищи.
За 1 дня до процедуры нужно исключить алкоголь и сладкие блюда.
Обязательно нужно учитывать тот факт, что во время менструального кровотечения уровень эозинофилов в крови повышается, так как эстрогены стимулируют созревание этих клеток крови. После овуляции и до завершения цикла уровень эозинофилов будет, напротив, понижен.
В детском возрасте показатели нормы эозинофилов будут отличаться от таковой у взрослых людей:
Первые 14 дней жизни ребенка – 1-6% эозинофилов в крови.
После 15 суток и до года – 1-5% эозинофилов в крови.
Начиная с полутора и до 1 лет – 1-7%.
С 1 до 5 лет – 1-6%.
В возрасте старше 5 лет показатели эозинофилов приравниваются к норме взрослого человека – 1-5%.
Причины эозинофилии
Обеспокоенность необходимо проявлять в том случае, когда уровень эозинофилов в крови превышает 700 клеток в миллилитре крови.
Выделены 3 степени эозинофилии:
Эозинофилия легкого течения. При этом уровень эозинофилов в крови составляет 10%.
Эозинофилия умеренной степени тяжести. При этом уровень эозинофилов в крови составляет от 11 до 15%.
Тяжелая эозинофилия. В этом случае превышение составляет 15% и более.
Следует учесть, что иногда диагноз может быть ошибочным. Во время внесения красителя эозина розовый цвет приобретают не только эозинофилы, но и зернистые включения, имеющиеся в нейтрофилах. В этом случае уровень нейтрофилов будет понижен, а эозинофилов повышен. При этом какие-либо патологические симптомы у человека будут отсутствовать. При получении таких данных, необходимо выполнить повторный анализ крови.
Аллергическая напряженность организма всегда ведет к увеличению в крови уровня эозинофилов.
Это может наблюдаться в следующих случаях:
Аллергическая реакция немедленного типа: сенная лихорадка, отек Квинке, анафилактический шок, крапивница.
Аллергическая реакция на лекарственные средства, сывороточная болезнь.
Насморк аллергической природы.
Поражения кожи аллергической природы (дерматит, экзема, вульгарная пузырчатка).
Глистные инвазии.
Паразитарные инфекции: амебиаз, токсоплазмоз, хламидиоз.
Заболевания аутоиммунной природы: СКВ, ревматоидный артрит, узелковый периартериит.
Заболевания дыхательной системы: бронхиальная астма, саркоидоз, эозинофильный плеврит, болезнь Леффлера, гистиоцитоз.
Поражения органов ЖКТ: эозинофильный гастрит и колит.
Рак крови: лимфома и лимфогранулематоз.
Новообразования злокачественной природы.
Проникновение в организм паразитов чаще остальных причин приводит к развитию эозинофилии. Эта проблема актуальна для педиатрии. К таким заболеваниям можно отнести аскаридоз, описторхоз, лямблиоз, амебиаз, трихинеллез и пр. Организм на присутствие в нем посторонних существ реагирует повышением уровня эозинофилов. Причем происходить скачок будет как во время миграции паразитов, так и после достижения особью зрелости.
Причина повышения уровня эозинофилов в крови, которая стоит на втором месте – это аллергическая реакция организма. Причем причина аллергии не имеет значения. Она может возникать на бытовую химию, на лекарственные средства, на продукты питания, на вдыхаемый воздух, насыщенный пылью и пр. Эозинофилы стремятся нейтрализовать биологически активные вещества, которые вызывают расширение сосудов при аллергии. Поэтому сразу после попадания аллергена в организм повышается уровень эозинофилов в крови.
Аллергические состояния, которые сопровождаются эозинофилией: бронхиальная астма, поллинозы, диатезы в детском возрасте, крапивница, аллергический ринит, лекарственная аллергия.
Среди кожных поражений выделяют псориаз, герпетическую инфекцию, нейродермит и экзему.
Прием некоторых лекарственных средств сопряжен с высоким риском развития эозинофилии. К таким препаратам относят Аспирин, Эуфиллин, бета-адреноблокаторы, гормональные средства, Папаверин, Димедрол, средства для лечения туберкулеза и для снижения артериального давления.
Эозинофилия является маркером злокачественных опухолей в организме. Сюда относят наличие метастаз в брюшной полости и в плевре, опухоль Вильмса, раковые поражения дермы и щитовидной железы. Также процесс продукции эозинофилов будет нарушен, если опухоль поражает костный мозг. Опасность в этом план представляет миелолейкоз, эозинофильный лейкоз, истинная полицитемия и пр.
Кроме всех причин, которые были перечислены выше, к скачку эозинофилов в крови будет приводить операция по трансплантации органов. Эозинофилия является одним из признаков отторжения чужого материала.
Эозинофилия развивается на фоне дефицита магния в организме и после его облучения. Также в крови будет снижаться уровень эозинофилов в том случае, если человек проходит процедуру перитонеального диализа.
Симптомы эозинофилии

Эозинофилия – это не самостоятельное заболевание, а лишь следствие той или иной патологии. Поэтому собственных симптомов она не имеет. Однако человеку необходимо ориентироваться на те или иные признаки, чтобы понять, что у него развивается определенное нарушение в организме и пора обратиться к доктору.
Эозинофилия часто сопутствует паразитарным инвазиям, общими признаками неблагополучия при этом становятся:
Увеличение в размерах лимфатических узлов, селезенки и печени.
Похудение.
Анемия.
Повышение температуры тела до субфебрильных значений.
Болезненные ощущения в мышцах.
Усиление слабости.
Отсутствие желания потреблять пищу.
Сухой кашель и кожные высыпания.
Все эти симптомы развиваются по той причине, что паразиты выделяют токсины, которые попадают в кровь и отравляют организм хозяина. Практически все пациенты жалуются на нарушения в работе органов ЖКТ.
При аллергической реакции организма у больного появляются кожные высыпания, могут образовываться волдыри. В тяжелых случаях возможен коллапс, резкое снижение артериального давления, шоковое состояние.
Заболевания органов пищеварительной системы, сопровождающиеся эозинофилией, выражаются во всевозможных диспепсических расстройствах, в рвоте, диарее, абдоминальных болях, появлении крови в каловых массах и пр. При этом человек должен понимать, что подобная симптоматика не возникает по причине повышения уровня эозинофилов в крови. Она развивается из-за основного заболевания.
На раковые опухоли с эозинофилией указывают такие симптомы, как: увеличение в размерах лимфатических узлов, высокая или слегка повышенная температура тела, боли в мышцах и суставах, частые инфекционные заболевания.
Различают эозинофилию отдельных органов, но как самостоятельная патология, она развивается очень редко. Если это случается, то в зоне поражения чаще всего оказывается легочная ткань. Легочная эозинофилия может проявляться в эозинофильных васкулитах, пневмонии, гранулематозе.
Самая частая форма самостоятельной эозинофилии – это синдром Леффлера. Причины, приводящие к его развитию до настоящего времени науке неизвестны. Заболевание имеет благоприятный прогноз, сопровождается кашлем и незначительным повышением температуры тела. В легких обнаруживаются скопления эозинофилов, которые в дальнейшем самостоятельно пропадут.
У людей, которые проживают в странах, расположенных в непосредственной близости к экватору, диагностируется тропическая эозинофилия. При этом заболевании в легких тоже формируются инфильтраты. Есть предположение, что эта патология инфекционной природы, так как она имеет волнообразное течение с эпизодами обострения и затишья. Однако возможно полное излечение таких больных.
Кроме легочной ткани, эозинофильные инфильтраты могут формироваться в мышечной ткани. Опасной локализацией становится миокард. Эта патология приводит к уменьшению полостей сердца и развитию сердечной недостаточности.
Лечение эозинофилии

Эозинофилию, как самостоятельную болезнь, лечить не имеет смысла, так как она является результатом того или иного нарушения в организме. Если повышение уровня эозинофилов связано с паразитарной инвазией, то больному назначают антигельминтные средства. Дополнить терапию нужно витаминно-минеральными комплексами, десенсибилизирующими препаратами (Фенкарол, Пипольфен). При наличии у больного анемии, ему назначают железосодержащие препараты.
Аллергические реакции организма устраняются с помощью приема антигистаминных препаратов. Это может быть Кларитин, Фенкарол, Супрастин, Зиртек и пр. Тяжелое течение аллергии требует назначения гормональных препаратов, параллельно больному проводят инфузионную терапию. Если появились высыпания на коже, то целесообразно использование мазей и кремов с антигистаминным эффектом (Адвантан, Элидел и пр.). Для уменьшения воспалительной реакции пациентам назначают внутрь сорбенты.
Наличие онкологического процесса требует консультации онколога. Больным назначают цитостатики, гормональные препараты, иммунодепрессанты. В зависимости от типа опухоли и состояния здоровья пациента, применяют стандартизированные схемы лечения.
Таким образом, эозинофилия – это гематологический симптом, который может указывать как на легкие инфекции и аллергические реакции, так и на тяжелые патологии, несущие угрозу жизни человека. Поэтому игнорировать повышение уровня эозинофилов в крови не следует.

Автор статьи: Мочалов Павел Александрович | д. м. н. терапевт
Образование:
Московский медицинский институт им. И. М. Сеченова, специальность — «Лечебное дело» в 1991 году, в 1993 году «Профессиональные болезни», в 1996 году «Терапия».
Наши авторы
Источник
