Папулезная сыпь не чешется
Содержание
- Папулезная крапивница
- Причины папулезной крапивницы
- Классификация папулезной крапивницы
- Симптомы папулезной крапивницы
- Диагностика папулёзной крапивницы
- Лечение папулёзной крапивницы
Папулезная крапивница – хронический зудящий дерматит аллергической природы, характеризующийся высыпаниями папул на неизменённой коже. Первичные элементы насыщенного красного цвета локализуются преимущественно на конечностях, не имеют тенденции к слиянию. В клинической картине превалирует симптом сильного зуда, который провоцирует появление расчёсов и присоединение вторичной инфекции с риском развития рубцов и гиперпигментации. Для диагностики используют кожные аллергические пробы, лабораторные исследования и клинические симптомы. В процессе лечения по возможности устраняют причину крапивницы, проводят дезинтоксикацию, применяют противозудные и антигистаминные препараты.
Папулезная крапивница
Папулезная крапивница – чрезвычайно распространённый уртикарный аллергический дерматит, клинически проявляющийся зудящими участками отечной кожи и слизистых с усиливающимися при почёсывании первичными элементами. Отечественные аллергологи отдают этой патологии от 15% до 30% в структуре заболеваемости. Дерматологи считают, что каждый третий, живущий на нашей планете, хоть раз встречался с проявлением папулёзной крапивницы. Заболевание чаще диагностируется у женщин репродуктивного возраста, что связывают с особенностями работы нейроэндокринной системы в этот период. Кроме того, папулезная крапивница нередко выявляется у маленьких детей. Патологический процесс возникает преимущественно летом, в период активной жизнедеятельности насекомых, укусы которых провоцируют начало заболевания. Папулезная крапивница неэндемична, не имеет расовых особенностей.
Первые упоминания о крапивнице, в том числе – о её наиболее стойкой папулёзной разновидности встречаются в трудах Гиппократа, относящихся к IV веку до н.э. Современный термин «крапивница», включающий папулёзный вариант заболевания, предложен Галеном в 1769 году. Однако в дерматологии официальной датой описания патологического процесса немецким врачом Генрихом Квинке считается 1882 год. Революционным открытием в изучении папулёзной крапивницы стало описание тучных клеток, играющих ведущую роль в развитии заболевания, которое подготовил американский биолог Пол Эрлих в 1877 году.
Причины папулезной крапивницы
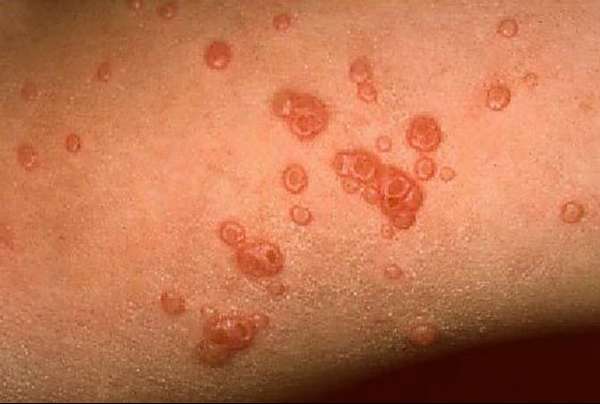
Очевидной причиной папулёзной крапивницы являются укусы насекомых и членистоногих. Результатом таких укусов становится развитие классической аллергической реакции замедленного типа. Визуально патологический процесс проявляется возникновением папулёзных элементов на неизменённой коже. Суть процесса заключается в нетипичном ответе организма на слюну насекомых, которая, контактируя с поверхностью кожи, токсически повреждает клетки дермы и провоцирует выделение гистамина, вызывающего отёчность тканей.
При некорректной диагностике и лечении на ранних стадиях болезни в папулёзную крапивницу способна трансформироваться любая другая разновидность крапивницы. При этом папулы вместо обычной уртикарной сыпи появляются из-за того, что к отёку кожи, который уже есть в минимальном объёме, присоединяется клеточный инфильтрат. Дерма под чуть выпуклой уртикарией набухает, превращая её в папулу, заметно возвышающуюся над поверхностью кожи.
Любая экзо- или эндогенная причина, вызывающая крапивницу, может спровоцировать появление папул. Для этого необходимо три условия: агрессивный антиген, гиперсенсибилизация кожи и время. Дополнительными триггерами для папулёзной крапивницы могут стать УФО, изменения температуры и давления окружающей среды, физические нагрузки. Механизм развития патологии обусловлен дегрануляцией тучных клеток, которые располагаются в соединительной ткани дермы и слизистых, выполняя функцию защиты, призванной не допустить проникновение антигенов внутрь организма.
При встрече с антигеном тучные клетки активируются. Лимфоциты выделяют IgE, которые приклеиваются к мембране тучных клеток, сливаются с ней и стимулируют выброс в дерму гистамина, гепарина, простагландинов и других биологически активных веществ. Гистамин повышает проницаемость сосудов, гепарин разжижает кровь, что приводит к отёку тканей и развитию воспаления. Медиаторы вызывают зуд. Возникает аллергическая реакция, но тучные клетки локализуют её, задерживая аллергены на месте их проникновения в кожу. Несмотря на то, что провоцирующий антиген может продолжать свой контакт с кожей, вызывая появление новых папул и зуд, патологический процесс не распространяется за пределы кожного покрова.
Классификация папулезной крапивницы
Общепринятой классификации папулёзной крапивницы в современной дерматологии не существует. Наиболее полезной для принятия решений о проведении адекватной дезинтоксикационной терапии является следующая классификация, основанная на способе попадания аллергена в организм пациента. Различают:
- Папулёзную крапивницу, вызванную ядом перепончатокрылых (жало пчелы, осы, шмеля).
- Папулёзную крапивницу, спровоцированную слюной кровососущих насекомых при укусах.
- Папулёзную крапивницу, вызванную непосредственным соприкосновением с кожей фрагментов тел и продуктов жизнедеятельности насекомых.
Симптомы папулезной крапивницы
Первые клинические симптомы заболевания в виде зудящих папул размером с булавочную головку, со временем достигающих около 5 мм в диаметре, обычно появляются в ночное время, спустя несколько часов после контакта с агрессивным аллергеном, и локализуются на конечностях. В центре папулы может быть заметен след от укуса. Первичные элементы ярко-красного цвета, плотные, не имеют тенденции к слиянию, возвышаются над уровнем здоровой кожи. При развитии патологического процесса возникают всё новые и новые папулы, оккупирующие ранее неизмененные поверхности кожного покрова, особенно кожные складки, где развивается гиперкератоз. Такой процесс может длиться месяцами. В клинике папулезной крапивницы преобладает зуд, расчёсы приводят к экскориациям, образованию геморрагических корок и присоединению вторичной кокковой инфекции, оставляющей после себя гиперпигментацию или небольшие шрамы (в зависимости от глубины поражения слоёв дермы).
Диагностика папулёзной крапивницы
Патологический процесс диагностируется дерматологом клинически и аллергологом-иммунологом лабораторно. Для подтверждения папулёзной крапивницы выполняют анализ крови для определения уровня общего и специфического IgE. При этом общий иммуноглобулин Е свидетельствует только о наличии аллергической реакции в организме, количество же специфического иммуноглобулина Е помогает специалистам сделать вывод о присутствии в крови конкретного аллергена, что является ценным диагностическим признаком.
Кроме того, проводят специальные кожные пробы с гомогенизированными артроподами (членистоногими), при которых папулы воспроизводятся в течение суток. В резистентных к проводимой терапии случаях осуществляют полное клинико-лабораторное обследование пациента с целью исключения провоцирующих факторов и соматических заболеваний. Гистологию используют редко. Дифференцируют папулёзную крапивницу с почесухой, пигментной крапивницей, чесоткой, ветрянкой, контагиозным моллюском и родимыми пятнами.
Лечение папулёзной крапивницы
Терапия патологических изменений – длительный процесс, который требует взаимных усилий врача и пациента. Основой лечения являются устранение причины высыпаний, снятие зуда и профилактика вторичной инфекции. Устранить причину папулёзной крапивницы можно только при лабораторно диагностированном аллергене – триггере патологического процесса. Приоритетом в терапии является снятие зуда, который существенно снижает качество жизни пациента. Для этого существуют новые терапевтические программы, определяющие индекс активности крапивницы в баллах. Недельный показатель индекса более 28 свидетельствует о тяжёлой форме заболевания.
В зависимости от степени тяжести патологии к терапии подключают антигистаминные препараты. При их применении дерматологи используют ступенчатый подход. Первая линия включает терапию Н1-антигистаминами второго поколения, лишенными седативного эффекта. Вторая линия терапии заключается в повышении дозировок этих препаратов. Третья линия предполагает назначение ингибиторов IgE и циклоспоринов, способствующих затуханию воспалительного ответа кожи. Кроме того, при лечении папулёзной крапивницы используют дезинтоксикационную терапию. Средства, применяемые для выведения токсинов из организма, выбираются с учетом представленной выше рабочей классификации. В сложных случаях проводят терапию глюкокортикоидами, назначают курсы гистаглобина. Вторичную инфекцию лечат антибиотиками.
Наружно применяют гормональные, антисептические и противозудные мази, кремы и компрессы. Показана физиотерапия: электрофорез, ультразвук, дарсонвализация, радоновые ванны, УФО. Обязательна строгая гипоаллергенная диета, целью которой является уменьшение свободного гистамина и корректировка работы системы пищеварения. При точной диагностике и правильном терапевтическом подходе к каждому пациенту итоговым результатом становится полное выздоровление. Профилактикой является применение репеллентов на природе, контроль состояния домашних животных и регулярный уход за кожей.
Источник
Папулезная сыпь — это дерматит, протекающий в хронической форме. Причинами возникновения недуга могут являться укусы членистоногих, аутоиммунные и инфекционные патологии. В зависимости от провоцирующего фактора, вызвавшего появление высыпаний, а также мест их локализации врач диагностирует разновидность болезни: макулопапулезная, эритематозно-папулезная или пятнисто-папулезная.
Этиология и классификация
Папулезная сыпь характеризуется появлением на кожном покрове бесполосных новообразований различной формы и размера. В папулах отсутствуют пазухи с жидкостью.
Папулезная сыпь может возникать из-за заболеваний печени, желудочно-кишечного тракта, крови, аутоиммунных нарушений.
Также выделяют следующие причины развития недуга:
- 1. Механическое травмирование кожи, приводящее к разрыву мелких сосудов.
- 2. Перенапряжения во время родов.
- 3. Аутоиммунные патологии: васкулит, тромбоцитопеническая пурпура, склеродермия и другие.
- 4. Инфекционные заболевания: менингит, скарлатина, мононуклеоз.
- 5. Химиотерапия.
- 6. Лучевая терапия.
- 7. Прием наркотиков.
- 8. Использование антикоагулянтов в течение длительного периода.
- 9. Гемолитические нарушения.
- 10. Гормональный сбой.
В зависимости от размеров медики классифицируют сыпь на виды:
- 1. Миллиардные — высыпания шаровидной формы, диаметром не более 1 мм. Элементы расположены около волосяной луковицы.
- 2. Лентикулярные — до 5 мм в диаметре. Могут быть разнообразной формы: плоской, выпуклой.
- 3. Нумулярные — до 2 см в диаметре. Папулы сливаются между собой и приобретают монетовидное строение.
По характеру высыпания различают следующие виды сыпи:
- 1. Макулопапулезная.
- 2. Эритематозно-папулезная.
- 3. Пятнисто-папулезная.
Чтобы отнести новообразования к определенной группе, врач учитывает их локализацию на теле, симметричность рисунка, наличие зуда и общее количество элементов.
Клинические проявления
Высыпания на теле (экзантема) могут являться следствием многих кожных болезней, описанных ниже.
Корь
Во время кори у пациента наблюдаются следующие симптомы:
- 1. Лихорадка.
- 2. Интоксикация.
- 3. Кашель, насморк.
- 4. Конъюнктивит.
- 5. Отек лица.
- 6. Гиперемия склер.
С развитием заболевания на теле человека появляются пятнисто-папулезные высыпания. Элементы возникают за ушами, затем поражают голову и шею, верхнюю часть груди. На вторые сутки все туловище больного покрыто характерной сыпью. Пятна ярко окрашены, склонны к слиянию. Исчезает сыпь сначала с тела, затем с лица и в конце — из областей за ушами.

Контагиозный моллюск
Характерным симптомом контагиозного моллюска являются узлы на коже. Папулезные высыпания у детей появляются на лице, туловище и конечностях. У взрослых поражают половые органы, бедра и низ живота. Пузыри телесного цвета, плотные, но через несколько дней размягчаются. На прыще видна ямочка по центру, при надавливании на которую выделяется творожноподобная масса. И у ребенка, и у взрослого наблюдается сильный зуд.

Оспа
При ветряной оспе пятнисто-папулезные высыпания возникают на начальном этапе болезни. Постепенно эритема переходит в везикулярную форму.
Изначально пятна появляются на волосистой части головы, затем локализуются по всему телу, затрагивая слизистые оболочки.
Чесотка
Чесотка вызвана чесоточным клещом, который поражает человека при несоблюдении правил личной гигиены. Больного беспокоит сильный зуд, затем появляется папулезно-пузырьковая сыпь. Визуально можно заметить чесоточные проходы и расчесы. Пятна локализуются между пальцами, на ладонях, разгибательной стороне локтей, околопупочной части туловища, ягодицах, бедрах, половых органах.
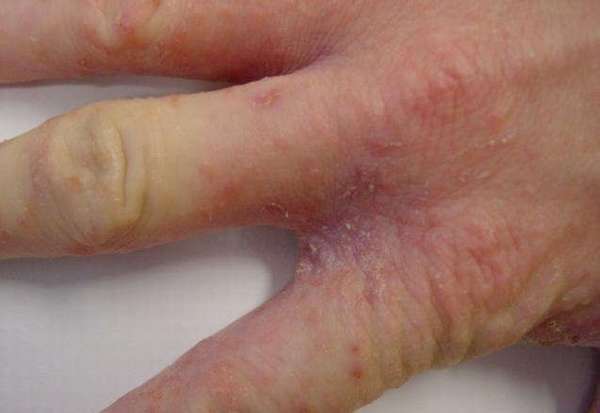
Чесотка бывает атипичной. При этом папулезная сыпь отсутствует, но пациента беспокоит нестерпимый зуд.
Красный плоский лишай
Красный плоский лишай — это хроническая патология токсического происхождения. На коже и слизистых возникают розово-фиолетовые пятна с шелушащейся поверхностью. На запущенной стадии болезни элементы сливаются между собой. Характерные места локализации:
- 1. Разгибательная поверхность голени, предплечья.
- 2. Подмышки.
- 3. Пах.
После исчезновения пятен на пораженном месте остается стойкая пигментация.
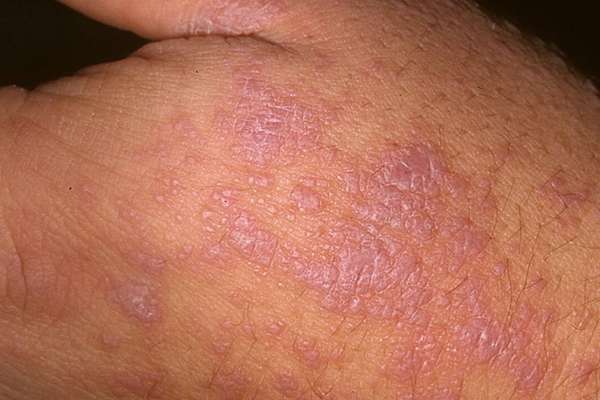
Сифилис
При сифилисе характерны появления пятен округлой формы — плотных, эластичных, бурого цвета, с шелушащейся поверхностью. Элементы могут располагаться на любом участке тела, преимущественно на гениталиях, подошвах, лице. При пальпации человек ощущает боль.
Виды сыпи при сифилисе:
- 1. Монетовидная.
- 2. Псориазиформная.
- 3. Себорейная.
- 4. Широкая кондилома.
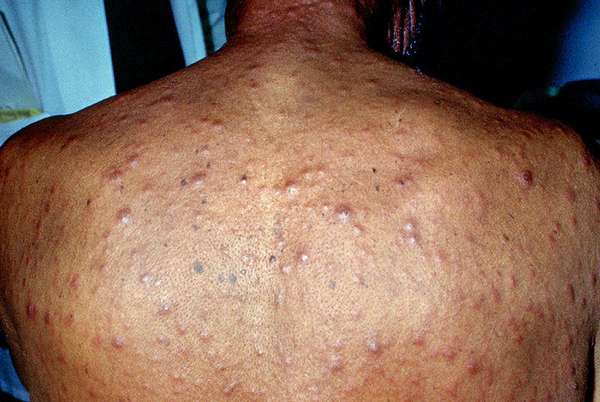
ВИЧ
При СПИДе папулезная сыпь является важным ранним клиническим признаком. Из-за иммунодефицита симптомы нетипичны для обычной картины заболевания.
Характерные особенности новообразований на коже при ВИЧ:
- 1. Узлы до 0,5 см в диаметре, бордового оттенка, шаровидной формы.
- 2. Папулы одиночные, без склонности к слиянию.
- 3. Пациент ощущает нестерпимый зуд.
- 4. Места локализации: верхняя часть туловища, шея, руки, ноги, голова.
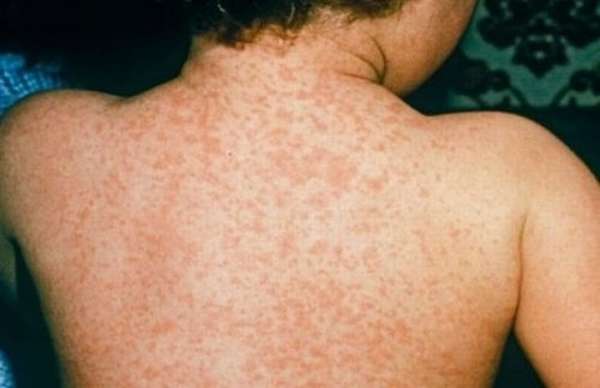
Папулезная крапивница
У детей папулезная сыпь изначально локализуется на ногах, спине, затем переходит на другие участки кожного покрова.
Характерные симптомы:
- 1. Акантоз или покраснение кожного покрова.
- 2. Наличие красно-бурых папул диаметром 0,5-1 см.
- 3. Наличие сильного зуда.
- 4. Ороговение и огрубение кожи.
Если сыпь вызвана инфекционным заболеванием, появляются характерные признаки:
- 1. Интоксикация: высокая температура, общее недомогание, тошнота и рвота, мигрень и другие.
- 2. Цикличность течения.
Инфекционное папулезное высыпание у детей распространяется гематогенным или контактным путем. Это связано с быстрым размножением патогенных микроорганизмов на кожном покрове, занесением их в кровь.
Диагностика
При возникновении поражений кожи пациенту необходима консультация:
При первичном осмотре производится оценка состояния кожного покрова и пальпация папул. При необходимости больного направляют на дополнительные обследования:
- 1. Анализ крови.
- 2. Исследование на реакцию Вассермана.
- 3. Серологическое исследование.
- 4. Микроскопический анализ соскобов.
- 5. Аллергопробы и т. д.
Только после комплексного исследования врач делает заключение о происхождении папулезной сыпи. Основываясь на диагнозе, медики приступают к лечению.
Терапия
Лечение папулезной сыпи длительное и включает в себя несколько видов аптечных средств.
Основная задача — снятие зуда.
Для этого назначают антигистаминные средства:
- 1. Цетиризин.
- 2. Лоратадин.
- 3. Супрастин.
- 4. Капли Фенистил или Зиртек — детям до 1 года.
Затем врач выписывает циклоспорины, снимающие воспалительную реакцию. Для выведения токсинов из организма человеку показано использование энтеросорбентов:
- 1. Полисорб.
- 2. Энтеросгель.
- 3. Сорбекс.
В сложных и запущенных случаях пациенту требуется использование стероидов:
- 1. Дексаметазон.
- 2. Преднизолон.
Местное лечение подразумевает использованием антисептических мазей, таких как:
- 1. Бепантен.
- 2. Фенистил.
- 3. Деситин.
- 4. Солкосерил и другие.
Чтобы снизить риск возможного рецидива, пациенту требуется придерживаться правил диетического питания.
При сыпи инфекционного характера врач назначает антибиотики:
- 1. Тетрациклин.
- 2. Ампицилин.
- 3. Доксициклин.
- 4. Эртапенем.
- 5. Стрептомицин и другие.
В дополнение к медикаментозному лечению используют физиопроцедуры:
- 1. Ультразвук.
- 2. Электрофорез.
- 3. Дарсонваль.
- 4. Радоновые ванны.
Загрузка…
Источник
Маргарита Гехт,
ведущий дерматолог фонда «Дети-бабочки»
Кожные симптомы у людей с коронавирусом проявляются по-разному. Некоторые указывают на более мягкое течение COVID-19, а другие служат маркером тяжелого варианта болезни. Знание кожных проявлений при COVID-19 поможет раньше диагностировать инфекцию и правильно оценивать риски каждого пациента.
Что известно о кожных симптомах коронавируса
Пока нет окончательных суммированных данных о дерматологических проявлениях COVID-19 со всего мира, но есть информация из Китая, Испании, Англии и США. В этих странах исследования проводились на базе национальных медицинских центров, в которых лечили пациентов с коронавирусом, — всего врачи описали более 350 случаев COVID-19 c кожной симптоматикой.
Первые исследования из центрального Китая говорили о том, что кожные заболевания у пациентов с COVID-19 встречаются редко. Среди первых 1099 человек, зараженных в Ухане, только у двоих пациентов наблюдались кожные симптомы (0,2%).
Первыми поражения кожи заметили у пациентов отделений интенсивной терапии, что не удивительно: к ним приковано более пристальное внимание врачей.
Сейчас появился специальный онлайн-реестр по дерматологии нового коронавируса, где все страны могут делиться зафиксированными случаями кожных проявлений COVID-19. Его основная цель — быстро и качественно собрать медицинские сведения, которые помогут в лечении заболевания.
Как отличить разные виды высыпаний
Для того чтобы перейти к клиническим формам кожных проявлений коронавируса, нужно сначала разобраться в дерматологической терминологии. Высыпания различаются между собой, но под каждым из них подразумевается некий морфологический элемент, который мы видим на коже.
К морфологическим элементам, характерным для COVID-19, относятся:
- Пятна или макулы, которые проявляются только изменением цвета кожи. Красные, фиолетовые и ярко-розовые появляются при травме сосуда. Коричневые показывают локальные скопления меланина, например, после долгого пребывания на солнце без защитного крема.
- Пятна на теле и лице могут напоминать мелкую сыпь, образовывать очертания в виде полосок, кровоподтеков и синяков, или экхимозов, если говорить медицинскими терминами. Самое маленькое пятно, до 15 мм, называется розеолой, а больше 20 мм — эритемой. Обычно это даже не один элемент, а слияние нескольких.
- Папулы представляют из себя возвышающийся над уровнем кожи элемент, цвет которого может варьироваться от обычного до ярко-красного.
- Пузырьки и везикулы похожи на папулы, но внутри они содержат жидкость. Большие по размеру высыпания называют буллами и пузырями.
- Волдыри (уртикария) — высыпания белого, бледно-розового или даже светло-красного цвета. Волдыри возвышаются над кожей и часто сопровождаются зудом. Они могут быть маленькими, 2-3 см, или большими, 10-15 см. По форме бывают круглыми, овальными или неправильными, с кружевными краями.
Частые кожные проявления при COVID-19
Самый распространенный вариант кожных проявлений нового коронавируса — эритематозно-отечные очаги. Это пятна разного диаметра и всевозможных оттенков красного. Они не чешутся, но пораженная кожа на ощупь становится теплой или даже горячей.
«Розовые» высыпания — шелушащиеся пятна овальной формы чаще всего располагаются на боковых поверхностях туловища и могут доставлять дискомфорт из-за зуда.
Кожные проявления встречаются не хаотично: многие из них характерны для определенной возрастной группы пациентов или тяжести течения болезни.
Тяжелое течение COVID-19
Акро-ишемия поражает кончики пальцев, подушечки стоп или кожу пяточной области. Тяжелое течение COVID-19 может привести к гиперкоагуляции — чрезмерному сгущению крови. Она с трудом проходит по кровеносным сосудам, особенно мелким — капиллярам и венулам, что приводит к их повреждениям, застоям крови и образованию кровяных сгустков — тромбов.
Самые тяжелые и сложные пациенты — это те, у кого помимо кончиков фаланг синюшнюю окраску кожных покровов имеют и слизистые (так называемый цианоз).
Высыпание по типу крапивницы (уртикарной сыпи) может появиться раньше «классических» симптомов коронавируса в виде кашля и лихорадки. У детей крапивница появлялась в 19% случаев от общего числа зараженных коронавирусом и была связана с более тяжелым течением заболевания, чем у других сверстников. Но не каждая уртикарная сыпь — проявление COVID-19. В этом случае на вирус может указать повышенная температура, которая не характерна для обычной крапивницы.
Чаще всего у пациентов с новым коронавирусом встречается макулопапулезная или пятнисто-папулезная сыпь. Она длится около девяти дней с момента появления и поражает преимущественно бедра, предплечья и плечи.
Средняя тяжесть COVID-19
Сыпь, напоминающую ветрянку, исследователи связывают с промежуточной тяжестью течения коронавируса. Чаще всего такой симптом проявляется у пациентов среднего возраста.
Как и в случае с ветрянкой, сыпь представляет собой мелкие одинаковые пузырьки, которыми усыпана кожа туловища. Но истинная ветряная оспа и подобная ей вирусная экзантема появляются только после контакта с тем, кто уже заражен этими инфекциями.
В случае с COVID-19 такая сыпь длится около десяти дней и исчезает вместе с остальными симптомами, а иногда и раньше них.
Легкая форма COVID-19
Высыпания на пальцах рук и ног, похожие на обморожения, могут появиться при легком течении коронавируса у детей или молодых людей. Средний возраст заболевших с высыпаниями по типу обморожения — 14 лет. Это проявление врачи нашли у 25 пациентов в Испании и 11 детей в на севере Италии. У них не было ни типичных для коронавируса симптомов, ни объективных причин обморожения, а результат анализа на COVID-19 был положительным.
При высыпании по типу обморожения над поверхностью кожи появляются пятна ярко-красного цвета с розово-фиолетовым оттенком. Пораженные участки, как правило, расположены асимметрично, а после выздоровления симптомы безо всякого лечения проходят, не оставляя шрамов.
Сыпь с петехиями, мелкими точечными кровоизлияниями, как и с пурпурной сыпью, не поражала кожу ладоней и стоп, не было проявления и на слизистой полости рта. Не всегда такой симптом свидетельствует о коронавирусе, его могут вызвать и другие инфекционные заболевания или реакция на лекарства. Отличить их помогут биохимические анализы крови и вирусологическое исследование.
Из 27 детей с легкой формой заболевания у двоих развилось таргетоидное (целевое или кольцевое) поражение, напоминающее многоформную эритему. В этом случае округлые пятна имеют красный центр с везикулой, напоминающий мишень. Эти высыпания могут быть сгруппированы между собой. Такая симптоматика характерна для простого герпеса, но никто из заболевших им не страдал.
При таргетоидных поражениях есть три цветовые зоны: темный центр с волдырем или корочкой, бледно-розовая приподнятая из-за отека поверхность вокруг и ярко-красное внешнее кольцо. Таргетоидные поражения появляются на любом участке тела, включая слизистые оболочки, например губы.
Кожные проявления во время пандемии COVID-19 привлекают все большее внимание, поскольку они могут быть полезны для ранней постановки диагноза, особенно у детей и пожилых людей.
Если вы заметили у себя или своего ребенка высыпания, вспомните, не контактировали ли вы с людьми, больными ветрянкой или другими инфекциями с характерной сыпью. Не может ли это быть проявлением аллергии на продукты, косметику или чистящие средства. Если нет, сразу обращайтесь к дерматологу, который точно установит диагноз и назначит лечение.
Источник
