Периорбитальная эритема симптом лиловых очков гелиотропная сыпь

Клиническая картина
Начало заболевания может быть острым, но чаще симптоматика развивается постепенно, характеризуясь преимущественно кожными и мышечными проявлениями: отек и гиперемия в периорбитальной области, на открытых частях тела, миалгии, нарастающая мышечная слабость, иногда артралгии, субфебрильная температура.
При остром начале — лихорадка до 38—39°С, резкое ухудшение состояния, более генерализованная и яркая эритема на лице, туловище, конечностях, быстро нарастающая мышечная слабость, вплоть до обездвиженности уже в первый месяц заболевания. Имеются также наблюдения хронического ДМ, когда кожная симптоматика задолго предшествует поражению мышц, которое развивается исподволь и обычно не столь выражено, как при острых и подострых формах его.
При ПМ поражение кожи отсутствует, но уже с начала заболевания остро или постепенно развивается характерная мышечная симптоматика. Возможно и очень медленное развитие мышечной слабости (в течение 5—10 лет) как отражение картины хронического ПМ, которую иногда трудно дифференцировать от прогрессирующей мышечной дистрофии. При начале заболевания с синдрома Рейно или тугоподвижности суставов, иногда предшествующих лихорадочных состояний, к которым присоединяется в дальнейшем характерная картина ПМ, речь идет обычно о сочетании ПМ с другими заболеваниями соединительной ткани, чаще—ССД (overlap-синдром).

Развернутая картина болезни характеризуется полисистемностью и полисиндромностью с превалирующим поражением кожи и мышц, что обусловливает своеобразный вид больных ДМ и нарастающую обездвиженность. Нередко в процесс вовлекаются слизистые оболочки; поражение суставов, как и висцеральная патология, обычно нерезко выражены и не столь часты, как, например, при СКВ и ССД.
Частота основных клинических проявлений ДМ, по данным Е. М. Тареева и А. П. Соловьевой (1985), представлена выше.
Поражение кожи при ДМ полиморфно: преобладают эритема, отек и дерматит, преимущественно на открытых частях тела; наблюдаются папулезные, буллезные, иногда с изъязвлениями, петехиальные высыпания, телеангиэктазии, очаги пигментации и депигментации, гиперкератоза и др. Характерны периорбитальный отек и эритема, имеющая своеобразный лиловый «гелиотропный» оттенок (симптом «очков»), играющий важную диагностическую и дифференциально-диагностическую роль при ДМ (рис. 6.1).

Рис. 6.1. Периорбитальный отек и гелиотропная эритема у больной дерматомиозитом.
Яркая эритема чаще локализуется на лице, шее, в зоне декольте, над суставами, особенно над проксимальными межфаланговыми и пястно-фаланговыми (синдром Готтрона, рис. 6.2), на наружной поверхности предплечья и плеча, передней поверхности бедер и голеней. Такие кожные изменения, особенно при капилляритах, напоминают поражение кожи при СКВ, но отличаются большей стойкостью, синюшным оттенком, могут сопровождаться шелушением и зудом. Иногда дерматит имеет сквамозный характер и напоминает себорею или псориаз.

Рис. 6.2. Эритема Готтрона
Отек лица и конечностей преимущественно над пораженными мышцами имеет тестоватый или плотный характер, иногда имеет сходство с поражением кожи при склеродермии. Нередко наблюдаются трофические нарушения в виде сухости кожи, продольной исчерченности и ломкости ногтей, выпадения волос и др. Ногтевые валики могут быть гиперемированы вследствие дилатации капилляров и сладж-феномена, выявляемого при капилляроскопии.
Выделяют иногда разновидность хронического ДМ — пойкилодерматомиозит, которому свойственно поражение кожи по типу пойкилодермии, когда имеются очаги пигментации и депигментации, множественные телеангиэктазии, истончение кожи, сухость, участки гиперкератоза. Реже пойкилодермия развивается как исход эритематозных, буллезных, петехиальных и иных высыпаний, более свойственных острому и подострому течению, свидетельствуя о своеобразной хронизации процесса, наступившей спонтанно или под влиянием проводимой терапии.
Примерно у половины больных отмечаются одновременно конъюнктивит, стоматит, иногда сопровождающийся повышенной саливацией, гиперемия, отек зева, истинных голосовых связок. Кожный синдром может предшествовать появлению других признаков ДМ, в том числе и поражению мышц, однако у больных с ПМ изменения кожи практически отсутствуют. Редко кожные изменения в течение ряда лет служат практически единственным признаком заболевания.
Таким образом, хотя изменения кожи и слизистых оболочек различны, характерные признаки и преимущественная локализация процесса нередко позволяют заподозрить ДМ уже при первом взгляде на больного.
Поражение скелетных мышц — ведущий признак ДМ. Характерно развитие тяжелого, нередко некротического миозита с преимущественным поражением мышц проксимальных отделов конечностей, плечевого и тазового пояса, шеи, спины, глотки, верхних отделов пищевода, сфинктеров.
Клинически отмечают боль в мышцах, плотность или тестоватый характер пораженных мышц, увеличение их в объеме, болезненность при пальпации. Доминирующим признаком ПМ (ДМ) служит неуклонно прогрессирующая мышечная слабость, что выражается в значительном ограничении активных движений больных, которые не могут самостоятельно встать, сесть, поднять ногу на ступеньку (симптом «автобуса»), удержать какой-либо предмет в руке, причесаться, одеться (симптом «рубашки»), легко падают при ходьбе.
При поражении мышц шеи и спины больные не могут приподнять голову от подушки или удержать ее сидя (голова падает на грудь), не могут самостоятельно сесть и подняться с постели. Практически затруднены все движения, связанные с участием проксимальных мышц конечностей (плечевой и тазовый пояс), в то время как в дистальных отделах конечностей (в кистях и стопах) сохраняются удовлетворительная сила и полный объем движений.
Постепенное вовлечение в процесс мышц шеи и спины усугубляет тяжесть состояния больных, которые в связи с нарастающей инвалидизацией и обездвиженностью требуют постоянного ухода.
Вовлечение в процесс глоточных мышц вызывает дисфагию (поперхивание при глотании), возможна аспирация пищи в трахею. В отличие от дисфагии, наблюдающейся при ССД, у больных ДМ затруднено глотание как твердой, так и жидкой пищи, которая иногда выливается через нос. Поражаются преимущественно верхние отделы пищевода, мышцы мягкого неба, языка; развивающаяся псевдобульбарная симптоматика имитирует неврологическое заболевание.
Поражение межреберных мышц и диафрагмы, ведущее к ограничению подвижности и снижению жизненной емкости легких, способствует развитию пневмонических осложнений — одной из основных причин летального исхода при ДМ.
При поражении мышц гортани появляются носовой оттенок голоса (дисфония), охриплость, вплоть до афонии. Поражение мышц сфинктеров ведет к расстройству их деятельности. Тяжесть состояния и инвалидизации больных ДМ обусловлены также нередким последующим развитием сухожильно-мышечных контрактур, атрофией и кальцинозом ранее пораженных групп мышц.
Сигидин Я.А.
Опубликовал Константин Моканов
Источник
Дерматомиозит (др.-греч. δέρμα, δέρματος — кожа и μυς, род. пад. μύος — мышца + лат. -itis — суффикс, означающий воспаление, ДМ, болезнь Вагнера, болезнь Вагнера-Унферрихта-Хеппа, лиловая болезнь) — тяжелое прогрессирующее системное заболевание соединительной ткани, скелетной и гладкой мускулатуры с нарушением её двигательной функции, кожных покровов в виде эритемы и отёка сосудов микроциркуляторного русла с поражением внутренних органов, нередко осложняющееся кальцинозом и гнойной инфекцией.
У 25–30 % больных кожный синдром отсутствует. В этом случае говорят о полимиозите (ПМ).
Частота[править | править код]
ДМ считается редким заболеванием. Чаще болеют женщины. У детей частота 1,4–2,7:100 000, у взрослых 2–6,2:100 000.[1]
Этиология[править | править код]
Причины неизвестны. В настоящее время ДМ считается мультифакториальным заболеванием. Так как ДМ чаще встречается в южноевропейских странах, и заболеваемость увеличивается в весеннее и летнее время — не исключена роль инсоляции[1]. Однако наибольшее значение придаётся в настоящее время инфекционным агентам. Эпидемиологические исследования[2] указывают на частое наличие инфекционных заболеваний в течение 3-х месяцев, предшествующих началу ДМ. В качестве этиологически значимых рассматривают вирусы гриппа, парагриппа, гепатита B, пикорнавирусы, парвовирус, а также простейшие (токсоплазма). Среди бактериальных возбудителей подчёркивают роль боррелиоза и β-гемолитического стрептококка группы А.
К другим предполагаемым этиологическим факторам относят некоторые вакцины (против тифа, холеры, кори, краснухи, паротита) и лекарственные вещества (Д-пеницилламин, гормон роста).
Классификация[править | править код]
По происхождению[править | править код]
- идиопатический (первичный);
- паранеопластический (вторичный, опухолевый);
- ювенильный дерматополимиозит (детский);
- дерматомиозит (полимиозит) в сочетании с другими диффузными болезнями соединительной ткани.
По течению[править | править код]
- острое;
- подострое;
- хроническое.
Клиника[править | править код]
Клинические проявления многообразны, они обусловлены генерализованным поражением микроциркуляторного русла, но ведущими являются кожный и мышечный синдром.
Кожные изменения[править | править код]
Классическими кожными проявлениями являются симптом Готтрона и гелиотропная сыпь.
Симптом Готтрона — появление красных и розовых, иногда шелушащихся узелков и бляшек на коже в области разгибательных поверхностей суставов (чаще межфаланговых, пястнофаланговых, локтевых и коленных). Иногда симптом Готтрона представлен только неярким покраснением, впоследствии полностью обратимым.
Гелиотропная сыпь — представляет собой лиловые или красные кожные высыпания на верхних веках и пространстве между верхним веком и бровью (симптом «лиловых очков»), часто в сочетании с отёком вокруг глаз. Сыпь может располагаться также на лице, на груди и шее (V-образная), на верхней части спины и верхних отделах рук (симптом «шали»), животе, ягодицах, бёдрах и голенях. Часто на коже у больных появляются изменения по типу ветки дерева (древовидное ливедо) бордово-синюшного цвета в области плечевого пояса и проксимальных отделов конечностей.
Ранним признаком заболевания могут быть изменения ногтевого ложа, такие как покраснение околоногтевых валиков и разрастание кожи вокруг ногтевого ложа. Кожные проявления при ДМ чаще предшествуют поражению мышц в среднем несколько месяцев или даже лет. Изолированное поражение кожи в дебюте встречается чаще, чем поражение мышц и кожи одновременно.
Поражение скелетных мышц[править | править код]
Кардинальным симптомом является различной степени выраженности симметричная слабость мышц плечевого и тазового поясов, сгибателей шеи и мышц брюшного пресса. Обычно замечают затруднение в выполнении повседневных действий: подъём по лестнице, вставание с низкого стула и т. д. Прогрессирование заболевания приводит к тому, что больной плохо удерживает голову, особенно когда ложится или встаёт. Грозными симптомами является поражение дыхательной и глотательной мускулатуры. Вовлечение межрёберных мышц и диафрагмы может привести к дыхательной недостаточности. При поражении мышц глотки изменяется тембр голоса, начинается гнусавость, попёрхивание, возникают трудности при глотании пищи. Нередко пациенты жалуются на мышечную боль, хотя мышечная слабость может протекать и без болевого синдрома.
Воспалительные изменения в мышцах сопровождаются нарушением их кровоснабжения, доставки питательных веществ, что приводит к уменьшению мышечной массы, разрастанию в мышцах соединительной ткани и развитию сухожильно-мышечных контрактур.
Поражение лёгких[править | править код]
Поражение лёгочной системы у больных с дерматомиозитом обусловлено рядом факторов: мышечный синдром (гиповентиляция), присутствие и развитие инфекции, аспирации при глотании, развитие интерстициальной пневмонии и фиброзирующего альвеолита. Мышечная слабость, которая распространяется на дыхательные мышцы, в том числе и диафрагму, становится причиной снижения вентиляционной функции лёгких. Клинически это выражается в частом и поверхностном дыхании, инспираторной одышке, развитии гипостатической пневмонии. Дисфагия с аспирацией жидкости и пищи в лёгкие обусловливает развитие аспирационной пневмонии. Поражение лёгких выявляется у 5–46 % больных дерматомиозитом, главным образом в виде интерстициальной пневмонии, фиброзирующего альвеолита и фиброза. Одышка и кашель, хрипы и крепитация наблюдаются при выраженном поражении лёгких. Лёгочные функциональные тесты указывают на преимущественно рестриктивный тип нарушений со снижением общей и жизненной ёмкости лёгких, гипоксемия характеризуется умеренным снижением диффузионной способности лёгких. Выделяют определённые субтипы интерстициального поражения лёгких, которые следует учитывать при диагностике и лечении дерматомиозита:
- Острый или подострый тип с тяжёлой быстропрогрессирующей одышкой и нарастающей гипоксемией уже в первые месяцы заболевания.
- Хронический тип с медленнопрогрессирующей одышкой.
- Асимптомный тип, протекает субклинически, выявляется при рентгенологическом и функциональном исследовании лёгких.
Первый тип интерстициального поражения лёгких имеет наихудший прогноз и требует ранней активной терапии глюкокортикостероидами, цитостатиками и др. Лёгочный фиброз развивается у 5–10 % больных. Он характеризуется нарастающей инспираторной одышкой, сухим кашлем, крепитирующими хрипами в нижних отделах лёгких, нарастающей дыхательной недостаточностью. Необходимо иметь в виду возможность развития опухолевого, чаще метастатического, процесса в лёгких.
Другие симптомы[править | править код]
Кальциноз мягких тканей (преимущественно мышц и подкожной жировой клетчатки) является особенностью ювенильного варианта заболевания, наблюдается в 5 раз чаще, чем при ДМ у взрослых [1], и особенно часто в дошкольном возрасте. Кальциноз может быть ограниченный или диффузный, симметричный или асимметричный, представляет собой отложение депозитов солей кальция (гидроксиапатитов) в коже, подкожной клетчатке, мышцах или межмышечных пространствах в виде единичных узелков, крупных опухолевидных образований, поверхностных бляшек. При поверхностном расположении кальцинатов возможна воспалительная реакция окружающих тканей, нагнаивание и отторжение их в виде крошковатых масс. Глубоко расположенные кальцинаты мышц, особенно единичные, можно выявить только при рентгенологическом исследовании.
Поражение суставов
Суставной синдром может проявляться болями и ограничением подвижности в суставах, утренней скованностью как в мелких, так и в крупных суставах. Припухлость встречается реже. Как правило при лечении все изменения в суставах претерпевают обратное развитие.
Поражение сердца
Системный мышечный процесс и поражение сосудов обуславливает частое вовлечение в патологический процесс миокарда, хотя при ДМ могут страдать все три оболочки сердца и коронарные сосуды, вплоть до развития инфаркта. В активный период у больных отмечается тахикардия, приглушённость сердечных тонов, нарушения ритма.
Поражения желудочно-кишечного тракта
Основной причиной поражения ЖКТ при ДМ является распространенное поражение сосудов с развитием нарушения питания слизистой оболочки, нарушением нервной проходимости и поражением гладкой мускулатуры. Возможна клиника гастрита, колита, в том числе эрозивно-язвенные поражения. При этом могут наблюдаться незначительные или профузные кровотечения, возможна перфорация, приводящая к перитониту.
Эндокринные нарушения
Проявляются изменениями функциональной активности половых желёз, гипофизарно-надпочечниковой системы, которые могут быть связаны как с тяжестью заболевания и васкулитом, так и с проводимой стероидной терапией.
Диагностика[править | править код]
Основой для диагноза является клиническая картина.
В общем анализе крови при ДМ имеется только умеренно повышенная СОЭ, небольшой лейкоцитоз.
В биохимическом анализе крови характерно повышение т. н. «ферментов мышечного распада» (креатинфосфокиназы, лактатдегидрогеназы, АЛТ, АСТ, альдолазы), что имеет диагностическое значение. При остром процессе КФК и ЛДГ может превышать норму в 10 раз и более.
Иммунологические исследования: АТ к гистидил тРНК синтетазе (Jo 1).
Инструментальные методы — биопсия мышц — для подтверждения диагноза.
Лечение[править | править код]
Основа лечение — глюкокортикоиды, по показаниям цитостатики (метотрексат, циклофосфамид, азатиоприн) и препараты, направленные на устранение нарушений микроциркуляции, обмена веществ, поддержание функций внутренних органов, предотвращение осложнений заболевания и терапии.
Примечания[править | править код]
- ↑ Disease Ontology release 2019-05-13 — 2019-05-13 — 2019.
Литература[править | править код]
- Исаева Л. А., Жвания М. А. Дерматомиозит у детей. — М.: Медицина, 1978. — 232 с.
- Соловьёва А. П. Дерматомиозит. — М.: Медицина, 1980. — 184 с.
- Алексеева Е. И., Валиева С. И., Бзарова Т. М., Е. Г. Чистякова и др. Ревматология: Сборник методических материалов. С. 40-47
- Детская ревматология: руководство для врачей // Под ред. А. А. Баранова, Л. К. Баженовой. М.: Медицина, 2002.
- Сайкова Л. А., Алексеева Т. М. Хронический полимиозит. М.: Фолиант, 2000. 120 с.
Ссылки[править | править код]
- Дерматомиозит
- Международная ассоциация больных миозитами (англ.)
- Американский колледж ревматологии (англ.)
- Дифференциальная диагностика мышечной слабости
Источник
Общие сведения
Дерматомиозит или по-другому — болезнь Вагнера является тяжелым диффузным прогрессирующим системным заболеванием соединительной ткани, поражающим скелетную и гладкую мускулатуру, микроциркуляторную систему сосудов, внутренние органы и кожные покровы. Приводит к замене функциональных структур на фиброзные.
Клиническая картина выражается в виде двигательной дисфункции, васкулита, отеков, эритемы, гиперкератоза и может быть:
- острой, начинающейся с лихорадки и запоминающегося развития симптомов, без лечения приводит к летальному исходу спустя 2-3 мес., вызванному полным обездвиживанием и тяжелой сердечно-легочной недостаточностью;
- подострой – с постепенным нарастанием на протяжении нескольких лет мышечной слабости, артралгии, эритемы, изменений во внутренних органах;
- хронической – с доброкачественным исходом, имеющим циклическое течение и длительные ремиссии, отличается наличием локальных атрофических и склеротических изменений мышц и кожных покровов, причем во внутренних органах происходят компенсированные изменения.
В результате дерматополимиозит приводит к осложнениям – фиброзу, кальцинозу, атрофии и гнойным инфекциям.
Болезнь Вагнера встречается редко – 2-6 взрослых особей и 1-2 ребенка на 100 тыс. человек. Патология более распространена в странах на юге Европы. Заболеваемость повышается в весенне-летний сезон, что связывают с инсоляцией — более интенсивным облучением солнечным светом.
Патогенез
Начинается патогенетический процесс с неспецифического воздействия — переохлаждения, избыточной солнечной инсоляции, вакцинации, острой интоксикации, травм и прочих экзогенных факторов. Он связан с наличием инфекционных агентов, внедренных в геном мышечных клеток, изменениями нейроэндокринной реактивности или генетической предрасположенностью — наличием антигенов гистосовместимости HLA, связанных с B8 либо DR3.
При дерматомиозите происходит развитие иммунновоспалительной реакции, направленной на деструкцию измененных внутриядерных структур клеток мускулатуры и кожи. Благодаря перекрестным реакциям в иммунное поражение вовлекаются родственные по антигенам клеточные популяции. Микрофагальные механизмы элиминации из организма иммунокомплексов приводят к активации фиброгенеза и системного воспаления мелких сосудов. Гиперреактивность иммунной системы направлена на разрушение внутриядерного строения вириона, она проявляется наличием в кровотоке антител Mi2, Jo1, SRP, а также аутоантител к ядерным белкам и другим антигенам растворимого типа.
Классификация
Примерно в 25-30% случаев отсутствуют кожные симптомы и тогда говорят о частном случае этого системного заболевания – полимиозите.
В зависимости от происхождения и течения выделяют:
- первичный идиопатический дерматополимиозит;
- вторичный паранеопластический или опухолевый тип встречается у особ старше 55 лет на фоне рака молочной железы, легких, яичников, предстательной железы, матки, желудка, толстой кишки, при гемобластозах и прочих злокачественных новообразованиях;
- ювенильный – детский;
- полимиозит, сочетающийся с прочими диффузными заболеваниями соединительных тканей.
Ювенильный дерматомиозит: особенности течения
Отличается очаговым кальцинозом таких мягких тканей как мышцы, эпидермис и подкожная жировая клетчатка. Депозиты солей кальция – гидроксиапатиты могут откладываться на поверхности и глубоко, образуя ограниченные единичные или диффузно расположенные узелки и псевдоопухоли. Поверхностные бляшки с кальцинатами вызывают воспалительные реакции окружающих тканей, они нагнивают и отторгаются в виде крошковатой массы.
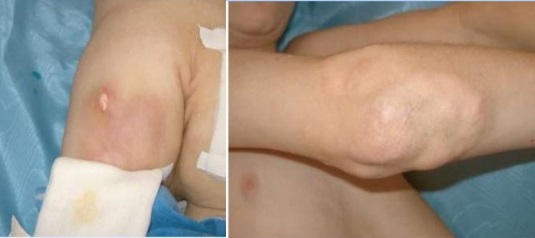
Подкожные кальцинаты
Как и у взрослых наблюдаются классические высыпания и симптом Готтрона. Постепенно нарастающая мышечная слабость начинается с причудливой походки ребенка, которая в дальнейшем еще больше сковывает движения, не давая возможности играть, бегать и обслуживать себя.
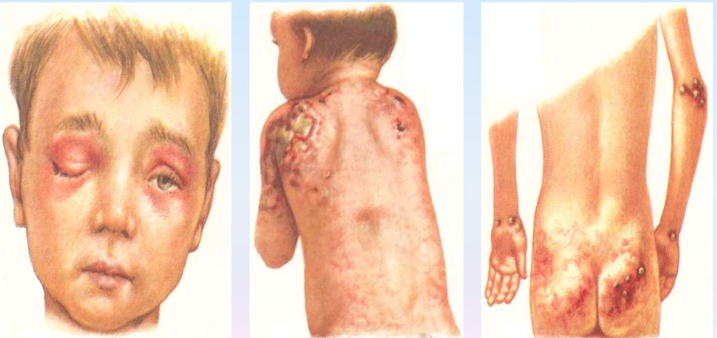
Ювенильный дерматомиозит
Причины
Патология полиэтиологическая, ей предшествует множество факторов:
- латентные инфекционные агенты: вирусы гриппа, парагриппа, гепатита B, пикорнавирусы, парвовирусная инфекция, бактериологические возбудители болезни Лайма и бета-гемолитические стрептококки группы А, простейшие, например, токсоплазмы;
- злокачественные новообразования;
- вакцинирование от тифа, кори, паротита, холеры, краснухи;
- терапия Д-пеницилламинами, гормонами роста.
Симптомы дерматомиозита
Болезнь Вагнера представляет собой целый симпатокомплекс, обусловленный прежде всего генерализованными нарушениями микроциркуляторного кровяного русла и проявляющийся со стороны различных органов и систем, больше всего – со стороны эпидермиса и мускулатуры.
Кожные проявления дерматомиозита
Симптом Готтрона – наличие розовых и ярко-красных шелушащихся папул, бляшек, локализованных на разгибательных поверхностях суставов, таких как: межфаланговые и пястнофаланговые складки, локтевые и коленные сгибы. Неяркие покраснения могут самопроизвольно регрессировать и оказываться полностью обратимыми.
Необычная гелиотропная сыпь также характеризует дерматомиозит, кожные проявления при этом лилового или красного цвета, размещаются преимущественно на верхних подвижных веках и сочетаются с периорбитальной отечностью, еще часто называется симптомом «лиловых дерматомиозитных очков». Также расположение сыпи может напоминать шаль, поражая V-образную зону груди, шею, живот, верхнюю часть спины и рук, бедра и ягодицы. По виду может напоминать ветки дерева бордово-синюшного цвета как телеангиоэктазии и ливедо.
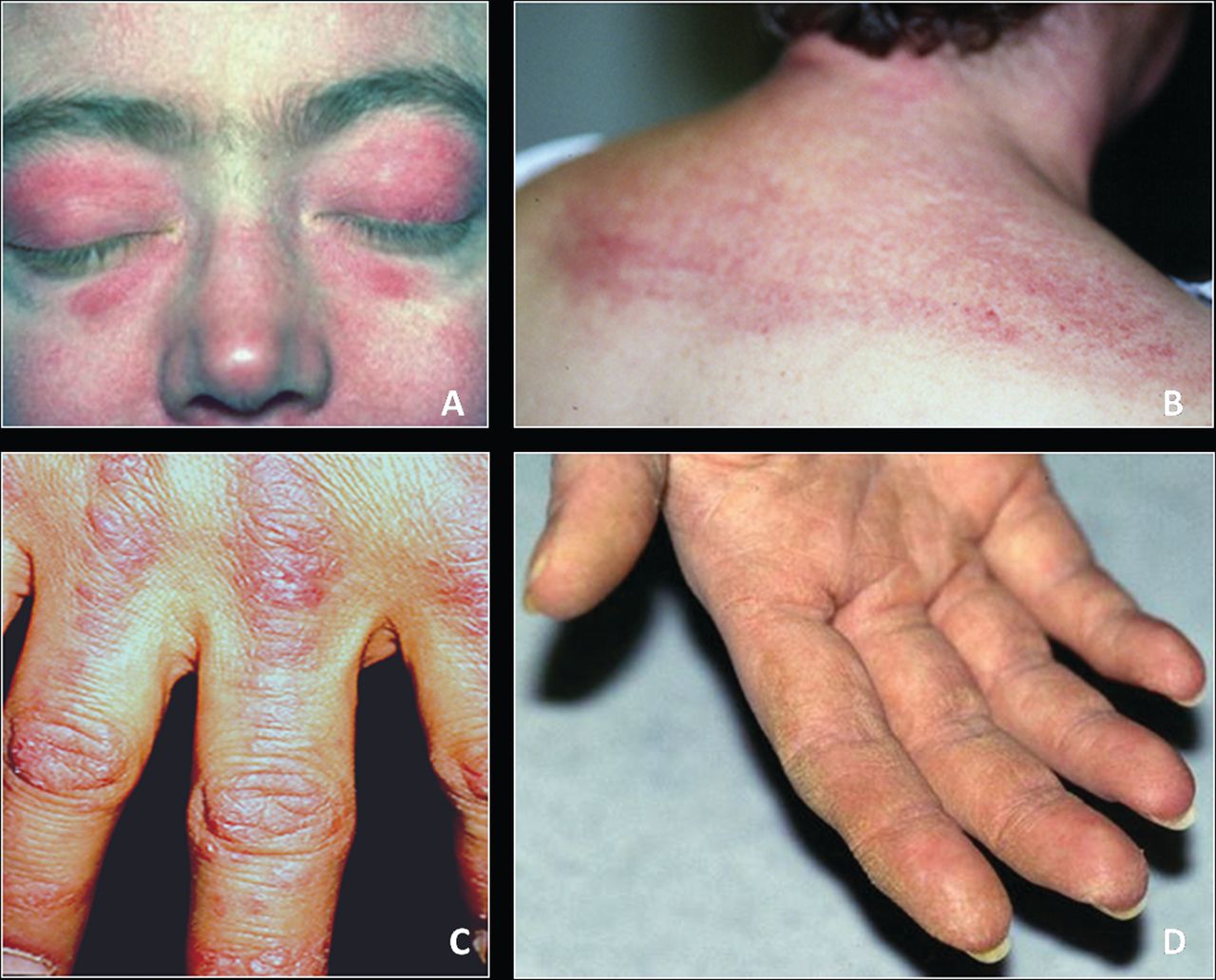
Кожные проявления дерматомиозита: А — лиловые очки, В, С — гелиотропная сыпь, D — эритематозные изменения «руки мастерового»
У больных развивается фотодерматит – повышение чувствительности к солнечным лучам открытой поверхности кожи.
Ранним симптомом дерматомиозита считается изменения ногтей – покраснение и разрастание кожи вокруг ногтевой пластинки.
Проявления системного мышечного поражения
Главные симптомы полимиозита – это атрофия и мышечная слабость, которая обычно симметрична и вовлекает в патологический процесс плечевой и тазовый пояс, сгибатели шеи и мышцы брюшного пресса, проявляется сложностью подъема по лестнице, вставания со стула, удержания головы.
Опаснее всего, когда задеты дыхательные, глазодвигательные и глотательные мышцы, ведь это провоцирует дыхательную недостаточность, дезориентацию и диплопию, трудности во время акта глотания (дисфагия), охриплость и изменения голоса. Воспалительный процесс в мускулатуре может сопровождаться болевым синдромом — миалгией. Нарушения кровоснабжения и трофики вызывает уменьшение мышечной массы, развитие тяжелого некротического миозита, в результате происходит разрастание соединительной ткани в мышечных волокнах и образование уплотнений, а также сухожильно-мышечных контрактур.
Влияние на сердечно-сосудистую систему вызывает не только патологию миокарда — миокардит, но и коронарных сосудов и всех трех оболочек сердца, провоцируя тахикардию, артериальную гипотензию, приглушенность тонов, дилатационную кардиопатию, нарушения сердечного ритма, вплоть до AV-блокады и инфаркта.
Изменения в легких
Обычно это вторичные осложнения, вызванные гиповентиляцией в результате слабости дыхательных мышц и диафрагмы, развитием инфекции, аспирацией при глотании. Чаще всего они приводят к фиброзирующему альвеолиту, базальному пневмофиброзу, интерстициальной пневмонии и даже метастатическим новообразованиям. Главными проявлениями являются такие симптомы как:
- одышка;
- хрипы;
- непродуктивный кашель;
- цианоз;
- крепитация – хрустящий звук, выявляющийся при аускультации;
- уменьшение объемов и диффузионных характеристик легких.
Другие проявления дерматополимиозита
- скованность движений – вследствие поражения суставов (артралгии и артрита), что может сопровождаться их припухлостью и болями;
- субфебрильная температура – до 38° в острых фазах;
- развитие гастрита, колита, эрозивно-язвенных поражений и геморрагии практически в 50% случаев приводят к утрате веса и спровоцированы изменениями сосудов и нарушениями питания слизистых ЖКТ, проходимости нервных импульсов и перистальтики;
- синдром Рейно – онемение рук и холодные пальцы после действия холода, эмоционального стресса либо без явных причин, что в итоге вызывает боль и отечность, багрово-красный цвет кожных покровов;
- конъюнктивит, стоматит и другие поражения слизистых;
- умеренная гепатомегалия и незначительные нарушения функции печени;
- лимфаденопатия – наличие плотных распространенных отеков;
- нарушения чувствительности — гиперестезии, гипералгезии, арефлексии, чаще всего вызванные полиневритом;
- гормональный дисбаланс, сопровождающийся функциональными нарушениями работы половых желез и гипофизарно-надпочечниковой системы.
Анализы и диагностика
При подозрении на дерматомиозит необходим первичный осмотр и изучение состояния больного, сбор данных анамнеза и жалоб. В анализах крови можно выявить:
- незначительное повышение СОЭ;
- умеренный лейкоцитоз;
- увеличенное количество миоглобина, фибриногена, креатина, мочевой кислоты, гаптоглобинов, серомукоида, α-2- и γ-глобулинов;
- повышение ферментативной активности, вызванной мышечным распадом, наибольшее диагностическое значение имеет креатинфосфокиназа, лактатдегидрогеназа, АЛТ, АСТ, альдолаза.
При полимиозите важны электромиографические исследования нормальной электрической активности расслабленных мышц, низкоамплитудной — при их произвольных сокращениях, а также изучение коротких, полифазных потенциалов моторных единиц, выявляющих спонтанные потенциалы фибрилляции.
Для подтверждения диагноза следует провести:
- биопсию мышц;
- иммунологические пробы антител Jo 1 к гистидил-транспортной РНКсинтетазе;
- рентгенографию и УЗИ для выявления альвеолита, пневмонии, кальцинатов, остеопороза или других глубинных изменений.
Лечение дерматомиозита
В основном лечение дерматомиозита медикаментозное. Обычно для ликвидации иммунновоспалительного фиброзирующего процесса назначают:
- глюкокортикоиды;
- цитостатики.
Кроме того, лечение полимиозита может включать симптоматическую коррекцию нарушений работы органов и систем – прием сердечных гликозидов, гепатопротекторов, поливитаминных комплексов, нестероидных противовоспалительных препаратов и средств, улучшающих нервно-мышечную передачу и повышающих метаболические процессы в мышечных тканях. При обнаружении глубинного или поверхностного отложения кальцинатов вводят внутривенно с 5%-раствором глюкозы динатриевую соль этилендиаминтетрауксусной кислоты, которая образует комплексы с ионами кальция, и они выводятся из организма.
В ходе лечения важно сохранять объем движений и препятствовать мышечной слабости, образованию контрактур, к примеру, при помощи лечебной физкультуры. Больным категорически противопоказана иммобилизация.
Доктора
Лекарства
- Преднизолон – глюкокортикоидный препарат, который нужно принимать длительно – 2-3 мес., в зависимости от формы течения заболевания суточная доза — 0,5-1,5 мг на 1 кг веса должна быть разделена на 3 приема.
- Метотрексат – цитостатическое средство, обладающее иммуносупрессивным действием, вводят внутривенно или принимают перорально, начиная с дозы 7,5 мг раз в неделю.
- Азатиоприн – иммунодепрессант, действие которого направлено в большей степени на клеточную цитотоксичность и реакции гиперчувствительности. Лечение начинают с дозы 1,5 мг/кг в сутки, применяют для достижения клинического действия и поддержания ремиссии.
- Плаквенил – при хроническом течении болезни принимают длительно по 1-2 табл. в день на протяжении 6-12 мес., препарат оказывает иммунодепрессивное и противовоспалительное действие, способен подавлять синтез ревматоидного фактора и замедлять антигенный ответ.
- Прозерин — препарат с непрямым холиномиметическим действием способен улучшать нервно-мышечную передачу. Можно принимать перорально внутрь и вводить подкожно, расчет дозы индивидуальный.
При обострениях альтернативой длительному лечению может быть пульс терапия высокими дозами глюкокортикоидных и иммунодепрессивных препаратов, например, внутривенное капельное введение (курс — 3 дня) по 1 г метилпреднизолона и 1 г циклофосфана, которое можно повторить через 1 месяц.
Процедуры и операции
- Наложение шин для сохранения правильного положения конечностей.
- Лечебный массаж для борьбы с контрактурами и атрофиями.
- Плазмаферез – удаление плазмы, содержащей токсические вещества, продукты метаболизма и агенты, провоцирующие воспалительный процесс.
- Общее рентгеновское облучение – крайняя мера при неэффективном медикаментозном лечении, помогающая сдерживать прогрессирование процесса и малигнизацию.
Диета при дерматомиозите

Так как патология может поражать мышцы глотки и вызывать дисфагию, больным рекомендовано питание перетертой и жидкой пищей. В рационе должны присутствовать:
- свежевыжатые соки;
- овощные крем-супы и пюре;
- легкий диетический белок в достаточном количестве.
Причем важно сохранять нормальные пропорции БЖУ и использовать натуральные продукты, а также здоровые способы их обработки.
Прогноз
Лечение адекватными дозами глюкокортикоидов дает стойкое выздоровление в 90% случаев. Наиболее благоприятный прогноз при хронической форме полимиозита, хотя она имеет циклический характер и случаются рецидивы. При подострой форме течения получается добиться только ремиссии.
Список источников
- Соловьёва А. П. Дерматомиозит. — М.: Медицина, 1980. — 184 с.
- Кельцев В.А. Дерматомиозит.— 1999. Самара.
- Хапилова В.И. Опухолевый дерматомиозит // Вестник дерматол. и венерол.— 1987.— №12.— С.43—44.
Источник
