После беременности сыпь на ногах и руках

 Период беременности, родов – сложный, ответственнейший момент в жизни любой женщины. Процессы гормональных изменений, происходящие с женщиной вынашивающей ребенка, усложняют работу многих органов, подвергая их серьезным нагрузкам.
Период беременности, родов – сложный, ответственнейший момент в жизни любой женщины. Процессы гормональных изменений, происходящие с женщиной вынашивающей ребенка, усложняют работу многих органов, подвергая их серьезным нагрузкам.
Почему после родов появляется сыпь?
Многие мамы, после родов, считая, что все сложности позади, глубоко ошибаются, забывая о послеродовых осложнениях. Счастье материнства, любовь, забота о новорожденном, переводят все внимание на здоровье малыша, а собственное остается без присмотра.
И ослабленный, вынашиванием плода и родами, организм дает о себе знать. Появляется послеродовая сыпь на лице, животе, ягодицах, шее. Обычно она проявляется в виде угревых высыпаний, крапивницы, шелушения. Которые поражая участки дермы на животе, причиняют болезненные ощущения, вызывая неприятное чувство дискомфорта. Присутствие воспалительных процессов на участках кожи, требует серьезного лечения, иногда затягивающегося на месяцы.
Сыпь после родов не имеет одной общей причины, они разные. Неправильное питание, гормональные сбой, плохой уход за кожей, присутствие инфекции, экологическое воздействие, аллергия на продукты или вещества – наиболее вероятные причины высыпаний. Одни могут пройти сами, другим, потребуется длительное лечение.
Крапивница после родов
Крапивница относится к аллергическому типу высыпаний, которые проявляются на любом участке тела. В начальной стадии заболевание напоминает обычную сыпь, но потом формат симптомов видоизменяется: покраснения и пятна, расширяясь, объединяются, и на пораженных участках кожи появляются отеки. Причина послеродовой крапивницы в аллергической реакции на резкий всплеск гормонов при родовых схватках. Это основная, но не единственная предпосылка.
Появление крапивницы возможно из-за:
- сбоя в работе ЦНС;
- стресса;
- контакта с любым из химических веществ;
- продуктов питания;
- нарушений в работе органов ЖКТ;
- солнечных лучей;
- резких перепадов климатических условий.
Если брать более условную градацию, то крапивница бывает:
- Спонтанная – комплимент-индуцированные заболевания, узелковый васкулит, аутоиммунный сбой.
- Особая – высыпания холинергические и пищевые, аквагенные (аллергия на воздействие воды), на фоне физических перегрузок, на воздействие солнечных лучей, побочное действие на лекарственные препараты.
- Физическая (климатическая) – на фоне переохлаждения, при контакте с теплом, вибрационная.
Первый симптом заболевания – появление ярко-розовой сыпи, с размытыми контурами. Пораженные мелкоточечной сыпью участки начинают чесаться и зудеть, создавая неприятное ощущение. Через несколько часов симптомы частично исчезают, но потом снова проявляются.
Недавно родившие мамы должны использовать принцип, который сложно назвать научным. Он больше напоминает элементарный перебор, в самой научной среде называемый «методом научного тыка». Для этого нужно поочередно отказываться от подозрительных продуктов. Менять температуру и влажность в помещениях, где больше всего проводит женщина. Выходить на прогулку под солнце в разное время. Все это должно делаться с одной целью – узнать причину крапивницы.
Если дело не в гормональных нарушениях или болезни, первопричина высыпаний быстро обнаружится. Или – к врачу.
Угревая сыпь после родов
Высыпание прыщей и угрей также могут проявляться на фоне аллергической реакции, особенно при гормональных сбоях и всплесках. Но основные причины в:
- сбоях циркуляции крови при снижении физической активности;
- неправильном или несвоевременном уходе за кожей;
- потливости, сальной коже;
- нервах;
- неправильном питании.
Если не запускать процедурного лечения, угревая сыпь быстро покинет участки локализации на коже: лица, носа, подбородка, плеч и спины.
Гормональные послеродовые высыпания
Избыточный или усеченный выброс гормонов в кровь, всплеск ферментативного синтеза, нарушение количественных или качественных соотношений биологически активных веществ, ведут к нарушению стабильного гормонального фона. Это нормально для женщины в период беременности и лактации. Ее организм перестраивается, сначала под вынашивание ребенка, потом под послеродовое восстановление, и наконец, под кормление малыша грудью.
Но не все органы поспевают за такой пертурбацией, поэтому иногда это отражается на внешних проявлениях, например, гормональной сыпью. Положение усложняется, если есть:
- предрасположенность генетического характера;
- послеродовые сбои эндокринной системы;
- побочные действия лекарственных препаратов;
- реакция на инфекционные заболевания;
- послеродовый стресс;
- избыточный вес.
В таком состоянии у женщин может наблюдаться временная депрессия, раздражительность, отсутствие аппетита, плохой сон.
Аллергическая сыпь
Нарушение гормонального баланса, наблюдаемое во время родов, может вызвать реакцию отторжения, которая проявляется в виде аллергических высыпаний. Факторы вызывающие аллергическую сыпь могут отличаться, но проявления схожи: на коже появляются пятна, отеки, прыщи.
Основные аллергены:
- вещества химического происхождения: моющие средства, стиральные порошки, освежители воздуха, обеззараживающая химия в бассейне и т.д.;
- контактные раздражители (подгузники, нижнее белье);
- пищевые продукты (например, детская смесь, мандарины, алкоголь);
- климатические перепады: жара, мороз;
- витамины;
- реакция на предметы быта: запах или пыльца растений, шерсть животных, пыль.
Первые признаки аллергии – появление розовых пятен, сыпи или прыщей, которые со временем формируют отечности. Дополнительными симптомы: насморк, слезливость, чихание, кашель, тяжелое дыхание.
Места локализации высыпаний
Высыпания после родов могут поражать все зоны кожи, доставляя женщинам значительный дискомфорт. В одних случаях это проявляется во время кормления ребенка грудью, в других вызывают раздражение неудобное место расположения. Основные зоны послеродовой сыпи:
- участки живота, плечи, спина;
- лицо и шея;
- конечности и зоны вблизи их расположения: паховая, подмышечная.
Реже появляется сыпь и прыщи на ягодицах, в районе гениталий или в других местах, где их расположение может причинять неудобство в передвижении.
Сыпь на теле после родов
Локализацией послеродовой сыпи часто становятся живот, плечи, бедра и другие участки тела. Высыпания могут располагаться как отдельно друг от друга, так и охватывая большие зоны. Появиться сразу после родов или на 2-5 день, когда уже точно ясно, что произошел какой-то сбой.
Телесная сыпь имеет разные проявления:
- небольшие пятна, имеющие нечеткие границы;
- в формате коросты, корок, ороговелостей, пузырьков с жидкостью, в виде чешуи;
- крупные, слитые друг с другом пигментные пятна;
- разниться по цвету: белесые, ярко-розовые, темно-красные.
Природа появления сыпи также различна:
- гормональный сбой;
- заболевания кожи;
- аллергия;
- присутствие инфекции;
- неправильный уход за кожей.
Самая частая причина высыпаний на участке живота, ягодицах, спины и плеч становится крапивница, заболевание гормонально-аллергического характера. Родовые схватки и сами роды вызывают резкий выброс гормонов, провоцирующий ответную реакцию. Обычно она наступает через несколько дней после появления новорожденного и не всегда с ней удается справиться быстро.
Сыпь на лице после родов
Для молодых мам самая неприятная зона расположения послеродовой сыпи – участки кожи на шее и лице. Она вызывает переживания, беспокойство, нервное напряжение, что усугубляет другие проблемы: плохой сон, снижение аппетита и лактации.
Причина высыпаний на лице после родов все та же – буйство гормонов. Меньше: аллергия, проблемы с циркуляцией крови, сложная адаптация на новом месте к климатическим изменениям. Иногда вместо сыпи на лице появляются прыщи и угри, из-за нарушений работы эндокринной системы и проблем с сальными железами. Последние купируют поры, нарушают снабжение клеток кожи кислородом.
Стоит обратить внимание и на косметическую химию. Применяемая в уходе за кожей, она может спровоцировать обратный эффект – появление на лице прыщей и угрей.
Сыпь на руках (ногах) после родов
Послеродовые высыпания на руках: запястьях, ладонях, пальцах, локтях и ногах: икрах, ступнях, бедрах, коленях, чаще всего происходят из-за аллергии. Они могут проявляться в формате мелких прыщей, шелушения, в виде пятен розового или темно-розового оттенка, с четкими границами пораженных участков. Реже предпосылкой сыпи на конечностях становятся:
- авитаминоз;
- бактериальные инфекции;
- послеродовая депрессия;
- сложные заболевания, типа гепатита, сахарного диабета;
- грибковые заболевания.
Летняя сыпь на руках и ногах возникает и из-за укусов насекомых, которые вызывают сильное раздражение и отеки, а после расчесывания, могут привести к осложнениям.
Методы диагностики
При первых признаках высыпаний специалисты советуют непосредственно обращаться к аллергологам, категории врачей которые быстрее всех распознают тип проявления. Алергопробы помогают быстро установить причины и факторы, спровоцировавшие сыпь. Для этого нужно сдать кровь на анализ. Это надежная, но медленная диагностическая процедура, иногда важно быстрее начать лечение
Часто причина прыщей в инфекционных заболеваниях, поэтому желательно провести исследование кожных провокационных проб. Способ, практически сразу, выясняющий присутствие возбудителей сыпи.
Лечение крапивницы при грудном вскармливании
Если причина заболевания и сам тип высыпания установлен, нужно немедленно приступать к лечению крапивницы. Фактор, вызывающий реакцию отторжения нужно немедленно исключить. Это может быть:
- косметика и средства парфюмерии;
- чистящие и моющие вещества;
- фрукты или соки;
- лекарства;
- синтетические вещи или одежда изготовленные из ненатурального материала;
- контакта с домашними животными.
При аллергической реакции на представителей растительного мира в период их цветения, нужно исключить прогулки в местах их скопления.
Меры
Для лечения крапивницы пользуются:
- примочками;
- ванночками;
- протираниями;
- масками;
- лекарственными препаратами;
- народными средствами.
Все лечащие вещества и процедуры выполняются под присмотром специалиста, с собой осторожностью. В случае усиления сыпи лечащее вещество исключают из списка применяемых лекарств.
Процедуры
Одни процедуры (по укреплению иммунной системы), усиливают сопротивляемость организма, а при хронических болезнях, увеличивают период ремиссии. Другие, снижают негативную симптоматику: снимают зуд, отечность, боль.
В физиотерапии послеродовых изъявлений на коже, применяются
- слабые токи (дарсонвализация);
- обработка ультрафиолетом;
- ванны из радона и сульфида;
- УВЧ-облучение;
- электрофорез с лекарственными растворами.
Лекарства
Крапивница не опасное заболевание, но сопровождающие ее симптомы, могут принести значительный вред. Особенно ослабленной родами женщине. Поэтому надо быть во всеоружии, знать и уметь пользоваться препаратами первой помощи:
- Адреналин (сосудорасширяющее средство), колется внутримышечно, однократно, при слабом эффекте повторяют через 10-15 минут.
- Преднизолон (стероидный препарат), ставится внутривенно как вещество для подавления острой аллергической реакции (каждые 4 часа).
- Димедрол (антигистамин), лекарство второй линии воздействия, вводится внутримышечно с перерывом 4-6 часа.
В случае продолжительного лечения применяют:
- Уколы. Фенкароп, применяют для снятия отечности и уменьшения аллергии. Супрастин, усиливает сопротивляемость, замедляет механику развития аллергической реакции.
- Таблетки. Трексил, Зиртек, Тавегил, Кларитин.
- Антибиотики. Пенициллин, Бисептол.
- Витамины. Магний, Бета-каротин, РР, В12, С.
- Сорбенты. Полисорб, активированный уголь.
- Селективные иммунодепрессанты. Ксолар.
- Мази. Акридерм, Адвантан, мази местного действия. Гистан-Н, Флуцинар, Лоринден-С относятся к препаратам гормонального воздействия. Цинковая мазь, ла-кри, Фенистил, Бепантен, салицилово-цинковая мазь, Незулин – препараты негормонального действия.
Соблюдение диеты
Рацион, который назначается при крапивнице, обязателен в соблюдении для всех категорий больных.
Продукты питания, которые должны исключиться из меню частично, или полностью:
- Продукты питания с большим содержанием соли: соленые орешки, сухарики, соления в виде рыбы, консервов.
- Временный запрет на домашние запасы в виде консервированных фруктов, овощей.
- Продукты питания с консервантами, пищевыми красителями, эмульгаторами, разрыхлителями.
- Овощи и фрукты желтого, оранжевого, красного цветов.
- Уменьшить традиционные аллергены: яйца, молоко, мед, морепродукты.
- Запрет на экзотические продукты питания: моллюски, фрукты, мясо.
Для лечения аллергических заболеваний, желательно использовать элиминационный тип питания, применяемый для больных, которые в силу обстоятельств не могут сдать необходимые анализы. Этот тип диеты проповедует щадящее питание и строгий отказ от нежелательных продуктов.
Независимо от выбранного типа питания, пользу принесут:
- способ приготовления продуктов (все продукты проходят термическую обработку);
- метод разделения продуктов (отдельно белковые, углеводные, жирные);
- питание строго по графику.
При диетическом питании некоторые из продуктов одной категории могут быть запрещены, например:
- из кисломолочных разрешены только обезжиренные или те, у которых малый процент жирности: сыр, йогурт, кефир;
- из круп разрешены злаковые культуры: овес, кукуруза, пшено;
- из фруктов разрешаются зеленые сорта груш, яблок, белая смородина;
- овощи разрешаются в запеченном виде: картофель, кабачки, брокколи, морковь;
- нежирные, диетические сорта мяса и рыбы.
На период диеты надо употреблять как можно больше воды, исключая временно крепкий чай, кофе, соки из фруктов. Желательно исключить выпечку, кремы, блюда с повышенным содержанием сахара, масла, животного жира.
Народные средства
Народная медицина предлагает домашние средства для лечения крапивницы, как вспомогательный способ избавления от кожных заболеваний.
- Ванны. В качестве лечебных веществ добавляемых в ванну, хороши отвары: коры дуба, ромашки аптечной, крапивы, корня валерианы, шалфея, зверобоя череды, майорана.
- Крапива. 0,5 кипятка заливают сухой или свежесобранный лист крапивы (1 стакан), настаивают 40 минут. Употребляют по 1200 мл за сутки.
- Отвар из фасоли. 0, 5 стакана фасоли заливают 1, 5 л воды, варят 20 минут. Остуживают, сцеживают. Поулченным средством протирают раздраженные участки кожи.
- Хрен + мед. 1 ст. л. тертого хрена смешивают с 1 ст. л. меда, вещество принимается по 1 ч. л., 3 раза в день.
- Сбор. Корень валерианы, хмель, мелису смешав в одинаковой пропорции (по 20 гр.) заливают стаканом кипятка, настаивают 20-25 минут. Сцеживают и употребляют по 50 мл 3 раза в день.
- Сок алоэ. Свежеотжатым соком обтирают воспаленную кожу
- Контрастный душ.
Похожие статьи:
Герпетические высыпания
Гнойнички на лице
Кожный зуд: причины
Сыпь после месячных
Энтеровирусная сыпь
Источник
Большинство высыпаний во время беременности не вызвано непосредственно нею и может появится по тем же причинам, что и у любого человека (например, контактный дерматит или аллергия). Но существует ряд специфических дерматозов, характерных исключительно для периода вынашивания ребенка. В таких случаях сыпь появляется как результат множества изменений и взаимодействия различных факторов в организме беременной женщины и проходит после родов. Выделяют 4 основных кожных заболевания при беременности:
- атопический дерматит (дерматоз) беременных (англ. Atopic eruption of pregnancy или AEP);
- полиморфный дерматоз беременных (англ. Pruritic urticarial papules and plaques of pregnancy или PUPPP, а также eruption of pregnancy или PEP);
- пемфигоид беременных (англ. Pemphigoid gestationis или PG);
- внутрипеченочный холестаз беременных (Intrahepatic Cholestasis of Pregnancy или ICP).
Атопический дерматит беременных
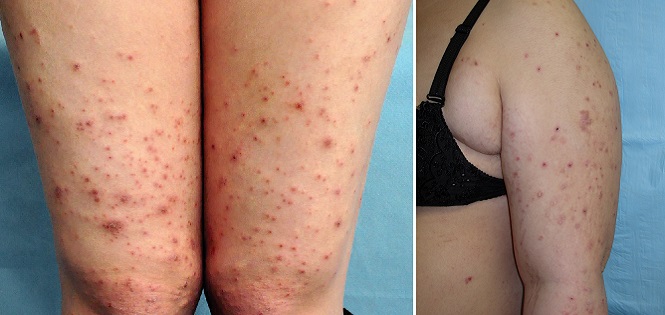 Атопический дерматит беременных
Атопический дерматит беременных
Атопический дерматит беременных – это общий термин, который включает три состояния:
- экзема беременных;
- зудящий фолликулит беременных;
- пруриго беременных.
Атопический дерматит составляет около половины всех кожных заболеваний, диагностированных во время беременности.
Признаки, симптомы и характер
Такая сыпь может сопровождаться сильным зудом и обычно появляется на руках, ногах или туловище.
Экзема часто характеризуется красными, чешуйчатыми пятнами, небольшими выпуклостями или шелушащейся кожей.1 Появляется чаще при первой одноплодной беременности и обычно в первом или втором триместрах, в необычных местах: на лице, ладонях, сгибах рук и ног.2
Зудящий фолликулит вначале поражает туловище и может распространиться на другие части тела. Узелки, образующиеся на коже, содержат гной, поэтому могут напоминать прыщи. Это редкое заболевание, возникает в последних двух триместрах и обычно длится от двух до трех недель.
Пруриго может возникать на любом сроке. Примерно 1 из 300 женщин может быть подвержена этому дерматозу, который длится от нескольких недель до нескольких месяцев после родов. Имеет вид зудящих или покрытых коркой папул на руках, ногах или животе.3
Женщина может испытать повторные вспышки атопического дерматита при дальнейших беременностях.
Причины
Характер этого заболевания говорит о проблеме с иммунной системой, которая сопровождается склонностью к экземе, астме или сенной лихорадке. Часто атопический дерматит встречается в истории болезни нескольких членов семьи. Он связан с плохой барьерной функцией кожи, делает ее сухой и чувствительной.4
Лечение
Атопический дерматит можно лечить местными кремами/мазями и пероральными антигистаминными препаратами. Некоторым женщинам также назначаются пероральные стероиды.
Как влияет на беременность и плод?
Атопический дерматит не представляет опасности для матери или плода.1
Полиморфный дерматоз беременных
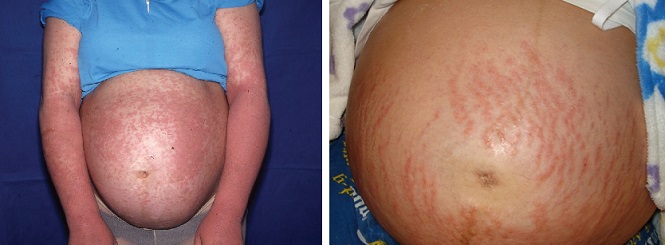 Полиморфный дерматоз беременных
Полиморфный дерматоз беременных
Полиморфный дерматоз беременных – это зудящая сыпь, которая встречается примерно у 1 из 150 беременных женщин, чаще во время первой и многоплодной беременности.
Признаки, симптомы и характер?
Как правило, сыпь возникает в третьем триместре. Появляется на коже живота в растяжках и далее распространяется на туловище и конечности, обычно не поднимаясь выше груди. Может принимать разнообразный вид – папул, бляшек или пузырьков. Обычно проходит после родов в течение 1-2 недель. Вероятнее всего, полиморфный дерматоз, возникший при первой беременности, не будет повторяться при последующих или же будет выражен в значительно более мягкой форме.3
Причины
Медицинское сообщество до сих пор не знает, почему развивается полиморфный дерматоз беременных. Существует несколько точек зрения.
- Растяжение кожи. В последние несколько месяцев беременности скорость роста плода особенно высокая, и кожа живота растягивается очень интенсивно. Соединительные ткани могут быть повреждены, в результате чего начинается воспалительный процесс, который приводит к сыпи.
- Иммунный ответ на клетки ребенка. Другая теория заключается в том, что некоторые клетки плода мигрируют по всему телу матери и могут вызвать иммунный ответ, выраженный сыпью. Эта теория может объяснить, почему полиморфный дерматоз иногда сохраняется после родов, поскольку эмбриональные клетки продолжают циркулировать в течение короткого периода времени в организме матери.
Лечение
Лечения для данного состояния кожи не существует, но есть ряд способов, которые помогут облегчить симптомы:
- Не расчесывайте пораженные участки. Это может привести к попаданию на раздраженную кожу бактерий и других микробов.
- Прохладные компрессы или лед. Приложите прохладную, влажную ткань или полотенце к пораженному участку, когда чувствует зуд или опухание. Прикладывание пакета со льдом, обернутого в ткань, по 15–20 минут несколько раз в день также может помочь облегчить ваше состояние.
- Овсянка. Овсяные ванны лечат многие аллергические или воспалительные заболевания кожи. Коллоидный овес содержит группу фенолов, называемых авенантрамидами, которые обладают противовоспалительными и антиоксидантными свойствами. В состав овса также входят такие антиоксиданты, как витамин Е и феруловая кислота. Исследования, в том числе обзорный доклад за 2014 год одного из членов Американской академии дерматологии (ААД), показывают, что овсяные ванны уменьшают зуд и другие кожные проблемы у людей с такими заболеваниями, как атопический дерматит и экзема.
- Увлажняющие средства. Зудящая кожа легко может стать сухой. Чтобы предотвратить дальнейшее раздражение, наносите увлажняющие или смягчающие средства на воспаленную или сухую кожу по мере необходимости. Глицерин обычно является наиболее рекомендуемым натуральным средством.
- Ромашка. Успокаивающие свойства ромашки широко используются для лечения кожных заболеваний, и многие безрецептурные кремы и лосьоны от зуда содержат ее экстракт. В исследовании, проведенном в Испании в 2016 году, у 30 человек с красным плоским лишаем, которые наносили ромашковый гель на пораженные участки кожи, отмечалось уменьшение зуда, жжения и боли. Важно помнить, что у некоторых людей может быть аллергия на ромашку.
- Мята перечная. Растение содержит высокие дозы ментола. Большинство исследований показывают, что ментол может уменьшить зуд, когда его принимают в разбавленном виде или наносят непосредственно на кожу в продуктах для местного применения. Ментол также является слабым анальгетиком, и он может обезболить пораженный сыпью участок кожи.
- Гвоздичное масло. Гвоздика содержит высокие дозы антиоксидантов и противомикробных препаратов, в частности фенол эвгенол. В египетском исследовании 2017 года 25 человек наносили вазелин, а затем гвоздичное масло на участки зудящей кожи ежедневно в течение 2 недель, испытывали уменьшение симптомов по сравнению с аналогичной группой, которая применяла только вазелин.5
- Стероидные и антигистаминные препараты. Гидрокортизон мазь 1%, нанесенная на пораженные сыпью участки, может помочь уменьшить зуд. Примеры антигистаминных препаратов, которые считаются безопасными во время беременности, включают дифенгидрамин и цетиризин. Хотя эти лекарственные средства считаются безопасными для беременных, обязательно проконсультируйтесь с врачом перед их использованием.
Как влияет на беременность и плод?
Эта сыпь не вызывает осложнений у женщины или ребенка.3
Пемфигоид беременных
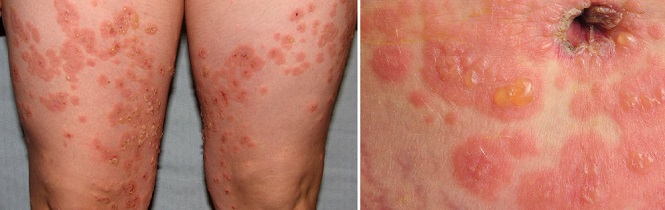 Пемфигоид беременных
Пемфигоид беременных
Пемфигоид беременных – очень редкое аутоиммунное заболевание, поражающее в среднем 1 из 40 000 — 50 000 беременных женщин.
Признаки, симптомы и характер
При данном дерматозе, возникающем во втором или третьем триместре, вокруг пупка образуются красные зудящие узелки, которые распространяются на другие части тела в течение нескольких дней или недель. Лицо, кожа головы, ладони и подошвы ног обычно не поражаются. Через две-четыре недели папулы превращаются в большие, красные, заполненные жидкостью пузырьки. Они могут уменьшиться или исчезнуть сами по себе в конце беременности, но у 75–80% женщин с пемфигоидом беременных возникают вспышки во время родов. Сыпь обычно проходит после рождения ребенка без лечения. Вспышки пемфигоида беременных часто случаются в послеродовом периоде (во время менструации, при использовании оральных контрацептивов).6 Такой дерматоз обычно повторяется при последующих беременностях и имеет тенденцию протекать в более тяжелом виде.1
Причины
При данном заболевании иммунная система беременной женщины атакует плаценту. Плацентарная ткань содержит клетки от обоих родителей. Клетки, полученные от отца, могут содержать молекулы, которые распознаются иммунитетом матери как чужеродные.
Отцовские клетки присутствуют при каждой беременности, но аутоиммунные заболевания, такие как пемфигоид, встречаются только в некоторых случаях. Не до конца понятно, почему иммунитет матери может реагировать таким образом. Но было замечено, что в плаценте женщин с диагнозом пемфигоид присутствуют молекулы, известные как ГКГС класса II (главный комплекс гистосовместимости), которым такое месторасположение не свойственно.
Лечение
Если симптомы слабые, могут быть назначены противозудные кремы – топические кортикостероиды. Они успокаивают кожу, локально снижая уровень активности иммунной системы на участках, пораженных сыпью.
Также могут быть полезны безрецептурные противоаллергические препараты. К ним относятся следующие продукты, не вызывающие сонливость:
- цетиризин;
- фексофенадин;
- лоратадин.
Димедрол имеет снотворный эффект и лучше всего пить его на ночь.
Во время беременности всегда консультируйтесь с врачом, прежде чем принимать какие-либо лекарства, даже отпускаемые без рецепта.
В случае легкой формы сыпи при пемфигоиде беременных для борьбы с зудом могут быть предложены также домашние средства:
- охлаждать кожу с помощью льда или холодных компрессов;
- пребывать в прохладных или кондиционированных помещениях;
- принимать ванны с английской солью или овсом;
- носить легкую хлопчатобумажную одежду.
Если зуд и раздражение усиливаются, скорее всего, будут назначены пероральные кортикостероиды. Поскольку эти препараты действуют, снижая активность иммунной системы, всегда следует использовать минимальную эффективную дозу.
Как влияет на беременность и плод?
Пемфигоид беременных, обычно возникающий на поздних сроках, не опасен для жизни женщины или ребенка. Однако, исследование 2009 года показало, что появление сыпи в первом или втором триместре может привести к неблагоприятным исходам беременности.
В исследовании изучались истории болезни 61 беременной женщины с пемфигоидом из Великобритании и Тайваня. Неблагоприятные исходы, обнаруженные у женщин с ранним началом развития заболевания, включали в себя преждевременные роды и низкий вес ребенка.
Исследование также показало, что лечение системными (пероральными) кортикостероидами не оказывает существенного влияния на исходы беременности.
В редких случаях (около 1 на 100 000) сыпь может появиться у новорожденных6, но она обычно имеет легкую форму и проходит в течение нескольких недель.1
Внутрипеченочный холестаз беременных
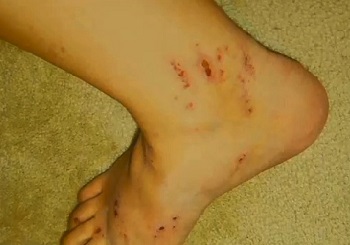 Расчесы на ногах при акушерском холестазе
Расчесы на ногах при акушерском холестазе
Внутрипеченочный холестаз беременных, известный еще как зуд беременных2 – это редкое заболевание печени, вызывающее кожный зуд. По оценкам, 1 из 146 — 1293 женщин может испытывать холестаз в период вынашивания ребенка.
Признаки, симптомы и характер
Чаще всего появляется в третьем триместре как зуд на ладонях и подошвах ног, постепенно распространяясь по телу. Отличается от прочих дерматозов при беременности тем, что редко сопровождается сыпью. Но зуд настолько интенсивный, что может привести к появлению царапин на местах расчесов. Также по мере того как заболевание прогрессирует, возможно пожелтение кожи. Некоторые женщины испытывают усталость, тошноту или дискомфорт в животе.
Состояние женщины с внутрипеченочным холестазом беременных улучшается в течение нескольких дней после родов. Однако заболевание обычно повторяется при последующих беременностях и может также возобновляться с началом приема оральных контрацептивов.
Причины
Причина зуда беременных неизвестна. Работа печени замедляется, в крови накапливаются желчные кислоты, повышается уровень билирубина, что и вызывает зуд кожи. Акушерский холестаз часто носит наследственный характер.
Лечение
Внутрипеченочный холестаз обычно лечат урсодезоксихолевой кислотой, пероральным препаратом, который снижает уровень желчной кислоты и снимает зуд. Лечение следует начинать незамедлительно после диагностики и продолжать до рождения ребенка.
Как влияет на беременность и плод?
Данное состояние потенциально опасно для плода с повышенным риском дистресса плода, преждевременных родов и мертворождения. В тяжелых случаях у женщины может снижаться способность организма усваивать витамин К, что увеличивает вероятность кровотечений во время родов.7
Загрузка…
Источник
