Ревматизм и сыпь у ребенка
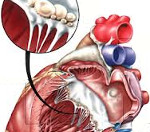
Ревматизм представляет собой воспалительные процессы в соединительной ткани с вероятным заболеванием сердца. Заболевание встречается не только у зрелых людей, но и у самых маленьких. У подростков от 10 до 15 лет наблюдается около 0,6% случаев, а примерно 20% пациентов имеют возраст от 1 года до 5. У ребёнка меньше года такая болезнь возникает редко.
Причины
Причиной ревматизма считается гемолитический стрептококк. Возбудитель оказывается в организме через носоглотку воздушно-капельным путём. Заболевание прогрессирует после инфекционного поражения, которое не лечилось с помощью антибиотиков, но только у тех, у кого слабая иммунная система. Как правило, около 2% детей с ревматизмом, ранее переболели стрептококковой инфекцией.
В связи со сбоем иммунной системы, вырабатываются антитела направленные против своих клеток соединительной ткани, вследствие чего страдает соединительная ткань внутренних органов.
Ребёнок может заразиться от взрослого члена семьи, который инфицирован стрептококком. Неокрепший иммунитет ребёнка до года не может пока справиться со многими болезнями, поэтому заболевает. Также причинами могут служить инфекционные заболевания рта, кариес, синусит, хронический тонзиллит или болезни мочеполовой системы.
Дополнительными факторами для развития данного вида заболевания, могут быть переохлаждение, неправильное питание, частое утомление, наследственная предрасположенность. Частое заболевание ОРЗ и ангиной – тоже причины ревматизма.
Формы
В процессе заболевания рушится соединительная ткань, и страдают многие внутренние органы. Проявляются всевозможные клинические признаки, в зависимости от формы патологии и наличия осложнений. В организме ребёнка вырабатывается С-реактивный белок в ответ на действие инфекции, из-за чего страдают ткани. Инкубационный период длится от одной до трёх недель, после этого начинается заболевание. Вначале повышается температура тела, ухудшается самочувствие.
Различают несколько форм заболевания: суставная, сердечная и нервная. Чаще всего проявляется заболевание суставов ног.
Суставная
Если признаки патологии проявляются в зоне суставов, значит у пациента суставной тип. Причинами служат разные инфекции, например ангина, в процессе которой поражаются миндалины ребёнка. Также поводом для заболевания служит скарлатина.
Симптомами суставного типа служат боли в зоне суставов ног, особенно в коленях и голеностопах. Температура повышается, опухают поражённые области ног. Болевые ощущения возникают в одном месте, затем переходят в другое место. Боль чувствуется на протяжении одного-трёх дней, затем перестаёт и переходит на другой участок суставов ног.
В зависимости от индивидуальных особенностей организма, у некоторых детей повышается температура, у других жара может не быть. Опухоли также могут отсутствовать, но ощущение боли в зоне суставов ног и рук не пропадут. Болевые ощущения в суставах основные признаки патологии. Болезненные ощущения проходят быстро, однако при этом есть вероятность заболевания сердца.
Важно как можно быстрее распознать все симптомы заболевания, пройти тщательную диагностику, посоветоваться со специалистом и пройти лечение в санатории. Лечение суставного ревматизма обезопасит вашего ребёнка от патологии и проявления болезни сердца.
Сердечная
Иным типом патологии является сердечный ревматизм. Возникает опасность порока сердечных клапанов. Симптоматика в основном затрагивает область сердца. Дети не жалуются на боли в зоне суставов конечностей, но чувствуют чрезмерную усталость при беге или быстрой ходьбе, учащается биение сердца.
Необходимо как можно быстрее прийти на приём к доктору, пройти все необходимые исследования, сдать анализ крови, чтобы квалифицированный специалист поставил правильный диагноз и приступил к лечению. Несвоевременное обращение к доктору грозит развитием тяжелого порока сердца.
Нервная
В том случае, если болезнь затрагивает нервную систему пациента, то возможны проявления психического расстройства. Ребёнок становится раздражительным, возбуждённым, он может без причины начать плакать, развивается депрессия. Как следствие подёргиваются мышцы ног, рук или в области лица. Заметив подобные симптомы, необходимо сразу же обратиться к доктору.
Если не вовремя начать лечение, может развиться паралич, проявиться осложнения с речевым аппаратом – хорея, которая часто проявляется у подростков и детей после года. При этом девочки болеют гораздо чаще по сравнению с мальчиками.
Симптомы
Обычно, ревматизм наблюдается после того, как ребёнок переболел фарингитом или ангиной. Самыми ранними признаками болезни считаются болезненные ощущения суставов (ревматоидный артрит). Данные симптомы выявляются практически у всех заболевших. Для ревматоидного артрита характерны боли средних суставов ног, коленей, в локтях и голеностопах.
Болезнь сердца определяется в 75% случаев. Сердечные жалобы больше всего выражены в учащённом биении сердца, одышке, других сердечных нарушениях. Кроме этого нередко пациент чувствует усталость, изнеможение, общее недомогание, утомляемость.
- Интересно почитать: почему у ребенка болят колени
Стандартные признаки патологии – лихорадка, общая усталость, интоксикация, острые головные боли, а также боль в зоне суставов ног и рук.
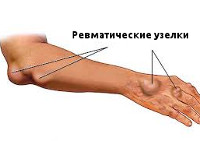
Редкие симптомы – ревматические узелки и аннулярная сыпь. Узелки округлой формы, отличаются плотиной структурой, малоподвижностью, не болят. Узелков может быть несколько или только один. Обычно появляются в средних и крупных суставах, на остистых отростков позвонков и в сухожилиях, сохраняются в подобном состоянии до двух месяцев или меньше, в зависимости от индивидуальных особенностей организма. Признаки в большинстве случаев они появляются при запущенной стадии заболевания.
Аннулярная сыпь представляет собой бледные розовые неярко выраженные высыпания на коже ребёнка в виде круглой обводки. При надавливании сыпь исчезает. Симптом можно выявить у 8% пациентов при тяжёлой стадии ревматизма. Обычно, сохраняется на теле недолго. Другие симптомы, такие как болезненные ощущения в области живота, в почках, печени, сейчас встречаются очень редко.
Периоды
Ревматизм у детей делится на три периода:
- Первый период длится на протяжении месяца или полмесяца после того, как в организм попал стрептококк. Протекание болезни практически бессимптомное;
- Второй период отличается клинически очевидным формированием полиартрита или кардита и других подобных заболеваний. При этом характерны морфологические и иммунобиохимические изменения;
- Третий период характеризуется многочисленными проявлениями возвратного ревматизма вместе с сердечным пороком и появлением гемодинамического осложнения.
Такие особенности ревматизма отражают все вышеуказанные периоды формирования болезни, которые протекают с функциональной недостаточностью уязвимого внутреннего органа – сердца.
- Рекомендуем к прочтению: лечение артрита в Израиле
Подтвердить у ребёнка диагноз ревматизм может проявление полиартрита, хореи или кардита, а также болевые ощущения ног, в сердце. Различные способы диагностики способны более точно уточнить форму заболевания и её фазу.
Диагностика
Для того чтобы точно определить диагноз и форму ревматизма необходимо пройти тщательную диагностику и анализ крови, учитывая все симптомы. В первую очередь ребёнка осматривает педиатр. Врач поможет определить клинические проявления болезни, в особенности учащённое сердцебиение и пульс, опухлость суставов ног и рук.
После необходимо сдать клинический анализ крови. Если у ребёнка ревматизм, то анализ покажет большое число лейкоцитов и нейтрофильных лейкоцитов, а также повышенное число СОЭ. Кроме этого проводят биохимический анализ крови, который делается после двух недель болезни, поскольку именно в этот период можно обнаружить С-реактивный белок. Данный анализ показывает, что увеличиваются титры антистрептококковых антител. Помимо этого специалисты назначают проведение рентгенологического осмотра, эхокардиографии и электрокардиографии.
Лечение
Лечение заболевания начинается с того, что врачи назначают комплексную терапию, которая направлена на устранение инфекции, вызванной стрептококком. Также ликвидируют воспалительные процессы и предупреждают сердечные болезни. Лечение делится на несколько этапов, которые включают в себя стационарное лечение, лечение в санатории, наблюдение в санатории или больнице.
Стационарное
При стационарном лечении ревматизма ребёнку назначают приём лекарственных препаратов, корректируют питание, осуществляется лечебная физкультура. Учитывая различные исследования, анализ крови, симптомы, тяжесть заболевания и особенности ревматизма, лечение назначают для каждого ребёнка индивидуально.
Специалисты назначают антиревматическую терапию, при которой применяют нестероидные противовоспалительные средства в сочетании с гормонами. Также используется противомикробная терапия с помощью пенициллина.
Прием пенициллина осуществляют в продолжение 2 недель. Если имеется тонзиллит в хроническом виде, то врачи увеличивают лечение пенициллином либо в дополнение применяют иной антибиотик, например амоксициллин, цефуроксим или макролиды. Подбор препарата делают, учитывая возраст пациента.
Нестероидные противовоспалительные средства используют более одного месяца, пока полностью не исчезнет активность процесса. Назначают преднизолон в продолжение двух недель или меньше, пока не проявятся положительные эффекты. После чего суточная доза препарата понижается каждую неделю. Лечение проходит под чутким контролем врачей-профессионалов.
При стационарном лечении длительность приёма хинолинового средства может быть несколько месяца или даже два года. Всё зависит от того, как протекает болезнь. Дополнительно врачи ликвидируют хронические обострения инфекций.
Часто проводится хирургическое вмешательство по удалению миндалин, которое осуществляется после двух месяцев от начала болезни.
В санатории
Лечение в санатории предусматривает восстановление работы сердечно-сосудистой системы. Как правило, в санатории продолжается терапия, начатая в стационаре. Излечиваются полностью очаги хронической инфекции. Пациент прибывает в лечебно-оздоровительном режиме на протяжении нескольких месяцев, в зависимости от осложнений заболевания. Практикуется в санатории лечебная физкультура, закаливание и многие другие полезные процедуры, которые в индивидуальном порядке назначает врач.
Диспансерное наблюдение
Во время диспансерного наблюдения в санатории или поликлинике предусматривается терапия заболевания и профилактика рецидивов. При диспансерном наблюдении прогрессирование ревматизма полностью исключается. Специалисты для этого применяют пенициллин, в особенности бициллин-5, который назначается ещё на первом этапе лечения.
Пациент сдаёт анализ крови и пару раз в год проходит амбулаторное обследование в санатории или в больнице, которое включает лабораторные методы. Проводятся также всевозможные оздоровительные мероприятия, специальная физкультура. Весной и осенью вместе с бициллином необходимо в течение месяца принимать нестероидные противовоспалительные средства.
Профилактика
Профилактика данного заболевания делится на два этапа: первичный и вторичный. Первичный этап способен предупредить болезнь, направлен на повышение иммунной системы: правильное сбалансированное питание, поочерёдные нагрузки с отдыхом, закаливания. В дополнение выявляется и лечится стрептококковая инфекция.
Профилактические процедуры проводятся с теми детьми, у которых в семье у родственников имелась такая болезнь или другие подобные ревматические заболевания. Вторичный этап профилактических мероприятий предупреждает повторения ревматизма и его дальнейшего прогрессирования.
Профилактика распространяется и на тех, кто часто болеет ангиной, тонзиллитом и на тех, кто перенёс инфекцию, вызванную стрептококком.
Оцените статью: 37 Пожалуйста оцените статью
Сейчас на статью оставлено число отзывов: 37 , средняя оценка: 4,08 из 5
Загрузка…
Источник

Ревматизм у детей – инфекционно-аллергическое заболевание, протекающее с системным поражением соединительной ткани сердечно-сосудистой системы, синовиальных оболочек суставов, серозных оболочек ЦНС, печени, почек, легких, глаз, кожи. При ревматизме у детей может развиваться ревматический полиартрит, ревмокардит, малая хорея, ревматические узелки, кольцевидная эритема, пневмония, нефрит. Диагностика ревматизма у детей основана на клинических критериях, их связи с перенесенной стрептококковой инфекцией, подтвержденных лабораторными тестами и маркерами. В лечении ревматизма у детей применяются глюкокортикоиды, НПВС, препараты хинолинового и пенициллинового ряда.
Общие сведения
Ревматизм у детей (ревматическая лихорадка, болезнь Сокольского-Буйо) – системное заболевание воспалительного характера, характеризующееся поражением соединительной ткани различных органов и этиологически связанное со стрептококковой инфекцией. В педиатрии ревматизм диагностируется преимущественно у детей школьного возраста (7-15 лет). Средняя популяционная частота составляет 0,3 случая ревматизма на 1000 детей. Ревматизм у детей характеризуется острым началом, нередко длительным, на протяжении многих лет, течением с чередованием периодов обострений и ремиссий. Ревматизм у детей служит распространенной причиной формирования приобретенных пороков сердца и инвалидизации.
Ревматизм у детей
Причины ревматизма у детей
Накопленный в ревматологии опыт позволяет отнести ревматизм у детей к инфекционно-аллергическому заболеванию, в основе которого лежит инфекция, вызванная β-гемолитическим стрептококком группы А (М-серотип), и измененная реактивность организма. Таким образом, заболеваемости ребенка ревматизмом всегда предшествует стрептококковая инфекция: тонзиллит, ангина, фарингит, скарлатина. Этиологическое значение β-гемолитического стрептококка в развитии ревматизма у детей подтверждено обнаружением в крови большинства больных противострептококковых антител – АСЛ-О, антистрептокиназы, антистрептогиалуронидазы, антидезоксирибонуклеазы В, обладающих тропностью к соединительной ткани.
Важная роль в развитии ревматизма у детей отводится наследственной и конституциональной предрасположенности. В ряде случаев прослеживается семейный анамнез ревматизма, а тот факт, что ревматической лихорадкой заболевает только 1–3% детей и взрослых, перенесших стрептококковую инфекцию, позволяет говорить о существовании так называемого «ревматического диатеза».
Ведущими факторами вирулентности β-гемолитического стрептококка выступают его экзотоксины (стрептолизин-О, эритрогенный токсин, гиалуронидаза, протеиназа), обусловливающие пирогенные, цитотоксические и иммунные реакции, вызывающие повреждение сердечной мышцы с развитием эндомиокардита, нарушений сократимости и проводимости миокарда.
Кроме этого, протеины клеточной стенки стрептококка (липотейхоевая кислота пептидогликан, полисахарид) инициируют и поддерживают воспалительный процесс в миокарде, печени, синовиальных оболочках. М-протеин клеточной стенки подавляет фагоцитоз, оказывает нефротоксическое действие, стимулирует образование антикардиальных антител и т. п. В основе поражения кожи и подкожной клетчатки при ревматизме у детей лежит васкулит; ревматическая хорея обусловлена поражением подкорковых ядер.
Классификация ревматизма у детей
В развитии ревматизма у детей выделяют активную и неактивную фазы. Критериями активности ревматического процесса выступают выраженность клинических проявлений и изменения лабораторных маркеров, в связи с чем выделяют три степени:
- I (минимальная активность) — отсутствие экссудативного компонента воспаления; слабая выраженность клинических и лабораторных признаков ревматизма у детей;
- II (умеренная активность) – все признаки ревматизма у детей (клинические, электрокардиографические, рентгенологические, лабораторные) выражены нерезко;
- III (максимальная активность) – преобладание экссудативного компонента воспаления, наличие высокой лихорадки, признаков ревмокардита, суставного синдрома, полисерозита. Присутствие отчетливых рентгенологических, электро- и фонокардиографических признаков кардита. Резкие изменения лабораторных показателей – высокий нейтрофильный лейкоцитоз. Резко положительный СРБ, высокий уровень сывороточных глобулинов, значительное повышение титров антистрептококковых антител и пр.
Неактивная фаза ревматизма у детей отмечается в межприступный период и характеризуется нормализацией самочувствия ребенка, инструментальных и лабораторных показателей. Иногда между приступами ревматической лихорадки сохраняется субфебрилитет и недомогание, отмечается прогрессирование кардита с формированием клапанных пороков сердца или кардиосклероза. Неактивная фаза ревматизма у детей может продолжаться от нескольких месяцев до нескольких лет.
Течение ревматизма у детей может быть острым (до 3-х месс.), подострым (от 3 до 6 мес.), затяжным (более 6 мес.), непрерывно-рецидивирующим (без четких периодов ремиссии длительностью до 1 года и более), латентным (скрыто приводящим к формированию клапанного порока сердца).
Симптомы ревматизма у детей
Клинические проявления ревматизма у детей многообразны и вариабельны. К основным клиническим синдромам относят ревмокардит, полиартрит, малую хорею, анулярную эритему и ревматические узелки. Для всех форм ревматизма у детей характерна клиническая манифестация спустя 1,5-4 недели после предшествующей стрептококковой инфекции.
Поражение сердца при ревматизме у детей (ревмокардит) происходит всегда; в 70-85% случаев – первично. При ревматизме у детей может возникать эндокардит, миокардит, перикардит или панкардит. Ревмокардит сопровождается вялостью, утомляемостью ребенка, субфебрилитетом, тахикардией (реже брадикардией), одышкой, болями в сердце.
Повторная атака ревмокардита, как правило, случается через 10-12 месяцев и протекает тяжелее с симптомами интоксикации, артритами, увеитами и т. д. В результате повторных атак ревматизма у всех детей выявляются приобретенные пороки сердца: митральная недостаточность, митральный стеноз, аортальная недостаточность, стеноз устья аорты, пролапс митрального клапана, митрально-аортальный порок.
У 40-60% детей с ревматизмом развивается полиартрит, как изолированно, так и в сочетании с ревмокардитом. Характерными признаками полиартрита при ревматизме у детей являются преимущественное поражение средних и крупных суставов (коленных, голеностопных, локтевых, плечевых, реже — лучезапястных); симметричность артралгии, мигрирующий характер болей, быстрое и полное обратное развитие суставного синдрома.
На долю церебральной формы ревматизма у детей (малой хореи) приходится 7-10% случаев. Данный синдром, главным образом, развивается у девочек и проявляется эмоциональными расстройствами (плаксивостью, раздражительностью, сменой настроения) и постепенно нарастающими двигательными нарушениями. Вначале изменяется почерк и походка, затем появляются гиперкинезы, сопровождающиеся нарушением внятности речи, а иногда – невозможностью самостоятельного приема пищи и самообслуживания. Признаки хореи полностью регрессируют через 2-3 месяца, однако имеют склонность к рецидивированию.
Проявления ревматизма в виде анулярной (кольцевидной) эритемы и ревматических узелков типично для детского возраста. Кольцевидная эритема представляет собой разновидность сыпи в виде колец бледно-розового цвета, локализующихся на коже живота и груди. Зуд, пигментация и шелушение кожи отсутствуют. Ревматические узелки можно обнаружить в активную фазу ревматизма у детей в затылочной области и в области суставов, в местах прикрепления сухожилий. Они имеют вид подкожных образований диаметром 1-2 мм.
Висцеральные поражения при ревматизме у детей (ревматическая пневмония, нефрит, перитонит и др.) в настоящее время практически не встречаются.
Диагностика ревматизма у детей
Ревматизм у ребенка может быть заподозрен педиатром или детским ревматологом на основании следующих клинических критериев: наличия одного или нескольких клинических синдромов (кардита, полиартрита, хореи, подкожных узелков или кольцевидной эритемы), связи дебюта заболевания со стрептококковой инфекцией, наличия «ревматического анамнеза» в семье, улучшения самочувствия ребенка после специфического лечения.
Достоверность диагноза ревматизма у детей обязательно должна быть подтверждена лабораторно. Изменения гемограммы в острую фазу характеризуются нейтрофильным лейкоцитозом, ускорением СОЭ, анемией. Биохимический анализ крови демонстрирует гиперфибриногенемию, появление СРБ, повышение фракций α2 и γ-глобулинов и сывороточных мукопротеинов. Иммунологическое исследование крови выявляет повышение титров АСГ, АСЛ-О, АСК; увеличение ЦИК, иммуноглобулинов А, М, G, антикардиальных антител.
При ревмокардите у детей проведение рентгенографии грудной клетки выявляет кардиомегалию, митральную или аортальную конфигурацию сердца. Электрокардиография при ревматизме у детей может регистрировать различные аритмии и нарушения проводимости (брадикардию, синусовую тахикардию, атриовентрикулярные блокады, фибрилляцию и трепетание предсердий). Фонокардиография позволяет зафиксировать изменения тонов сердца и шумы, свидетельствующие о поражении клапанного аппарата. В выявлении приобретенных пороков сердца при ревматизме у детей решающая роль принадлежит ЭхоКГ.
Дифференциальную диагностику ревмокардита проводят с неревматическими кардитами у детей, врожденными пороками сердца, инфекционным эндокардитом. Ревматический полиартрит необходимо отличать от артритов другой этиологии, геморрагического васкулита, СКВ. Наличие у ребенка церебрального синдрома требует привлечения к диагностике детского невролога и исключения невроза, синдрома Туретта, опухолей мозга и др.
Лечение ревматизма у детей
Терапия ревматизма у детей должна быть комплексной, непрерывной, длительной и поэтапной.
В острой фазе показано стационарное лечение с ограничением физической активности: постельный режим (при ревмокардите) или щадящий режим при других формах ревматизма у детей. Для борьбы со стрептококковой инфекцией проводится антибактериальная терапия препаратами пенициллинового ряда курсом 10-14 дней. С целью подавления активного воспалительного процесса назначаются нестероидные (ибупрофен, диклофенак) и стероидные противовоспалительные препараты (преднизолон). При затяжном течении ревматизма у детей в комплексную терапию включаются базисные препараты хинолинового ряда (гидроксихлорохин, хлорохин).
На втором этапе лечение ревматизма у детей продолжается в ревматологическом санатории, где проводится общеукрепляющая терапия, ЛФК, грязелечение, санирование очагов инфекции. На третьем этапе наблюдение ребенка специалистами (детским кардиологом-ревматологом, детским стоматологом, детским отоларингологом) организуется в условиях поликлиники. Важнейшим направлением диспансерного наблюдения служит антибиотикопрофилактика рецидивов ревматизма у детей.
Прогноз и профилактика ревматизма у детей
Первичный эпизод ревмокардита сопровождается формированием пороков сердца в 20-25% случаях; однако возвратный ревмокардит не оставляет шансов избежать повреждения клапанов сердца, что требует последующего кардиохирургического вмешательства. Летальность от сердечной недостаточности, обусловленной пороками сердца, доходит до 0,4-0,1%. Исход ревматизма у детей во многом определяется сроками начала и адекватностью терапии.
Первичная профилактика ревматизма у детей предполагает закаливание, полноценное питание, рациональную физическую культуру, санацию хронических очагов инфекции (в частности, своевременную тонзиллэктомию). Меры вторичной профилактики направлены на предупреждение прогрессирования ревматизма у детей, перенесших ревматическую лихорадку, и включают введение пенициллина пролонгированного действия.
Источник
