Сыпь вокруг носа у беременных
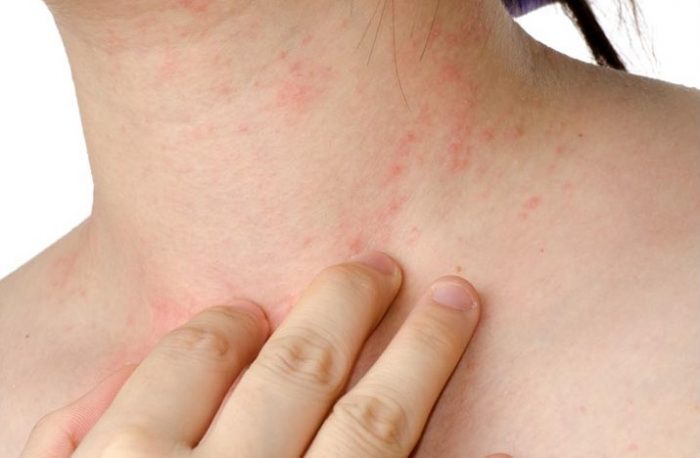
Обострение аллергических реакций и образование различных дерматитов является частой проблемой среди беременных женщин. Причина кроется в особенностях функционирования организма в этот период. При любых заболеваниях будущей маме важно соблюдать правильное лечение, чтобы не только избавиться от аллергии, но и не навредить малышу.
Механизм образования
Аллергия — негативная реакция организма на различные внутренние и внешние раздражители. Из-за сбоя в работе иммунной системы он может принимать любые вещества как враждебные и бороться с ними. Как следствие, у человека проявляются побочные явления в виде насморка, головных болей, расстройств ЖКТ и т.д.

Во время беременности организм женщины претерпевает серьезные изменения. Гормональная перестройка и ослабление иммунитета могут привести к обострению аллергических реакций. Причем могут как обостряться существующие аллергии, так и появляться симптомы на новые аллергены.
Периоральный дерматит — это кожный воспалительный процесс в области рта, подбородка и щек. Чаще всего такая сыпь встречается у девушек до 25 лет, реже у детей. Высыпания характеризуются небольшими папулами, прыщиками, которые могут постепенно сливаться в крупные красные бляшки.
Причины
Периоральный дерматит также часто появляется у беременных женщин в связи с иммунодефицитом в этом период. Особенно подвержены заболеванию пациентки на первых месяцах беременности. Важно помнить, что в таких ситуациях необходим индивидуальный подход к лечению и осмотр врача.
Причины появления дерматита во время беременности связаны с физиологическими изменениями в организме женщины. На развитие заболевания могут повлиять следующие факторы:
- слабая иммунная система;
- наследственная предрасположенность к аллергии;
- гормональные изменения;
- чувствительная кожа лица;
- проблемы в работе эндокринной системы и ЖКТ.
Также причинами могут стать внешние воздействия, например:
- декоративная и уходовая косметика;
- смена климата и пагубное влияние природных факторов (сильный ветер, мороз или жара);
- применение наружных лекарственных средств, особенно кортикостероидов.
Особенность! Реакция может появиться вследствие воздействия нескольких факторов сразу, поэтому лечение и устранение причин должно быть системным.
Симптомы
В целом, периоральный дерматит не несет угрозы для будущей мамы и ребенка, однако заболевание может проявляться неприятными симптомами. Если в начале заболевания возникают небольшие красные прыщики и покраснения в области рта, то далее сыпь становится водянистой, начинает гноиться и распространяться все дальше и дальше. Основные признаки раздражения:

- зуд, жжение;
- болезненные ощущения на месте сыпи;
- высыпания постепенно группируются и становятся симметричными;
- постепенное возникновение гнойного очага;
- утолщение и огрубение кожи вокруг рта;
- пигментные и красные пятна;
- шелушение кожи.
Комплексное лечение поможет быстро устранить подобные симптомы на первых этапах и избежать рецидива заболевания.
Терапия
Чем лечить заболевание во время вынашивания ребенка интересует многих женщин. Известно, что большинство лекарственных препаратов в этот период противопоказаны. При подозрении на периоральный дерматит необходимо пройти полное обследование у врача, и только он сможет назначить индивидуальное лечение.
Медикаменты
Примерный комплекс терапии:
- Наружное лечение — гели и кремы на основе метронидазола, мазь Протопик, гель с эритромицином 2%, азелаиновая кислота, цинковая мазь.
- Антибиотики — Тетрациклин, Миноциклин, Доксициклин.
- Антигистамины — Лоратадин, Диазолин.
- Сорбенты — Энтеросгель, Смекта.
Также в качестве обязательной терапии выписываются витаминные комплексы для укрепления иммунитета, и составляется диета. Важно исключить из рациона жареное, жирное, острое, яйца, рыбу, икру, морковь, поваренную соль. Во время диетического питания рекомендуется добавить в рацион растительную клетчатку.
Важно! В первые 3 месяца беременности категорически запрещена лекарственная терапия, в частности, применение антибиотиков. Лечение медикаментами может быть выписано врачом только со второго триместра в маленьких дозах.
Обычно в первом триместре используется только обычная цинковая мазь без добавок либо Циндол — болтушка на основе цинка. Для устранения зуда и покраснений могут применяться кремаы Бепантен и Д-пантенол. В качестве дополнительной терапии могут быть применены народные средства.
Народные средства
Использование народных средств часто может стать единственным доступным вариантом лечения дерматита во время беременности. Народные рецепты несут гораздо меньше вреда для плода, чем лекарства. Однако стоит помнить, что запущенные стадии аллергии они устранить не помогут.
К наиболее популярным средствам можно отнести:

- умывания с теплым отваром из коры дуба;
- компрессы из березового сока;
- повязки из капустного листа;
- ванночки из крахмала (50 г крахмала добавить в ванную);
- примочки из сока каланхоэ;
- лечение чередой (залить 2 ст.л. сухой травы кипятком, настоять 2 часа и протирать область сыпи).
Советы
Длительность терапии зависит от многих факторов – степени проявления дерматита, срока беременности, состояния иммунной системы пациентки. Для скорейшего выздоровления, в первую очередь, следует прекратить пользоваться любой косметикой, приостановить использование уходовых и наружных лекарственных средств, вместе с врачом составить грамотный уход за лицом.
Важным условием лечения является полное избегание прямых солнечных лучей, использование солнцезащитных средств даже в тени. Беременной женщине следует полностью отказаться от применения любых кортикостероидов. Также поможет в лечении витаминотерапия и диетическое питание.
При выполнении всех рекомендаций улучшение будет наблюдаться уже через несколько дней. В качестве профилактики дерматита будущей маме необходимо следить за общим здоровьем своего организма и стараться избегать любых стрессовых ситуаций.
Вывод
Периоральный дерматит — это аллергическая реакция организма на определенные воздействия из внешней среды. У беременных женщин он часто возникает на фоне гормональных изменений или во время ослабления иммунной системы.
Дерматит не несет серьезной опасности для будущей мамы и ее малыша, однако может принести дискомфорт из-за появления косметического дефекта на коже и сильного зуда. Лечение следует составлять индивидуально с врачом в зависимости от состояния организма и срока беременности. В качестве терапии также подойдут народные средства.
(Пока оценок нет)
Загрузка…
Источник
Здоровье беременных женщин требует особого внимания, а любое отклонение от нормы требует внимательного отношения. О чем могут сигнализировать высыпания на теле и лице при беременности, может ли сыпь представлять опасность для ребенка?
Виды кожной сыпи
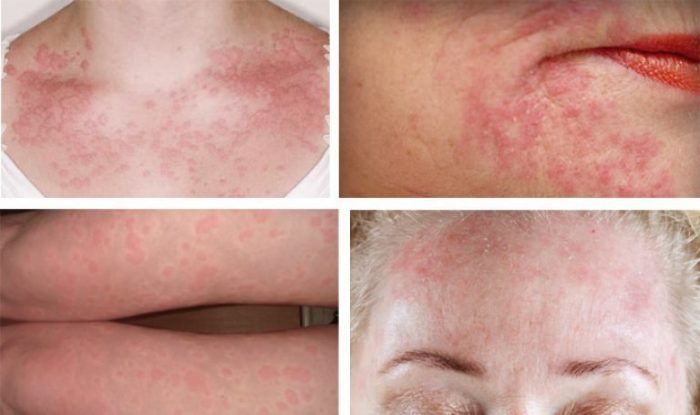
Сыпь на коже можно разделить на несколько видов. Нередко по виду сыпи можно установить заболевание.
Основные виды сыпи:
- Красная;
- Мелкая;
- Угревая;
- Пузырьковая;
- Геморрагическая;
- Гнойничковая.
Красные зудящие высыпания чаще всего вызваны дерматозом (см. фото). Зудящая мелкая сыпь обычно вызвана аллергией, гормональными изменениями или нервной крапивницей или потницей на фоне повышенного потоотделения. Угревая сыпь появляются при беременности из-за резкого повышения гормона прогестерона, который провоцирует избыточное выделение кожного сала.
Выдавливать прыщи во время беременности нельзя, обратитесь к дерматологу за рекомендациями! Пузырьки на коже могут быть как признаком аллергии, так и симптомом ветряной оспы. При появлении зудящих кожных волдырей, сильной слабости, повышении температуры необходимо срочно обратиться к врачу!
Важно! Пузырьковая сыпь является признаком многих болезней, угрожающих здоровью плода. При обнаружении множественных пузырей на коже следует обратиться к врачу!
Геморрагическая сыпь – это точечные красные высыпания. Они могут появиться в области локтевых и подколенных сгибов, паха, ягодиц, подмышечных впадин. Чаще всего появляются из-за повреждения сосудистой стенки иммунными комплексами или инфекционным агентом. Нередко сопровождает такие заболевания, как гранулематоз Вегенера, гемосидероз, гемофилию. Небольшими множественные гнойнички могут быть спровоцированы микротравмами кожи или инфекциями. Также гнойниковую сыпь вызывают повышенное потоотделение, хронические заболевания, снижение иммунитета или недостаточная гигиена.
Заболевания, вызывающие сыпь при беременности
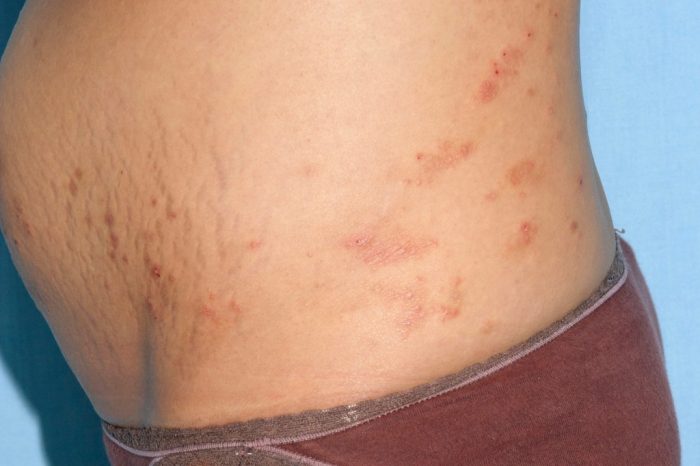
Высыпания на коже во время беременности могут быть вызваны разными заболеваниями, некоторые из которых могут навредить плоду:
- Дерматоз. Чаще всего появление сыпи на теле во время беременности связано с гормональными изменениями в организме женщины. Гормональный фон всегда влияет на состояние кожи. Так, женщина и до наступления беременности может замечать высыпание на лице и теле до или во время месячных. Симптомами дерматоза во время беременности являются бляшечные или узелковые высыпания в области растяжек на бердах или животе, на спине, груди. Подобные высыпания на теле во время беременности на фоне изменения гормонального фона – явление вполне нормальное, но только если сыпь не имеет широкого распространения, мелкая и не вызывает ощущение боли или зуда. Прыщики обычно исчезают после родов и не приносят ребенку никакого вреда.
Важная информация! Обратиться к врачу необходимо, если высыпания сливаются, образуя кожные поражения крупных размеров, имеют неприятный запах, болят, зудят. Дерматолог может подобрать средства, которые облегчат неприятные ощущения.
- Крапивница. Это заболевание может возникнуть на нервной почве, из-за аллергии. Сыпь похожа на ожог от крапивы. Крапивница требует наблюдения врача, но не представляет опасности для плода.
- Чесотка. Это заболевание сопровождается появлением бугорков и пузырьков на коде. Чаще всего высыпания появляются между пальцев на руках и ногах. Пораженные участки кожи сильно чешутся. Однако чесотка не представляет опасности для ребенка, а мать может получить быстрое лечение.
- Краснуха. Это опасное для плода вирусное заболевание. Симптомы болезни: бледно-розовая сыпь, повышение температуры, головная боль, тошнота. Вирус краснухи у беременной пагубно влияет на плод в первом триместре. В этот период краснуха вызывает катаракту, пороки сердца, глухоту, поражения нервной системы.
Важно! Беременность необходимо прерывать при обнаружении краснухи в первом триместре.

- Аллергия. При беременности нередко открывает аллергия, в том числе на продукты или вещества, ранее не вызывающие негативной реакции организма. Аллергическая сыпь может проявляться мелкими красными зудящими пятнам, пузырьками с прозрачной жидкостью или большими красными пятнами.
- Генитальный или опоясывающий герпес. Если во время беременности произошло первичное заражение генитальным герпесом, то риск заражения плода составляет 50%. Если во время беременности произошло обострения уже имеющегося заболевания, то риск снижается до 4%. При болезни появляются пузырьки с прозрачной жидкостью и мелкие красные высыпания. При этом кожные поражения сопровождаются зудом и жжением. Кожные пузыри со временем лопаются, на их месте остаются язвочки. Герпес, перенесенный в первом триместре, может спровоцировать развитие сердечно-сосудистые патологии и развитие слабоумия. В третьем триместре герпес грозит гепатитом, пневмонией, энцефалитом.
- Корь. Вирусное заболевание развивается у людей, не получивших прививку. В первом триместре болезнь вызывает у плода патологии нервной системы, в том числе слабоумие. Корь проявляется кожными высыпаниями в виде бугорков, сначала появляется сыпь на лице, которая затем распространяется на туловище, руки, ноги.
Важно! Заражение корью в первом триместре является причиной прерывания беременности.
- Простой герпес. Обычно очаг болезни появляется на губах и в носу, при правильном лечении вирус не вредит матери и плоду. Риски высоки только при первичном инфицировании матери в первые месяцы после зачатия. Обострение болезни или заражение вирусом после 20 недель беременности уже не может навредить плоду, так как его защищает развитая плацента. Однако простой герпес в любом случае требует быстрого и правильного лечения.
- Ветряная оспа. Болезнь провоцируется вирусом, начало заболевания проявляется в виде розовых пятен с последующим образованием мелких пузырей с прозрачной жидкостью. Сыпь поражает лицо, слизистые оболочки, тело. Подсохшие пузыри покрываются корочкой. Заболевание вызывает сильный кожный зуд и резкое повышение температуры в первые дни болезни. Ветрянка у беременных – очень опасное заболевание. В последнем и первом триместре заболевание повышает риски патологии плода, выкидыша или преждевременных родов.
Обратите внимание! В последнем триместре ветрянка опасна кислородным голоданием, внутриутробным инфицированием, пневмонией.
- Аллергия. Аллергическая сыпь на теле и лице при беременности имеет вид мелких пузырьков с прозрачным содержимым или красными пятнами, распространяющимися по всему телу. Аллергическая реакция не может навредить ребенку, если не затрудняет дыхание у матери.
- Потница. Во время беременности женщина много времени проводит во сне, также у нее усиливается потоотделение. Поэтому высыпание на лице во время беременности может вызвать избыток влаги на коже, который провоцирует раздражение. Если потница не имеет грибкового или бактериального происхождения, то сыпь не требует медикаментозного лечения. При потнице во время беременности необходимо уделять больше внимания личной гигиене, носить просторную и легкую одежду, спать на свежем постельном белье из хлопка или бязи.
Локализация сыпи на коже во время беременности

Расположение сыпи может указывать на природу кожного поражения и помочь выяснить, симптомом какой болезни является высыпание.
Сыпь может образоваться:
- На животе и руках;
- На ногах;
- На лице;
- Вокруг глаз;
- Во рту.
Высыпания на ногах и животе
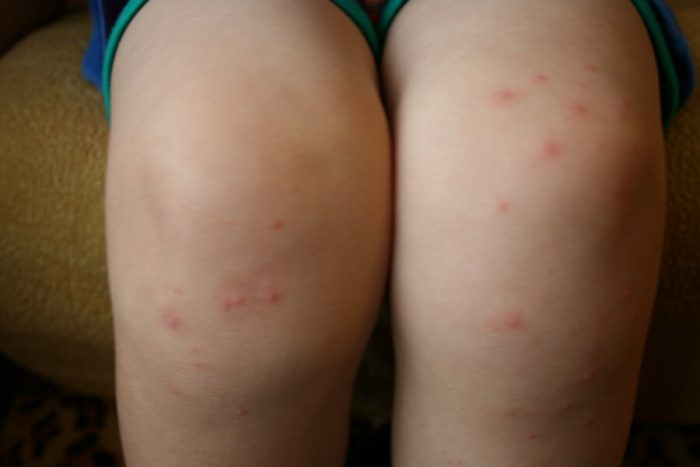
Основные причины высыпаний на ногах: аллергия, дерматоз и инфекции. Но самые опасные заболевания при беременности, сопровождающиеся сыпью, покрывают все тело. Корь и краснуха сначала поражают кожу лица, а при ветрянке пузыри сразу появляются на всем теле.
Мелкая сыпь на животе или руках, в том числе пузырьковая, чаще всего является свидетельством гормональной перестройки, вызванной беременностью. В этом случая высыпания могут также появиться на других частых тела, в том числе на бедрах и груди. Также сыпь на животе может быть спровоцирована аллергией на средства бытовой химии, продукты, косметику и прочее.
Третья распространенная причина сыпи на животе – потница. Она сопровождается пузырьками, не вызывающими зуда. Потница чаще всего появляется летом, а также у женщин, носящих синтетические ткани и бандажи.
Важно! Кожная сыпь на животе может сигнализировать о заражении инфекцией или патологии внутренних органов. Обращаться к врачу нужно немедленно, если появление сыпи сопровождается слабостью, повышением температуры, болью или зудом в пораженной области. Также врачу необходимо показать сыпь, которая не проходит и усиливается более 3-4 дней.
Причины сыпи на лице
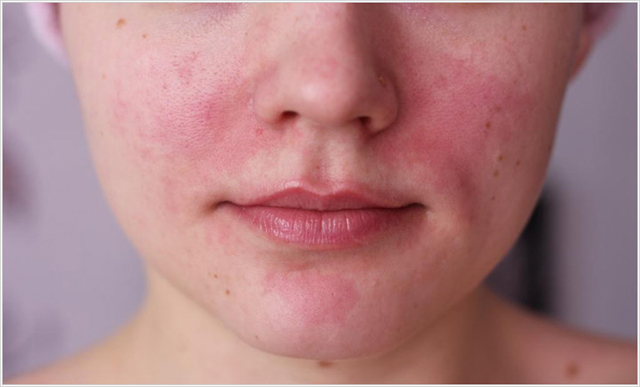
Часто появляется сыпь при беременности на лице, напоминающая акне подкожные прыщи. Сыпь появляется на носу, подбородке или на лбу. Покраснения и мелкие прыщики не представляют опасности для беременности и вызваны гормональной перестройкой. Пузырьковые высыпания вокруг глаз, сопровождающиеся воспалением, часто вызваны демодекозом. Эту болезнь вызывает клещ-железница. Паразит находится в железах век, волосяных фолликулах, сальных железах кожи. Болезнь требуется срочного обращения к врачу, хотя не представляет опасности для плода.
Высыпания на слизистой рта и языке чаще всего вызваны стоматитом, при отсутствии высокой температуры следует обратиться к стоматологу. При появлении температуры или появлению похожей сыпи на теле необходимо обратиться к терапевту. Высыпания, проявляющиеся во рту и на кожу, чаще всего спровоцированы инфекциями, в том числе герпесом, ветрянкой, корью, краснухой.
Источник
Содержание:
Причины появления
Симптомы
Диагностика
Периоральный дерматит во время беременности
Особенности протекания периорального дерматита у детей
Терапия
Прогноз и профилактические меры
Диета
Народная медицина
Причины появления
Причины развития периорального дерматита, который также называют «розацеа периоральная», до сих пор неизвестны. Однако известны факторы риска, в совокупности способные привести к появлению перорального дерматита:
- применение кремов и мазей, содержащих стероидные гормоны, например, Преднизолона. Эта причина приводит к появлению сыпи наиболее часто, поэтому длительное использование средств данной группы считается одним из диагностических признаков;
- применение средств декоративной косметики (тональных средств, основы под макияж или губной помады) в состав которой входят потенциальные аллергены. В связи с тем, что в патогенезе заболевания немалую роль играет косметика, периоральный дерматит, фото которого вы можете увидеть ниже, иногда называют «болезнью стюардесс»;
- негативное воздействие природных факторов (высокая влажность воздуха, мороз или избыточная инсоляция). Заболевание может появиться после переезда в другую климатическую зону или при резком изменении погоды;
- розацеа периоральная часто наблюдается у пациентов, страдающих нарушениями работы желудочно-кишечного тракта, например, длительными запорами, дисбактериозом, язвой желудка и двенадцатиперстной кишки;
- нередко главной причиной развития болезни выступают микроорганизмы, обитающие в волосяных фолликулах. Это могут быть грибки или бактерии, которые нередко обнаруживаются при анализе данных бактериологического посева содержимого высыпаний. Однако специфических микроорганизмов, которые вызывают дерматит, обнаружить не удалось;
- розацеа периоральная обостряется в период стрессов или после сильных эмоциональных потрясений. Скорее всего, это связано с нарушениями нейрогуморальной регуляции работы организма;
- к появлению сыпи приводит применение некачественных зубных паст, содержащих фтор;
- немалое значение в возникновении сыпи играет состояние эндокринной системы. Пероральный дерматит у женщин часто возникает в период предменструального синдрома, на фоне приема пероральных контрацептивов или при гормональных нарушениях.
Большую роль в возникновении периорального дерматита играют косметические средства. Особенно «опасными» считаются:
- средства с запахом корицы;
- косметика на основе вазелина и парафина;
- средства, содержащие лаурилсульфат натрия.
Чаще всего от появления сыпи вокруг рта страдают женщины в возрасте до 40 лет. У мужчин периоральная розацеа развивается в редких случаях.
Симптомы
Главные симптомы заболевания следующие:
- ощущение жжения и стянутости кожи в области губ. Сильнее всего жжение выражено в области складки между ртом и носом;
- вокруг красной каймы губ появляются высыпания в виде красных папул, заполненных жидкостью. Папулы могут располагаться одиночно или группами;
- кожа вокруг рта воспаляется. На воспаленных участках образуются небольшие чешуйки, которые со времени отпадают. Удалять чешуйки самостоятельно не рекомендуется: это может привести к появлению шрамов или гиперпигментированных участков кожи;
- одним из самых характерных симптомов периорального дерматита считается тонкая чистая полоска кожи вокруг линии губ;
- если пораженные участки инфицируются, высыпания превращаются в гнойники.
Люди у которых появляется дерматит на лице, нередко испытывают выраженный психологический дискомфорт. Переживая по поводу косметического дефекта приводят к тому, что пациенты перестают общаться с окружающими, замыкаются и даже увольняются с работы. Поэтому не следует откладывать лечение, в противном случае повреждения кожи могут стать необратимыми и на лице появятся непривлекательные шрамы. Особенно часто это происходит в том случае, если к дерматиту присоединяется бактериальная инфекция.
Диагностика
Периоральная розацеа
Для диагностики периорального дерматита проводятся дерматологический осмотр и дерматоскопия. Важно помнить, что дерматит у женщин легко спутать с угревой сыпью, розацеа, демодекозом, акне, а также атопическим и контактным дерматитом. Поэтому прежде, чем начать лечение, необходимо проконсультироваться со специалистом.
Клинические анализы для диагностики периорального дерматита назначаются редко. Связано это с тем, что для заболевания нехарактерны изменения биохимических показателей крови. Иногда при присоединении бактериальной инфекции отмечается повышения скорости оседания эритроцитов.
Для определения микрофлоры пораженных кожных участков производится бактериологический посев содержимого папул. Нередко у пациентов обнаруживаются грибки рода Candida, однако врачи не относят их к возбудителям заболевания. Считается, что заражение грибком является предрасполагающим фактором, а не причиной развития перорального дерматита.
Периоральный дерматит во время беременности
Нередко периоральный дерматит на лице у женщин появляется в период беременности. Обусловлено это следующими факторами:
- изменение гормонального фона, связанное с приспособлением организма к вынашиванию плода;
- физиологическое снижение иммунитета, наблюдающееся на первых месяцах беременности.
Обычно болезнь появляется в первом триместре беременности. Для лечения дерматита в этот период нельзя использовать антибиотики и многие другие лекарственные препараты. Поэтому для каждой пациентки разрабатывается индивидуальный план терапии.
Нередко дерматит проходит без лечения после окончания периода физиологического иммунодефицита беременных. Однако если сыпь причиняет сильный дискомфорт, следует обратиться к врачу. Лечение периорального дерматита на лице при беременности без предварительной консультации с врачом недопустимо.
Важно помнить, что места, на которых локализована сыпь, у беременных имеют свойство обильно пигментироваться, что может привести к появлению косметического дефекта. Поэтому при пероральном дерматите беременным следует избегать пребывания под прямыми солнечными лучами.
Особенности протекания периорального дерматита у детей
У детей периоральный дерматит на лице имеет свои особенности. Высыпания редко имеют красный цвет: обычно они розовые или коричневатые. Поэтому детям в обязательном порядке назначаются проведение бактериологического посева содержимого папул и дерматоскопия для уточнения диагноза и исключения контактного или атопического дерматита. Чаще всего пероральный дерматит у ребенка протекает без неприятных ощущений. В редких случаях отмечается зуд в области высыпания.
Периоральный дерматит у ребенка обычно бывает связан с использованием ингаляторов и спреев, в состав которых входят глюкокортикостероидные гормоны. Важно отметить, что в период лечения глюкокортикостероидами симптомы перорального дерматита обычно отсутствуют: болезнь дебютирует через несколько дней после окончания терапии. Также педиатры отмечают, что периоральный дерматит у младенцев может развиваться после использования соски в морозную или ветренную погоду. Некоторые врачи связывают дерматит у детей с кариесом: в организме ребенка имеется хронический воспалительный очаг, который снижает иммунную защиту и приводит к появлению сыпи.
Периоральный дерматит у ребенка требует консультации с педиатром: появление сыпи может говорить об изменениях гормонального фона или снижении иммунитета.
Терапия
Периоральный дерматит у ребенка
Для того чтобы назначить лечение периорального дерматита на лице врачу необходимо определить причину болезни. Если дерматит вызван применением мазей, в состав которых входят кортикостероиды, пациенту необходимо отказаться от применения этих лекарственных средств. Поэтому на первом этапе лечения у ряда пациентов наблюдается синдром отмены, характеризующийся сильным зудом и отечностью пораженной области.
На этом этапе пациенты могут принять решение вернуться к использованию стероидосодержащих средств. Однако делать это недопустимо: симптомы перорального дерматита вернуться в еще более тяжелой форме, а любые мази при дерматите должны применяться после согласования с лечащим врачом.
Рекомендован отказ от косметических средств, особенно важно на время прекратить пользоваться тональными кремами и основами под макияж. Допустимо применение кремов, в состав которых входят солнцезащитные компоненты.
Высокую эффективность при лечении периорального дерматита показывают подсушивающие средства, например, мази, в состав которых входит цинк. Такие мази при дерматите, как Цинокап или Цинодол, быстро снимают зуд и помогают быстро избавиться от сыпи.
Для избавления от дискомфорта применяются противоаллергические средства. В связи с тем, что возникновение перорального дерматита может быть связано с пережитым стрессом, назначаются успокоительные препараты.
Полностью исключаются средства для умывания, в состав которых входит лаурилсульфат натрия. Для очищения кожи лица можно применять средства на масляной основе. Если заболевание имеет слабую степень выраженности, возможно протирать пораженные участки отварами лекарственных трав, например, ромашки аптечной.
Если заболевание осложнено бактериальной инфекцией, назначаются антибиотики. Длительность их приема определяет врач. Обычно курс антибиотикотерапии составляет от двух до трех месяцев. Дополнительно по мере необходимости назначаются иммуномодулирующие средства, а также препараты, восстанавливающие микрофлору желудочно-кишечного тракта.
Важно помнить о том, что при отсутствии терапии сыпь может сохраниться на лице в течение нескольких месяцев или даже нескольких лет. Болезнь при этом протекает с обострениями и периодами ремиссии. Попытки лечить дерматит самостоятельно неподходящими мазями приводят к тому, что пораженная кожа становится толстой, грубой и бугристой, покрывается пигментными пятнами и воспаленными участками. Ликвидировать последствия самолечения будет гораздо сложнее, чем избавиться от дерматита!
Прогноз и профилактические меры
Для полного излечения от перорального дерматита может потребоваться несколько недель или даже месяцев. Не исключено, что в будущем после применения стероидных средств или некачественной косметики сыпь появится снова. Важно, что использование любых мазей при периоральном дерматите должны осуществляться с большой осторожностью, особенно у пациентов, склонных к аллергическим реакциям.
Для профилактики появления высыпаний рекомендуется:
- отказ от вредных привычек. Курение и злоупотребление алкоголя ослабляют организм, в результате чего снижается иммунная защита;
- использование косметических средств, рекомендованных для пациентов с атопическим или контактным дерматитом;
- нельзя травмировать кожу во время косметологических процедур. К обострению могут привести скрабирование, пилинг или использование некоторых масок для лица;
- следует тщательно подбирать зубные пасты. От паст, в состав которых входит фтор, пациентам, перенесшим эпизоды периорального дерматита, необходимо отказаться;
- важен прием поливитаминных препаратов, способствующих укреплению иммунитета. Желательно выбирать средства, в состав которых входят витамины группы В и витамин Е. Эти витамины улучшают состояние кожи и способствуют быстрому восстановлению поврежденных дерматитом участков.
Диета
Пациентам, которым диагностирована розацеа периоральная, настоятельно рекомендуется соблюдение диеты, исключающей аллергенные продукты.
В остром периоде заболевания следует отдавать предпочтение следующим продуктам:
- кефир, ряженка, простокваша и другая кисломолочная продукция. Йогурты следует употреблять натуральные, не содержащие красителей и консервантов;
- каши, сваренные на воде, с небольшим количеством соли;
- зерновой хлеб;
- нежирное мясо (куриную грудку, индейку и т.д.).
Пищу рекомендуется варить или готовить на пару.
Из рациона исключаются крепкие кофе и чай, алкогольные напитки, копченые и консервированные продукты, а также блюда, богатые углеводами. Желательно сократить количество употребляемой соли. Фрукты и овощи вводить в рацион можно с осторожностью. Нельзя употреблять экзотические фрукты, являющиеся сильными аллергенами, также необходимо исключить цитрусовые.
Иногда для избавления от заболевания приходится полностью менять образ жизни: если у человека периоральный дерматит, отзывы говорят о том, что наиболее эффективным методом лечения становится сочетание приема антигистаминных препаратов и щадящей диеты.
Народная медицина
Существует ряд народных методов лечения пероирального дерматита. Важно помнить, что прибегать к таким методам можно только после консультации с дерматологом.
Наиболее эффективными считаются следующие средства:
- лечебные примочки. Для примочек применяются отвары календулы, ромашки и череды. Следует пропитать марлевую салфетку теплым отваром и приложить к поврежденному участку кожи. Примочки не избавляют от сыпи: они способны лишь существенным образом снизить дискомфорт, причиняемый заболеванием. Однако людям, склонным к аллергии, следует осторожно относиться к использованию лекарственных растений: они могут содержать сильные аллергены;
- льняное масло. В состав льняного масла входят витамины, благотворно воздействующие на регенеративные возможности кожи и ее общее состояние. Масло, подогретое до комфортной температуры на водяной бане, наносится на марлевую салфетку и прикладывается к коже. Льняное масло можно использовать и для очищения кожи от макияжа. В интернете нередко обнаруживаются советы использовать льняное масло, смешанное с медом. Однако следовать этой рекомендации нельзя: мед является сильным аллергеном и может усугубить течение патологического процесса.
Теперь вы знаете о причинах и методах лечения периорального дерматита. Не стоит думать, что сыпь около рта можно игнорировать: ее появление может говорить о серьезных неполадках в работе вашего организма. Поэтому при появлении подозрительных симптомов отправляйтесь к врачу и неукоснительно выполняйте все его рекомендации!
ОСТАВЬТЕ ОТЗЫВ
Ваш электронный адрес не будет опубликован. Необходимые поля отмечены *
